аденома околощитовидной железы код по мкб 10
Гиперпаратиреоз и другие нарушения паращитовидной [околощитовидной] железы (E21)
Гиперплазия паращитовидных желез
Остеодистрофия фиброзная генерализованная [костная болезнь Реклингхаузена]
Исключен: вторичный гиперпаратиреоз почечного происхождения (N25.8)
Исключена: семейная гипокальциурическая гиперкальциемия (E83.5)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
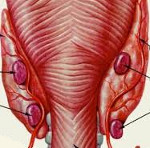
Аденома околощитовидных желез
Одним из самых частых заболеваний околощитовидных (паращитовидных) желез является первичный гиперпаратиреоз.
Первичный гиперпаратиреоз вызван образованием доброкачественной опухоли – аденомы – в одной из четырех околощитовидных (паращитовидных) желез. Реже встречается гиперплазия (разрастание) паратиреоидной ткани. Заболевание может быть идиопатическим (случайным) или наследственно-обусловленным.
Что такое паратгормон?
Околощитовидные (паращитовидные) железы реагируют на снижение уровня кальция крови и вырабатывают паратгормон, повышающий содержание кальция крови.
Паратгормон активирует клетки (остеокласты), разрушающие костные структуры, что приводит к вымыванию кальция из костей, уменьшает потери кальция с мочой, усиливает всасывание кальция, поступающего с пищей в кишечнике. Все перечисленные механизмы способствуют повышению содержания кальция в сыворотке крови.
Кто чаще болеет первичным гиперпаратиреозом?
Как проявляется первичный гиперпаратиреоз?
Какие изменения происходят в организме при аденоме околощитовидных (паращитовидных) желез?
Наиболее значительные изменения происходят в костях и суставах: разрушение структуры кости, остеопороз, патологические переломы, боли в костях и суставах, уменьшение роста. В костной ткани образуются полости – кисты, а иногда изменения структуры кости заходят так далеко, что формируются так называемые «остеобластокластомы» или «бурые опухоли» — опухоли костной ткани, вызванные перемоделированием кости, теряющей под действием паратгормона кальций. Иногда разрушения костной ткани под действием избытка паратгормона настолько тяжелы, что приводят к инвалидизации по опорно-двигательному аппарату.
Серьёзные изменения происходят и в почках, вынужденных фильтровать кровь, содержащую высокую концентрацию кальция. Повышаются потери кальция и фосфора с мочой, что приводит к образованию камней на всех уровнях мочевыделительной системы – в лоханках почек, мочеточниках, мочевом пузыре. Количество вырабатываемой за сутки мочи может увеличиваться в 2-3 раза, до 4 литров. Больной вынужден вставать в туалет ночью, страдает от порой мучительной жажды, испытывает боли от периодически возникающих почечных колик. Мочекаменная болезнь, обусловленная гиперпаратиреозом, часто рецидивирует после лечения (литотрипсии), или после отхождения конкрементов. Длительное камненосительство приводит к присоединению инфекции мочевых путей и развитию хронической почечной недостаточности.
Кроме того, высокая концентрация кальция крови приводит к изменению в передаче нервного импульса, нарушается нормальное функционирование нервной ткани, проявляющееся снижением памяти, раздражительностью, депрессивными состояниями.
Гиперкальциемия приводит к изменениям работы пищеварительного тракта – запорам, тошноте, рвоте, болям в животе. Из-за повышенной секреции соляной кислоты, могут образовываться язвы желудка и двенадцатиперстной кишки. Нередко больные страдают обострениями панкреатита.
Отложения кальция в стенках сосудов приводят к их ригидности и стойкому повышению артериального давления, нарушениям сокращений миокарда.
Высокий уровень кальция крови приводит к нарушению сокращений мышечной ткани. Часто пациенты жалуются на мышечную слабость, затруднения при подъеме по лестнице, невозможность быстрой ходьбы, хромоту.
Как заподозрить первичный гиперпаратиреоз?
Какие исследования необходимы для установления диагноза «первичного гиперпаратироза?»
Для установления диагноза первичного гиперпаратиреоза необходимо выполнить биохимическое исследование венозной крови с определением общего и/или ионизированного кальция, неорганического фосфора. Определение уровня мочевины, креатинина, общего белка, щелочной фосфатазы помогут Вашему врачу оценить функцию почек и интенсивность разрушения костей.
Кроме этого, необходимым является определение уровня паратгормона крови.
Повышенные показатели кальция и паратгормона крови указывают на гиперпаратиреоз.
Дополнительно может потребоваться рентгеновское обследование костей и суставов, денситометрия (исследование минеральной плотности костной ткани для выявления остеопороза), обследование почек (УЗИ, урография, ренография).
Как найти аденому околощитовидной (паращитовидной) железы?
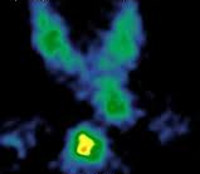
Чаще всего при первичном гиперпаратиреозе страдает только одна из четырех околощитовидных (паращитовидных) желез. Для поиска аденомы околощитовидных (паращитовидных) желез применяют ультразвуковое исследование шеи и радиоизотопное сканирование с препаратами технеция (сцинтиграфия).
Обследование должно проводиться в специализированных клиниках, оснащенных хорошей современной аппаратурой, под контролем грамотных специалистов.
Что делать, если у Вас обнаружили аденому околощитовидной (паращитовидной) железы?
Если Вам поставили диагноз первичного гиперпаратиреоза, аденомы околощитовидных (паращитовидных) желез, то Вам необходимо хирургическое лечение – удаление опухоли. Операции по удалению аденомы околощитовидных (паращитовидных) желез должны проводиться только в специализированных клиниках эндокринной хирургии, опытными специалистами.
Как проходит операция по поводу аденомы околощитовидной (паращитовидной) железы?
Операция по удалению аденомы околощитовидной (паращитовидной) железы происходит под общей анестезией (наркозом), из разреза на передней поверхности шеи длиной не более 3-4 см. Хирургическое лечение подразумевает тщательный осмотр всех околощитовидных (паращитовидных) желез и удаление только измененного опухолью органа. На края раны накладывается косметический шов.
Что происходит в после операции?
В послеоперационном периоде нормализуется уровень кальция крови, восстанавливается содержание кальция в костях, срастаются переломы, восстанавливается мышечный тонус, прекращается образование камней в мочевыделительной системе, наступает выздоровление.
Аденома паращитовидных желез
Аденома паращитовидной железы – доброкачественная гормонально-активная опухоль околощитовидной железы, сопровождающаяся избыточной секрецией паратгормона и явлениями гиперпаратиреоза. При аденоме паращитовидной железы развивается гиперкальциемия, которая может проявляться костным (остеопороз, патологические переломы), почечным (нефролитиаз), желудочно-кишечным (язва желудка, панкреатит), сердечно-сосудистым (артериальная гипертония) клиническими синдромами. Диагностика аденомы паращитовидной железы включает лабораторные анализы (определение уровня паратгормона, Са, фосфора, щелочной фосфатазы, суточной экскреции Са), рентгеновское обследование (обзорную урографию, рентгенографию костей, денситометрию), радиоизотопное сканирование, УЗИ, МРТ, КТ паращитовидных желез; селективную ангиографию; биопсию с цитологическим исследованием материала. Лечение заключается в удалении аденомы паращитовидной железы.
МКБ-10
Общие сведения
Аденома паращитовидной железы (паратиреоаденома) – солитарная или множественная опухоль, продуцирующая избыточные количества паратиреоидного гормона, что приводит к повышению содержания кальция в сыворотке крови. В эндокринологии аденома паращитовидной железы в 80-89% случаев служит причиной развития первичного гиперпаратиреоза. Заболевание в 2-3 раза чаще диагностируется у женщин; возраст больных с паратиреоаденомой варьирует от 20 до 50 лет. Опухоль может иметь массу от 25 до 90 г, размер – от 1,5 до 10 см в диаметре. Рак из аденомы паращитовидной железы развивается в 2% случаев.
Причины
Согласно современным представлениям, аденома паращитовидной железы может быть обусловлена мутациями двух типов: мутацией в механизме митотического контроля либо мутацией конечного контроля в процессе секреции паратиреоидного гормона.
Та или иная мутация затрагивает один из генов, кодирующий белки, которые участвуют в транспортировке кальция в паратиреоидные клетки. В результате мутантные клетки-паратироциты приобретают повышенную митотическую и секреторную активность, начинают бесконтрольно делиться, давая начало аденоме паращитовидной железы, автономно продуцирующей паратиреоидный гормон. К развитию аденомы паращитовидной железы предрасполагают травмы и облучение области головы и шеи.
Патанатомия
Паращитовидные железы – небольшие эндокринные образования, прилегающие к задней поверхности щитовидной железы. Обычно у человека две пары околощитовидных желез (верхняя и нижняя), однако в ряде случаев могут выявляться добавочные паратиреоидные образования в толще щитовидной железы, средостении, ретроэзофагеальном пространстве, вблизи сосудистого пучка и т. д. Являясь железами внутренней секреции, паращитовидные железы продуцируют паратиреоидный гормон, который наряду с кальцитонином и витамином D принимает участие в регуляции кальциево-фосфорного обмена в организме.
Обычно аденома паращитовидной железы представляет собой опухолевый узел желтовато-коричневого цвета, с мягкой консистенцией и четкими контурами, который часто содержит кисты. В большинстве случаев аденома паращитовидной железы поражает одну из нижней пары желез, реже встречаются паратиреоаденомы двух и более желез, что требует проведения дифференциальной диагностики с диффузной гиперплазией околощитовидных желез.
Классификация
В зависимости от гистоморфологической структуры различают:
Симптомы
Клинические проявления аденомы паращитовидной железы могут быть вариабельны. Различают почечную, костную, сердечно–сосудистую, желудочно-кишечную формы гиперпаратиреоза, обусловленные аденомой паращитовидной железы.
Типичными общими симптомами служат недомогание, потеря аппетита, похудание, тошнота, рвота, запоры, диффузные боли в костях, артралгии, мышечная слабость, особенно в проксимальных отделах конечностей. Развитие аденомы паращитовидной железы может сопровождаться полидипсией и полиурией, изменениями психики (ухудшением памяти, депрессией, судорогами, коматозным состоянием).
У большинства пациентов при аденоме паращитовидной железы развивается костная форма гиперпаратиреоза. Поражение костной системы проявляется генерализованным фиброзно-кистозным оститом, остеопорозом, патологическими переломами трубчатых костей и тел позвонков, расшатыванием и выпадением зубов. Почечная форма гиперпаратиреоза, ассоциированного с аденомой паращитовидной железы, может протекать в виде мочекаменной болезни или диффузного нефрокальциноза.
При желудочно-кишечной форме первичного гиперпаратиреоза могут отмечаться язвы желудка или двенадцатиперстной кишки с частыми обострениями, холецистит, панкреатит с выраженным болевым синдромом, рвотой и стеатореей. Нарушения со стороны сердечно-сосудистой системы при аденоме паращитовидной железы обычно выражаются артериальной гипертонией, кальцификацией клапанов сердца и коронарных артерий.
Вследствие гиперкальциемии у пациентов с аденомой паращитовидной железы может отмечаться поражение суставов (хондрокальциноз), отложение солей кальция в роговицу глаза (ободковый кератит), сухость и зуд кожи, кальцификация ушных раковин. Избыточное отложение кальция в сердечную мышцу может вызывать острый инфаркт миокарда; при некрозе почечных канальцев развивается картина острой почечной недостаточности.
При уровне кальция в крови выше 3,5 ммольл/л может развиваться гиперкальциемический криз. В этом случае отмечаются неукротимая рвота, боли в эпигастрии, олигурия и анурия, спутанность сознания, сердечно-сосудистая недостаточность, тяжелые желудочно-кишечные кровотечения, внутрисосудистые тромбозы.
Диагностика
Обследование пациентов с первичным гиперпаратиреозом, развившимся на фоне аденомы паращитовидной железы, требует участия эндокринолога, гастроэнтеролога, кардиолога, нефролога, невролога. Типичными биохимическими маркерами аденомы паращитовидной железы служат гиперкальциемия, гипофосфатемия, повышение активность щелочной фосфатазы.
У 2/3 пациентов выявляется повышение экскреции фосфора, кальция, гидроксипролина с мочой. В обязательном порядке исследуется уровень паратиреоидного гормона, остеокальцинина, маркеров резорбции костной ткани в периферической крови; в ряде случаев прибегают к селективной катетеризации вен и определению содержания паратгормона в оттекающей от железы крови.
С целью уточнения природы гиперпаратиреоза и визуализации аденомы выполняется УЗИ щитовидной и паращитовидных желез, термография, сцинтиграфия, артериография, КТ, МРТ. Тонкоигольная биопсия с цитологическим исследованием пунктата позволяет подтвердить диагноз и определить форму аденомы паращитовидной железы.
Для оценки тяжести поражения костной системы проводится рентгенография костей стоп, кистей, голени, черепа, денситометрия. Типично выявление признаков диффузной деминерализации костной ткани или фиброзно-кистозного остита. При обзорной урографии, УЗИ почек и мочевого пузыря обнаруживаются одиночные или множественные камни. Состояние органов пищеварения оценивается с помощью УЗИ брюшной полости (желчного пузыря, поджелудочной железы), ЭГДС. При сердечно-сосудистой симптоматике показано выполнение ЭКГ, ЭхоКГ, суточного мониторирования ЭКГ и АД.
Костную форму гиперпаратиреоза при аденоме паращитовидной железы следует отличать от фиброзной дисплазии, несовершенного остеогенеза, болезни Педжета, старческого остеопороза, миеломной болезни, акромегалии, саркоидоза, гипертиреоза.
Лечение аденомы паращитовидной железы
Показано хирургическое лечение, однако на дооперационном этапе необходимо проведение консервативной терапии, направленной на борьбу с гиперкальциемией. Пациента переводят на диету, ограничивающую прием кальцийсодержащих продуктов. Назначаются внутривенные инфузии изотонического раствора хлорида натрия, бифосфонатов, форсированный диурез. При развитии гиперкальциемического криза необходимо введение раствора глюкозы, бикарбоната натрия, сердечных гликозидов кортикостероидов.
После соответствующей предоперационной подготовки производится удаление аденомы паращитовидной железы открытым способом, мини-доступом или видеоэндоскопическим методом. В процессе операции на паращитовидных железах важно осмотреть все железы, осуществлять постоянный контроль за уровнем кальция в крови, сердечной деятельностью, состоянием возвратных нервов и сохранностью голоса у пациента. При множественных аденомах или тотальной гиперплазии паращитовидных желез показано их субтотальное удаление либо тотальное удаление с аутотрансплантацией паратиреоидной ткани.
Прогноз
В послеоперационном периоде проводится постоянный мониторинг ЭКГ, контроль содержания кальция в крови. Обычно после удаления аденомы паращитовидной железы уровень кальция в крови нормализуется в течение 2-х суток. В некоторых случаях возможно развитие транзиторной гипокальциемии, требующей проведения соответствующего лечения.
Для восстановления костной ткани назначают витамин D3, лечебную гимнастику, массаж позвоночника и конечностей, эстрогены (женщинам в период менопаузы). При тяжелых поражениях внутренних органов прогноз может быть неблагоприятным.
Аденома паращитовидной железы (первичный гиперпаратиреоз, вторичный и третичный гиперпаратиреоз)
Аденома паращитовидной железы – доброкачественная опухоль паращитовидной железы, вырабатывающая паратгормон. При формировании аденомы происходит мутация рецептора на поверхности клеток паращитовидной железы, которая делает рецептор нечувствительным к концентрации ионизированного кальция в сыворотке крови. Вследствие подобной мутации рецептор постоянно сигнализирует клетке о том, что кальция в крови недостаточно, и клетка паращитовидной железы начинает бесконтрольно и постоянно вырабатывать паратгормон. Повышение концентрации паратгормона в крови приводит к повышению уровня кальция выше нормальных пределов – эта комбинация лабораторных признаков является основным симптомом аденомы паращитовидной железы, на основании выявления которой и устанавливается диагноз в большинстве случаев.
Внешний вид аденомы паращитовидной железы
Внешне аденома выглядит как округлое образование желто-коричневого (реже – розово-коричневого) цвета. Поверхность аденомы гладкая, блестящая. Обычно аденома никак не связана с окружающими тканями, и легко от них отделяется. Размер аденомы паращитовидной железы колеблется от 1 до 5-6 см. Аденомы меньшего или большего размера встречаются достаточно редко. Среди аденом крупного размера чаще встречается злокачественная опухоль – карцинома паращитовидной железы.
Первичный гиперпаратиреоз
Подавляющее большинство аденом бесконтрольно и активно вырабатывают паратгормон, у которого существует три основных эффекта. Все эффекты гормона паращитовидной железы направлены на повышение уровня ионизированного кальция в плазме крови. Паратгормон повышает активность остеокластов – клеток, разрушающих костную ткань и высвобождающих из нее кальций. Также высокая концентрация паратгормона в крови повышает активацию в организме витамина D с образованием кальцитриола. Кальцитриол повышает выработку в стенке кишечника кальмодулина – транспортного белка, обеспечивающего перенос кальция из просвета кишечника в кровь. Усиление всасывания кальция из пищи и высвобождение кальция из костей приводит к повышению концентрации кальция в крови. Костная ткань при этом начинает терять свою прочность, развивается остеопороз, итогом которого являются переломы. Переломы при первичном гиперпаратиреозе возникают при минимальной нагрузке (прыжках, легком ударе по конечности, неудачном изменении положения тела). Нередко у пациентов встречаются множественные переломы. Снижается рост вследствие развития компрессионных переломов позвонков. Нередко меняется осанка, деформируются конечности. Типично появление мышечной слабости, быстрой утомляемости. Первичный гиперпаратиреоз приводит к отложению кальция из крови в стенках сосудов и клапанах сердца. Снижение эластичности кровеносных сосудов вследствие отложения в их стенке кальция приводит к ухудшению проведения пульсовой волны при выбросе крови из сердца – повышается «верхнее» давление, увеличивается разница между «верхним» и «нижним» давлением (пульсовое давление). Итогом скачков давления и снижения эластичности сосудов является повышение риска возникновения инфарктов и инсультов.
Высокий уровень кальция при аденоме паращитовидной железы ухудшает внимание, снижает интеллектуальные способности пациентов. При высокой концентрации кальция может ухудшаться сознание вплоть до возникновения комы.
Тяжелые формы первичного гиперпаратиреоза приводят к смерти пациента вследствие сосудистых нарушений, комы, переломов.
Вторичный и третичный гиперпаратиреоз
У пациентов, имеющих хроническую почечную недостаточность (сейчас говорят чаще «хроническую болезнь почек») и нуждающихся в проведении гемодиализа, очень часто возникает гиперпаратиреоз. При потере активности почек в них снижается активация витамина D и переход его в кальцитриол, который тормозит размножение клеток паращитовидной железы. При низком уровне кальцитриола крови отмечается увеличение объема паращитовидных желез. Дополнительно стимулирующим фактором является высокий уровень фосфора крови, имеющийся у всех пациентов с почечной недостаточностью и плохо исправляемый путем проведения гемодиализа. Повышение фосфора приводит к снижению уровня кальция в крови (дополнительно снижение уровня кальция вызывается низким уровнем кальцитриола и, как следствие, низкой способностью кишечника к всасыванию кальция из пищи). Низкий уровень кальция крови постоянно стимулирует клетки паращитовидных желез к усиленному выделению паратгормона. В результате длительной стимуляции паращитовидные железы вначале увеличиваются (гиперплазируются), а затем в паращитовидных железах формируются доброкачественные опухоли – аденомы. С момента формирования аденом паращитовидных желез процесс усиленного выделения паратгормона приобретает неконтролируемый характер – даже успешная пересадка почек пациенту не устраняет повышения паратгормона крови.
Вторичным гиперпаратиреозом называется увеличение выработки паратгормона, которое может быть исправлено пересадкой почек или консервативным лечением. Третичный гиперпаратиреоз – это такая форма заболевания, которая сопровождается развитием аденом в ткани паращитовидной железы. Третичный гиперпаратиреоз в настоящее время устанавливается только пациентам после успешной пересадки почек в случае, если у них не возникает нормализации уровня кальция и паратгормона крови.
Особенностью вторичного и третичного гиперпаратиреоза является увеличение сразу всех четырех паращитовидных желез. Обычно одна из паращитовидных желез является более крупной и «обгоняет» остальные в размере, но все же патологический процесс развивается сразу во всех железах – это является главным отличием вторичного и третичного от первичного гиперпаратиреоза, при котором увеличение нескольких паращитовидных желез встречается не чаще, чем в 5% случаев.
Обычно вторичный и третичный гиперпаратиреоз протекает тяжело – развиваются выраженные костные деформации, отложение масс кальция в мягких тканях, в сосудах, выявляются участки разрушения костей (так называемые бурые или коричневые опухоли). К счастью, сейчас появились эффективные препараты для профилактики развития и лечения вторичного гиперпаратиреоза (цинакальцет, парикальцитол).
Симптомы аденомы паращитовидной железы
В настоящее время чаще всего встречаются бессимптомные формы первичного гиперпаратиреоза, когда симптомы аденомы паращитовидной железы выражены очень слабо. Пациента может беспокоить незначительная мышечная слабость, умеренные боли в костях, утомляемость. Такие мало выраженные и неспецифические симптомы легко не заметить, в связи с чем пациенты зачастую годами живут, не зная о своем заболевании. Наиболее часто аденома паращитовидной железы выявляется после случайного определения уровня кальция крови. Выявленное в крови повышение уровня кальция заставляет врачей проводить дополнительные диагностические исследования, которые и приводят в итоге к выявлению заболевания.
Нередко первичный гиперпаратиреоз выявляется у пациентов с мочекаменной болезнью. Усиленное выведение кальция с мочой приводит к активации процесса образования камней в мочевых путях.
Бывает и так, что первым симптомом гиперпаратиреоза оказываются переломы – безусловно, в этом случае уже стоит говорить о поздней диагностике болезни.
Диагностика аденомы паращитовидной железы
Диагностика первичного гиперпаратиреоза на первом этапе проводится лабораторным путем – это важно запомнить. Именно специфические лабораторные изменения, а не находки при УЗИ, томографии или других исследованиях, позволяют диагностировать подавляющее большинство случаев аденом паращитовидных желез.
Характерными лабораторными изменениями являются:
— повышение уровня ионизированного кальция и паратгормона крови;
— снижение уровня фосфора крови (встречается не во всех случаях первичного гиперпаратиреоза);
— повышение уровня кальция в суточной моче.
У большинства пациентов выявляется также снижение уровня 25-гидроксивитамина D в крови (существуют научные данные, свидетельствующие о том, что длительно существующее снижение уровня витамина D крови может быть причиной развития первичного гиперпаратиреоза).
При выявлении характерных лабораторных признаков уже можно с уверенностью говорить о том, что у пациента имеется аденома паращитовидной железы. В связи с тем, что лечение аденомы – всегда хирургическое, следующим этапом диагностики является установление расположения аденомы – без этого ее удаление провести тяжело.
Следует учитывать, что расположение аденомы паращитовидной железы может быть очень различным. Ее положение может меняться в зависимости от особенностей развития пациента. Во многих случаях аденома может находиться в грудной клетке, либо за пищеводом (на передней поверхности позвоночника) на шее, также встречается и расположение аденомы рядом с сонной артерией.
Для выявления расположения аденомы обычно используются два метода визуализации: УЗИ паращитовидных желез и субтракционная сцинтиграфия (сканирование) с технетрилом (в западных странах этот изотоп называют MIBI – метоксиизобутилизонитрил). Если УЗИ и сцинтиграфия дают сходную информацию о расположении аденомы, можно с высокой степенью уверенности планировать операцию. В тех случаях, когда эти два исследования не дают информации о расположении аденомы, либо когда они дают противоречивые результаты, назначается дополнительное исследование – компьютерная томография шеи с внутривенным введением контрастного вещества. В специализированных медицинских центрах, имеющих достаточный опыт диагностики гиперпаратиреоза, компьютерная томография позволяет в значительном числе случаев устанавливать расположение аденомы даже при ее атипичном расположении.
Лечение аденомы паращитовидной железы
Лечение аденомы – всегда хирургическое. Удаление аденомы паращитовидной железы является наиболее эффективным способом устранения гиперпаратиреоза и связанных с ним осложнений. В настоящее время ни один лекарственный препарат не обеспечивает такой же эффективности, как операция. После удаления аденомы паращитовидной железы отмечается быстрое восстановление прочности костной ткани, снижается склонность к образованию почечных камней, улучшается общее самочувствие пациента, исчезают боли.
Операция при аденоме паращитовидной железы может быть проведена несколькими способами.
Наиболее старый и, тем не менее, весьма эффективный способ – двусторонняя ревизия шеи, при которой хирург выделяет все четыре паращитовидные железы, находит аденому и удаляет ее. Этот метод обеспечивает хорошие результаты лечения, однако является наиболее травматичным и длительным. При выделении паращитовидных желез может быть нарушено их кровоснабжение, что нередко приводит к такому осложнению, как гипопаратиреоз (гипофункция паращитовидной железы). При недостаточном поступлении паратгормона в кровь вследствие травмы паращитовидных желез или нарушения их кровоснабжения снижается уровень ионизированного кальция, что сопровождается появлением ощущения «бегания мурашек» на коже, онемением пальцев рук и ног, в тяжелых случаях – судорогами.
Односторонняя ревизия шеи предполагает удаление аденомы паращитовидной железы и осмотр при операции второй железы с той же стороны, где находилась и аденома. Это снижает время операции и ее травматичность, но требует получения данных о стороне расположения аденомы на предоперационном этапе.
В настоящее время наименее травматичным способом лечения аденомы паращитовидной железы является селективная паратиреоидэктомия – удаление только аденомы без осмотра остальных паращитовидных желез. Эта операция может проводиться даже через кожный разрез длиной 1,5-2 см, в том числе и с использованием видеотехники. Конечно, для проведения такой операции необходимо, чтобы расположение аденомы было точно установлено на этапе обследования. Второе важное условие для выполнения малотравматичной операции – наличие достаточно опыта у оперирующего хирурга. Третий важный компонент – наличие соответствующего оборудования (видеотехника, комплект инструментов, аппаратура для срочного определения уровня паратгормона в крови).
В опытных руках селективная паратиреоидэктомия может быть выполнена за 10-30 минут. После подобной операции пациент быстро восстанавливается и возвращается к обычной жизни.
Лечение аденомы паращитовидной железы в Северо-Западном центре эндокринологии
Северо-Западный центр эндокринологии в настоящее время является лидером в России по числу проводимых операций на паращитовидных железах. Ежегодно выполняется более 300 операций – по этому показателю центр находится на третьем месте в Европе, уступая только клиникам в г. Пиза (Италия) и Марселе (Франция). Специалисты центра прошли обучение в ведущих клиниках эндокринной хирургии и эндокринологии США, Франции, Италии, Германии, Японии.
Подавляющее большинство операций производится минимально травматичным, в том числе и эндоскопическим способом. Широко выполняется селективная паратиреоидэктомия, как наиболее современная и наименее травматичная операция. Проводится лечение как первичного, так и вторичного и третичного гиперпаратиреоза у пациентов с хронической почечной недостаточностью. Центр эндокринологии располагает собственным диализным центром, где пациенты получают процедуры гемодиализа во время нахождения в стационаре.
При операция в центре эндокринологии используется интраоперационное срочное определение уровня паратгормона крови, позволяющее уже в ходе операции сделать вывод об эффективности удаления аденомы паращитовидной железы.
В подавляющем большинстве случаев пациенты с первичным гиперпаратиреозом проводят в центре не более 2 суток. Госпитализация проводится в комфортные 1-2-3-местные палаты со всеми удобствами (санузел, кондиционер, телефон, ТВ, беспроводной интернет).
Центр эндокринологии проводит лечение первичного гиперпаратиреоза жителям всех регионов Российской Федерации бесплатно, по полису обязательного медицинского страхования, а также по федеральным программам высокотехнологичной медицинской помощи (ВМП) и специализированной медицинской помощи (СМП).
Для проведения обследования, а также определения тактики лечения следует обратиться на консультацию к эндокринологам и хирургам-эндокринологам Северо-Западного центра эндокринологии. Все виды лабораторных исследований, требующихся для установления диагноза, проводятся в центре за 1-2 дня. Специалисты центра проводят УЗИ паращитовидных желез самостоятельно. Также в центре выполняется компьютерная томография паращитовидных желез с контрастным усилением на современном 64-срезовом компьютерном томографе «Toshiba Aquilion 64».
Консультации пациентов с гиперпаратиреозом проводят:
 | |
 | |
 | Быченкова Елизавета Вадимовна Врач-эндокринолог, член Европейской тиреоидологической ассоциации (ETA), член Санкт-Петербургской и Российской ассоциации эндокринологов, Российской ассоциации по остеопорозу. Выполняет УЗИ щитовидной железы и ультразвуковую денситометрию костей Проводит прием в Петроградском филиале центра эндокринологии |
 | Ишейская Мария Сергеевна Терапевт-эндокринолог Северо-Западного центра эндокринологии, член Санкт-Петербургской и Российской ассоциаций эндокринологов, Российской ассоциации по остеопорозу. Выполняет УЗИ щитовидной железы и ультразвуковую денситометрию костей Проводит прием в Петроградском филиале, Выборгском филиале центра эндокринологии |
Записаться на консультацию Вы можете по телефонам центра:
— Петроградский филиал центра эндокринологии (Санкт-Петербург, Кронверкский пр., д. 31, 200 метров от метро «Горьковская», телефон (812) 498-10-30, с 7.30 до 20.00);
— Приморский филиал центра эндокринологии (Санкт-Петербург, ул. Савушкина, д. 124, корп. 1, 250 метров направо от станции метро «Беговая», телефон (812) 565-11-12, с 7.00 до 20.00).
Паращитовидные железы
Общая информация о паращитовидных железах (расположение, количество, функция, история открытия, основные заболевания, операции)
Паратгормон
Витамин Д и аденомы паращитовидных желез
Между концентрацией витамина Д в крови и заболеваниями паращитовидных желез существует тесная связь. Низкий уровень витамина Д в крови способен приводить к развитию вторичного гиперпаратиреоза, либо к появлению аденом паращитовидных желез (первичного гиперпаратиреоза)
Медуллярный рак щитовидной железы
Медуллярный рак щитовидной железы (медуллярная карцинома щитовидной железы) является редким гормонально активным новообразованием злокачественной природы, развивающимся из парафолликулярных клеток щитовидной железы
Болезнь Педжета
Синдром множественной эндокринной неоплазии 2 типа
Синдром множественных эндокринных неоплазий I типа (синдром МЭН-1)
Синдром множественных эндокринных неоплазий 1 типа, именуемый иначе синдромом Вермера, представляет собой сочетание опухолей или гиперплазий в двух и более органах эндокринной системы (как правило, в опухолевый процесс вовлечены паращитовидные железы, наряду с которыми обнаруживаются островково-клеточные новообразования поджелудочной железы и аденома гипофиза)
Витамин Д и опухоли
Если кальций в крови повышен.
Что делать, если кальций крови повышен? О каких заболеваниях может говорить повышенный кальций крови? Какие дополнительные обследования необходимо сделать пациентам с высоким кальцием? Куда обратиться для консультации по поводу повышенного содержания кальция в крови? На все эти вопросы отвечает данная статья
Гипопаратиреоз
Псевдогипопаратиреоз
Анализы в СПб
Одним из важнейших этапов диагностического процесса является выполнение лабораторных анализов. Чаще всего пациентам приходится выполнять анализ крови и анализ мочи, однако нередко объектом лабораторного исследования являются и другие биологические материалы.
Операции на паращитовидных железах
Северо-Западный центр эндокринологии и эндокринной хирургии проводит операции по удалению аденом паращитовидных желез при всех видах гиперпаратиреоза. Ежегодно нашими пациентами становятся более 800 пациентов с данным заболеванием
Консультация эндокринолога
Специалисты Северо-Западного центра эндокринологии проводят диагностику и лечение заболеваний органов эндокринной системы. Эндокринологи центра в своей работе базируются на рекомендациях Европейской ассоциации эндокринологов и Американской ассоциации клинических эндокринологов. Современные диагностические и лечебные технологии обеспечивают оптимальный результат лечения.
Экспертное УЗИ щитовидной железы
УЗИ щитовидной железы является главным методом, позволяющим оценить строение этого органа. Благодаря своему поверхностному расположению, щитовидная железа легко доступна для проведения УЗИ. Современные ультразвуковые аппараты позволяют осматривать все отделы щитовидной железы, за исключением расположенных за грудиной или трахеей.
УЗИ шеи
Операции при вторичном и третичном гиперпаратиреозе
Информация для пациентов с хронической болезнью почек (хронической почечной недостаточностью), нуждающихся в оперативном лечении по поводу вторичного или третичного гиперпаратиреоза
Консультация хирурга-эндокринолога
Хирург-эндокринолог – врач, специализирующийся на лечении заболеваний органов эндокринной системы, требующих использования хирургических методик (оперативного лечения, малоинвазивных вмешательств)
Интраоперационный нейромониторинг
Денситометрия
Денситометрия — метод определения плотности костной ткани человека. Термин «денситометрия» (от латинского densitas — плотность, metria — измерение) применяется к методам количественного определения плотности костной ткани или ее минеральной массы. Плотность костной ткани может определяться с помощью рентгеновской или ультразвуковой денситометрии. Данные, полученные в ходе денситометрии, обрабатываются с помощью компьютерной программы, которая сравнивает результаты с показателями, принятыми в качестве нормы для людей соответствующего пола и возраста. Плотность костной ткани является основным показателем, определяющим прочность кости, ее устойчивость к механической нагрузке
Отзывы
Истории пациентов
Видеоотзывы: опыт обращения в Северо-Западный центр эндокринологии