афакия мкб 10 у взрослых код
Афакия
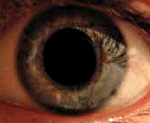
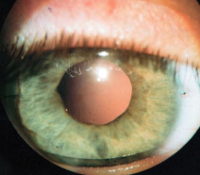
Афакия – это патологическое состояние органа зрения, для которого характерно отсутствие хрусталика в глазном яблоке. Клинически заболевание проявляется снижением остроты зрения, дрожанием радужной оболочки, утратой способности к аккомодации и астенопическими жалобами. Диагностика афакии включает в себя проведение визометрии, гониоскопии, биомикроскопии, офтальмоскопии, рефрактометрии и ультразвукового исследования глаза. Консервативная терапия заключается в коррекции афакии с помощью контактных линз и очков. Тактика хирургического лечения сводится к имплантации искусственного хрусталика (интраокулярной линзы) в афакичный глаз.
МКБ-10
Общие сведения
Афакия, или отсутствие хрусталика – это заболевание глаз врожденного или приобретенного генеза, которое сопровождается патологией рефракции, снижением остроты зрения и неспособностью к аккомодации. Врожденная афакия относится к числу орфанных заболеваний, частота ее развития в популяции изучена не достаточно. Вместе с тем, с каждым годом возрастает число послеоперационных афакий, являющихся следствием экстракции катаракты. Риск развития приобретенной формы заболевания резко возрастает в возрасте после 40. Прогнозируется увеличение численности приобретенных форм заболевания в экономически благополучных странах. На развитие как врожденной, так и приобретенной формы патологии не влияет расовая и половая принадлежность.
Причины афакии
Клиническая классификация афакии включает в себя врожденную и приобретенную формы заболевания. В офтальмологии выделяют две разновидности врожденной афакии: первичную (обусловлена аплазией хрусталика) и вторичную (развивается при внутриутробной резорбции хрусталика). В зависимости от распространенности отсутствие хрусталика бывает монокулярным (односторонним) и бинокулярным (двусторонним).
Ключевую роль в развитии врожденной афакии играет нарушение развития хрусталика на этапе эмбриогенеза. При первичной форме врожденного порока не происходит отделение хрусталикового пузырька от наружной эктодермы. За этот процесс в норме отвечают гены PAX6 и BMP4. В зависимости от степени снижения экспрессии данных генов на определенных этапах эмбрионального развития возможно формирование переднего лентиконуса, переднекапсульной катаракты и аномалии Петерса, сочетанной с отсутствием хрусталика. Экспериментальным путем доказано, что задержка развития структур глазного яблока на стадии роговично-хрусталикового контакта приводит к первичной форме врожденной афакии.
Причиной вторичной формы заболевания является идиопатическая абсорбция хрусталика, возникающая спонтанно. Одной из теорий ее развития принято считать самопроизвольную мутацию, что провоцирует нарушение формирования базальной мембраны, из которой в процессе эмбриогенеза должна формироваться капсула хрусталика.
В этиологии приобретенной афакии главную роль отводят хирургической экстракции катаракты, вывиху и подвывиху хрусталика. Также причинами данного заболевания могут выступать проникающие ранения и контузии глазного яблока.
Симптомы афакии
Специфическим симптомом афакии является иридодонез (дрожание радужки), который развивается при движении глаз. При обследовании у пациентов отмечается снижение остроты зрения и способности к аккомодации. В прогностическом плане наиболее неблагоприятной является односторонняя форма заболевания, так как клиническая картина осложняется анизейконией. Индуцированная органической патологией аномалия сопровождается различием в размере изображения на сетчатке глаз, вследствие чего резко ухудшается бинокулярное зрение.
Врожденная форма патологии характеризуется прогрессирующим снижением остроты зрения при относительной стабильности остальных клинических проявлений. Отсутствие своевременного лечения может стать причиной слепоты. Для послеоперационной формы афакии свойственна стадийность течения основного заболевания, которое послужило причиной проведения оперативного вмешательства по удалению хрусталика. Клиническая картина травматической афакии характеризуется прогрессирующим нарастанием симптоматики, ранними проявлениями которой являются интенсивный болевой синдром с нарастанием местного отека и прогредиентное снижение остроты зрения.
Из астенопических жалоб у пациентов с афакией отмечается появление тумана перед глазами, низкая способность к фиксации и двоение изображения. Неспецифическими проявлениями заболевания являются головная боль, общая слабость, повышенная раздражительность.
Врожденная форма афакии или удаление хрусталика в детском возрасте осложняется микрофтальмией. При полном отсутствии капсулы хрусталика стекловидное тело ограничено только пограничной мембраной. Это служит причиной формирования грыжи стекловидного тела. В случае разрыва пограничной мембраны содержимое стекловидного тела выходит в переднюю камеру глаза. В то же время контактная коррекция является провоцирующим фактором развития кератита, образования рубцов на роговице, в роговично-склеральной области и лимбе.
Диагностика афакии
Для постановки диагноза «афакия» целесообразным является проведение таких методов исследования, как визометрия, гониоскопия, биомикроскопия глаза, офтальмоскопия, рефрактометрия и УЗИ глаза. При помощи визометрии удается установить степень снижения остроты зрения. Данный метод исследования показан всем пациентам перед проведением коррекции. При гониоскопии наблюдается выраженное углубление передней камеры глаза. Проведение офтальмоскопии является необходимым для выявления сопутствующей патологии и выбора дальнейшей тактики лечения. Помимо рубцовых изменений в области сетчатки и хориоидеи, при афакии часто выявляется центральная хориоретинальная дистрофия сетчатки, частичная атрофия зрительного нерва и периферические хориоретинальные очаги.
Методика рефрактометрии при односторонней форме заболевания позволяет выявить снижение рефракции на 9,0 – 12,0 диоптрий на афакичном глазу. Гиперметропия определяется у детей после экстракции врожденной катаракты и в среднем составляет 10,0 – 13,0 диоптрий. Развитие микрофтальма при врожденной афакии также способствует дальнозоркости. Методом биомикроскопии не удается визуализировать оптический срез хрусталика. В редких случаях выявляются остатки капсулы. При исследовании фигурок Пуркинье-Сансона, отсутствует отражение от задней и передней поверхности хрусталика.
Лечение афакии
Коррекция афакии проводится при помощи очков, контактных и интраокулярных линз. Показанием к очковой коррекции зрения является двухсторонняя форма заболевания. При односторонней афакии очки рекомендованы только при непереносимости контактных методов коррекции. Выбор стекла для эмметропичного глаза затруднен, т. к. даже стекло в +10 диоптрий не сопоставимо с преломляющей силой хрусталика, которая равняется 19 диоптриям. Это обусловлено тем, что коэффициент преломления жидкости, которая окружает хрусталик, выше, чем воздушной среды, окружающей стекло.
Оптическая сила стеклянной линзы зависит от рефракции пациента. При гиперметропии необходимо подобрать очки с более сильной оптикой, чем при миопии. Нет необходимости в назначении методов коррекции зрения пациентам с высокой степенью миопии до удаления хрусталика. В связи с отсутствием способности к аккомодации пациенту следует назначить очки для работы на близком расстоянии на 3,0 диоптрий сильнее, чем для дальнего видения.
Контактная или интраокулярная коррекция зрения показаны пациентам с монокулярной афакией. Назначение очков пациентам с данной формой заболевания будет усугублять анизейконию. В ходе оперативного вмешательства (интраокулярной коррекции) проводится имплантация искусственной линзы с индивидуально подобранной оптической силой. Наиболее предпочтительным вариантом лечения является использование заднекамерных линз, т. к. локализируясь в месте расположения естественной линзы, они обеспечивают высокое качество зрения. Врожденную афакию при помощи данной методики можно корректировать только после достижения ребенком двухлетнего возраста.
Прогноз и профилактика афакии
Прогноз для жизни и трудоспособности при правильной коррекции афакии благоприятный. При отсутствии своевременного лечения высокий риск полной утраты зрения, что в последующем ведет к инвалидизации.
В офтальмологической практике специфические меры по профилактике врожденной афакии отсутствуют. Для предотвращения развития приобретенных форм заболевания необходимо проходить ежегодный осмотр у врача-офтальмолога. Это поможет своевременно диагностировать те заболевания, которые могут привести к оперативному удалению хрусталика. Лицам, находящимся в группе риска по получению травм глаза в связи с особенностями профессии, необходимо в рабочее время использовать защитные очки или маски.
Афакия
Общая информация
Краткое описание
Афакия – отсутствие в глазу хрусталика [1]. Это результат оперативного вмешательства (например, удаления катаракты), тяжёлой травмы [2,3,4], в редких случаях – врождённая аномалия развития [5,6,7, 21].
Дата разработки протокола: 2016 год.
Пользователи протокола: офтальмологи.
Категория пациентов: взрослые, дети.
Шкала уровня доказательности
| Уровень доказательности | Тип доказательности |
| I | Доказательства, полученные в результате мета-анализа большого числа хорошо спланированных рандомизированных исследований. Рандомизированные исследования с низким уровнем ложнопозитивных и ложнонегативных ошибок. |
| II | Доказательства основаны на результатах не менее одного хорошо спланированного рандомизированного исследования. Рандомизированные исследования с высоким уровнем ложнопозитивных и ложнонегативных ошибок. |
| III | Доказательства основаны на результатах хорошо спланированных нерандомизированных исследований. Контролируемые исследования с одной группой больных, исследования с группой исторического контроля и т.д. |
| IV | Доказательства получены в результате нерандомизированных исследований. Непрямые сравнительные, описательно корреляционные исследования и исследования клинических случаев. |
| V | Доказательства основаны на клинических случаях и примерах. |
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ**
Диагностические критерии:
Жалобы на: низкое зрение, непереносимость очковой коррекции в результате анизометропии.
В анамнезе: хирургическое вмешательство по поводу экстракции катаракты или травма. В редких случаях – врожденная аномалия развития.
Физикальное обследование: не информативны.
Лабораторные исследования: не информативны.
Инструментальные исследования
Визометрия: низкая некорригированная острота зрения. При гиперметропической коррекции повышение остроты зрения вдаль.
Биомикроскопия: передняя камера глубокая или неравномерная. При движениях глаза отмечается дрожание радужки (иридодонез). Имеется рубец роговицы или лимба на месте произведенной операции, возможно наличие посттравматических роговичных или корнеосклеральных рубцов различной конфигурации и протяженности со швами или без. Наличие неправильной формы зрачка; оптический срез хрусталика не определяется. В области зрачка могут быть остатки капсулы или вещества хрусталика. Световой срез выявляет место расположения капсулы, а также степень ее прозрачности. В случае отсутствия хрусталиковой сумки стекловидное тело, удерживаемое только передней пограничной мембраной, прижимается и слегка проминирует в область зрачка (грыжа стекловидного тела). При разрыве мембраны в переднюю камеру выходят волокна стекловидного тела (осложненная грыжа).
Офтальмоскопия: глазное дно доступно осмотру, в пределах нормы при отсутствии сопутствующей патологии.
Гониоскопия: различная степень открытия угла передней камеры в зависимости от особенностей передней камеры, наличия иридокорнеальных сращений, передних синехий.
Периметрия: при отсутствии сопутствующей патологии глазного дна в пределах нормы.
Тонометрия: в пределах нормы при отсутствии сопутствующей патологии (глаукомы, офтальмогипертензии или гипотонии).
Эхобиометрия: глубокая передняя камера, хрусталик отсутствует.
Кераторефрактометрия: рефракция гиперметропическая, возможно наличие астигматизма, толщина роговицы в пределах нормы.
Расчет ИОЛ: на основании данных эхобиометрии и кераторефрактометрии.
Промывание слезных путей: слезные пути проходимы.
Диагностический алгоритм: (схема)
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ**
Диагностические критерии на стационарном уровне**:
Жалобы на: низкое зрение, непереносимость очковой коррекции в результате анизометропии.
В анамнезе хирургическое вмешательство по поводу экстракции катаракты или травма органа зрения. В редких случаях – врожденная аномалия развития.
Физикальное обследование: не информативны;
Лабораторные исследования: не информативны;
Инструментальные исследования:
Визометрия: низкая некорригированная острота зрения. При гиперметропической коррекции повышение остроты зрения вдаль.
Биомикроскопия: передняя камера глубокая или неравномерная. При движениях глаза отмечается дрожание радужки (иридодонез). Имеется рубец роговицы или лимба на месте произведенной операции, возможно наличие посттравматических роговичных или корнеосклеральных рубцов различной конфигурации и протяженности со швами или без. Наличие неправильной формы зрачка: оптический срез хрусталика не определяется. В области зрачка могут быть остатки капсулы или вещества хрусталика. Световой срез выявляет место расположения капсулы, а также степень ее прозрачности. В случае отсутствия хрусталиковой сумки стекловидное тело, удерживаемое только передней пограничной мембраной, прижимается и слегка проминирует в область зрачка (грыжа стекловидного тела). При разрыве мембраны в переднюю камеру выходят волокна стекловидного тела (осложненная грыжа).
Офтальмоскопия: глазное дно доступно осмотру.
Гониоскопия: различная степень открытия угла передней камеры в зависимости от
особенностей передней камеры, наличия иридокорнеальных сращений, передних синехий.
Периметрия: при отсутствии сопутствующей патологии глазного дна в пределах нормы.
Тонометрия: в пределах нормы при отсутствии сопутствующей патологии (глаукомы или гипотонии).
Эхобиометрия: глубокая передняя камера, хрусталик отсутствует.
Кераторефрактометрия: рефракция гиперметропическая, толщина роговицы в пределах нормы.
Расчет ИОЛ: на основании данных эхобиометрии и кераторефрактометрии
Промывание слезных путей: слезные пути проходимы.
Диагностический алгоритм: (схема) смотрите амбулаторный уровень.
Перечень основных диагностических мероприятий:
· визометрия;
· биомикроскопия;
· офтальмоскопия;
· тонометрия;
· эхобиометрия;
· кераторефрактометрия;
· расчет ИОЛ;
· промывание слезных путей.
Перечень дополнительных диагностических мероприятий:
В-скан (состояние стекловидного тела, наличие или отсутствие патологических эхосигналов в заднем отрезке глаза) для решения вопроса о целесообразности хирургического вмешательства.
Электрофизиологическое исследование – определение функционального состояния сетчатки и зрительного нерва) для решения вопроса о целесообразности хирургического вмешательства и прогнозирования повышения зрительных функций в послеоперационном периоде.
Ультразвуковая биомикроскопия – анатомо-топографические особенности переднего отрезка (особенности угла передней камеры, глубина передней камеры, отсутствие хрусталика, отсутствие или наличие остатков капсульного мешка, остатков хрусталиковых масс, состояние цилиарного тела, состояние цинновых связок и т.д.)) для выбора тактики хирургического вмешательства.
Периметрия (систематическое измерение дифференциальной световой чувствительности в поле зрения по обнаружению тестовых целей на определенном фоне) для обнаружения дисфункции в центральном и периферическом зрении. Необходима для решения вопроса о целесообразности хирургического вмешательства.
Гониоскопия (различная степень открытия угла передней камеры в зависимости от особенностей передней камеры, наличие иридокорнеальных сращений, передних синехий) для выбора тактики хирургического вмешательства.
Спекулярная эндотелиальная микроскопия (исследование роговичного эндотелия) для оценки состояния и физиологических резервов роговичного эндотелия.
Пахиметрия (инструментальный метод исследования толщины роговой оболочки глаза) позволяет получить данные о состоянии роговицы, важные для установки диагноза и планирования лечения.
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Атропин (Atropine) |
| Бринзоламид (Brinzolamide) |
| Бромфенак (Bromfenac) |
| Дексаметазон (Dexamethasone) |
| Диазепам (Diazepam) |
| Диклофенак (Diclofenac) |
| Дифенгидрамин (Diphenhydramine) |
| Индометацин (Indomethacin) |
| Левофлоксацин (Levofloxacin) |
| Лидокаин (Lidocaine) |
| Маннитол (Mannitol) |
| Моксифлоксацин (Moxifloxacin) |
| Натрия хлорид (Sodium chloride) |
| Непафенак (Nepafenac) |
| Оксибупрокаин (Oxybuprocaine) |
| Офлоксацин (Ofloxacin) |
| Преднизолон (Prednisolone) |
| Проксиметакаин (Proxymetacaine) |
| Пропофол (Propofol) |
| Сульфацетамид (Sulfacetamide) |
| Тимолол (Timolol) |
| Тобрамицин (Tobramycin) |
| Трамадол (Tramadol) |
| Тропикамид (Tropikamid) |
| Фентанил (Fentanyl) |
| Цефтриаксон (Ceftriaxone) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения**:
Немедикаментозное лечение:
Режим – III Б.
Диета – стол №15 (при отсутствии сопутствующих заболеваний).
Медикаментозное лечение
Перечень основных лекарственных средств (назначаются после хирургического вмешательства)
| Лекарственное средство (международное непатентованное название) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | Уровень доказательности |
| Дексаметазон суспензия глазная 0,1% 5 мл | Глюкокортикоиды для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 6 раз в сутки | 3 недели | В |
| Левофлоксацин капли глазные 0,5% 5 мл | Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 6 раз в сутки | 7-10 суток | В |
| Тропикамид капли глазные 1% 5 мл | · М-холинолитик | Инстиляции в конъюнктивальную полость | 2 капли | 3 раза в сутки | 5 суток | С |
| Дексаметазон 0,4% 1 мл | Глюкокортикоиды для системного применения | Парабульбарные или субконъюнктивальные инъекции | 0,5 – 1,0 мл | 1 раз в сутки | 4 суток | В |
| Диклофенак капли глазные 0,1% | Нестероидный противовоспалительный препарат для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 3 раза в сутки | До 3 недель | В |
| Лекарственное средство (международное непатентованное название) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | Уровень доказательности |
| Бромфенак капли глазные 0,09% | Нестероидный противовоспалительный препарат для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 6 раз в сутки | До 14 суток | С |
| Непафенак капли глазные 0,1% | Нестероидный противовоспалительный препарат для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 3 раза в сутки | До 14 суток | С |
| Сульфацетамид капли глазные 20%, 30% | Противомикробное бактериостатическое средство, сульфаниламид | Инстиляции в конъюнктивальную полость | 2 капли | 6 раз в сутки | 5 суток | В |
| Моксифлоксацин капли глазные 0,5% | Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 3 раза в сутки | 7-10 суток | В |
| Офлоксацин капли глазные 0,3% | Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 4 раза в сутки | 7-10 суток | В |
| Диклофенак 25 мг/мл | Нестероидный противовоспалительный препарат | Раствор для внутримышечных инъекций | 75 мг | 1 раз в сутки | 3-7 дней | В |
| Индометацин 25 мг | Нестероидный противовоспалительный препарат | Для приема внутрь | 25 мг | 3 раза | 7 суток | В |
| Проксиметакаин капли глазные 0,5% | средство для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2капли | 3 раза | 1 сутки | В |
Показания для консультации специалистов: при наличии общей патологии необходимо заключение соответствующего узкого специалиста об отсутствии противопоказаний к хирургическому лечению.
В обязательном порядке заключение отоларинголога и стоматолога на предмет отсутствия хронических очагов инфекции.
Профилактические мероприятия:
Антибактериальная и противовоспалительная терапия для профилактики послеоперационных воспалительных осложнений.
Мониторинг состояния пациента**: В течение от 2 недель до 1 месяца после операции инстилляция антибактериальных и противовоспалительных препаратов. При необходимости подбор очковой коррекции. При наличии мониторинг сопутствующего заболевания.
Индикаторы эффективности лечения: При отсутствии изменений в нервно-воспринимающем аппарате глаза и при правильной оптической коррекции сохраняется высокая острота зрения и трудоспособность.
Лечение (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ**
Тактика лечения **:
Немедикаментозное лечение
Режим – III Б;
Диета – стол №15 (при отсутствии сопутствующих заболеваний).
Медикаментозное лечение
Перечень основных лекарственных средств
1 раз
Перечень дополнительных лекарственных средств
| Лекарственное средство (международное непатентованное название) | Фармакологические группы | Способ введения | Разовая доза | Кратность применения | Длительность курса лечения | Уровень доказательности |
| Диклофенаккапли глазные 0,1% | Нестероидный противовоспалительный препарат для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 3 раза в сутки | До 3 недель | В |
| Преднизолон 30 мг\мл | Глюкокортикостероиды | Внутримышечно | 60 мг | 1 раз в сутки | 5 суток | В |
| Сульфацетамид капли глазные 20%, 30% 15 мл | Противомикробное бактериостатическое средство, сульфаниламид | Инстиляции в конъюнктивальную полость | 2 капли | 6 раз в сутки | 5 суток | В |
| Тобрамицин глазная мазь 3,5 г | Препарат с антибактериальным и противовоспалительным действием для местного применения в офтальмологии | Местно в конъюнктивальную полость | 1 капля | 3 раза | 10 дней | B |
| Бромфенак капли глазные 0,09% | Нестероидный противовоспалительный препарат для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 6 раз в сутки | До 14 суток | С |
| Непафенак капли глазные 0,1% | Нестероидный противовоспалительный препарат для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 3 раза в сутки | До 14 суток | С |
| Моксифлоксацин капли глазные 0,5% | Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 3 раза в сутки | 7-10 суток | В |
| Офлоксацин капли глазные 0,3% | Противомикробный препарат группы фторхинолонов для местного применения в офтальмологии | Инстиляции в конъюнктивальную полость | 2 капли | 4 раза в сутки | 7-10 суток | В |
| Диклофенак 25 мг/мл | Нестероидный противовоспалительный препарат | Раствор для внутримышечных инъекций | 75 мг | 1 раз в сутки | 3-7 дней | В |
| Бринзоламид капли глазные 1% | Ингибитор карбоангидразы для местного применения в офтальмологии | Местно в конъюнктивальную полость | 2 капли | 2 раза в сутки | До 7 дней | С |
| Оксибупрокаин капли глазные 0,4% | · Местноанестезирующее средство | Инстиляции в конъюнктивальную полость | 2 капли | 1 раз | 4 суток | С |
| Лидокаин 2% | · Местноанестезирующее средство | Для парабульбарных и субконъюнктивальных инъекций | 0,5 мл | 1 раз в сутки | 4 суток | В |
| Тропикамид капли глазные 0,5%, 1% | · М-холинолитик для местного применения в офтальмологии | Местно в конъюнктивальную полость | 2 капли | 3 раза в сутки | 5 суток | С |
| Фенилэфрин капли глазные 2,5% | · Симпатомиметик для местного применения в офтальмологии | Местно в конъюнктивальную полость | 2 капли | 3 раза в сутки | 5 суток | А |
| Индометацин 25 мг | Нестероидный противовоспалительный препарат | Внутрь | 25 мг | 3 раза | 7 суток | В |
| Фентанил 0,005% 1 мл | Анальгетик. Опиоиды. Фенилпиперидина производные | Внутривенно | 1,0 мл | 1 раз | 1 сутки | А |
| Пропофол эмульсия 20 мл | Наркозные средства | Внутривенно | 200 мг | 1 раз | 1 сутки | А |
| Маннитол 15% | · Осмотический диуретик | Внутривенно | 200 мл | 1 раз | 1-3 суток | В |
| Цефтриаксон 1,0 гр | · Противомикробный препарат группы цефалоспоринов | Внутримышечно, внутривенно | 1,0 гр | 1 раз | 7 суток | B |
Хирургическое вмешательство
Показания:
· восстановление оптического аппарата глазного яблока, так как в результате афакии резко изменяется рефракция глаза (возникает гиперметропия высокой степени), снижается острота зрения и утрачивается способность аккомодации, которые не удовлетворяют потребности пациента и оперативное вмешательство подразумевает разумную вероятность устранения этих причин [8,9,10] ;
· восстановление анатомических соотношений основных отделов глазного яблока: устранение отсутствия хрусталика в результате вторичной имплантации интраокулярной линзы (ИОЛ) с транссклеральной фиксацией (ТСФ) при отсутствии капсульного мешка[11,12,13]; на капсулу хрусталика при сохранности капсульного мешка или его остатки. При наличии помутнения задней капсулы проведение дисцизии задней капсулы хрусталика [14,15,16].
Операция: Вторичная имплантация ИОЛ с транссклеральной фиксацией (ТСФ)
Операция: Вторичная имплантация ИОЛ
Операция проводится под управляемой в/венной атаралгезией у взрослых и под обшим наркозом у детей. Эпибульбарная анестезия проксиметакаином 3 раза, трехкратная обработка операционного поля. Анестезия 2% 2,0 прокаин п\б или п\к (при необходимости). Блефаростат. Шов держалка на эписклеру полиэстер 5\0 (при необходимости). Формируется роговичный или корнеосклеральный тоннельный разрез. Гемостаз, в п\камеру вводят фенилэфрин, вискоэластик. Имплантация ИОЛ проводится на капсулу или остатки капсульного мешка хрусталика без фиксации. Х-образный шов на тоннель 10/0. Антибактериальные капли в конъюнктивальную полость, асептическая повязка.
Операция: Вторичная имплантация ИОЛ + дисцизия задней капсулы
Операция проводится под управляемой в/венной атаралгезией у взрослых и под общим наркозом у детей. Эпибульбарная анестезия проксиметакаином 3 раза, трехкратная обработка операционного поля. Анестезия 2% 2,0 прокаин п\б или п\к (при необходимости). Блефаростат. Шов держалка на эписклеру полиэстер 5\0 (при необходимости). Формируется роговичный или корнеосклеральный тоннельный разрез. Гемостаз, в п\камеру вводят фенилэфрин, вискоэластик. Имплантация ИОЛ проводится на заднюю капсулу хрусталика. С помощью ножниц Ваннаса в оптической зоне формируется дисцизионное «окошечко». Х-образный шов на тоннель 10/0. Антибактериальные капли в конъюнктивальную полость, асептическая повязка.
Другие виды лечения: нет.
Показания для консультации специалистов: при наличии общей патологии необходимо заключение соответствующего узкого специалиста об отсутствии противопоказаний к хирургическому лечению. В обязательном порядке заключение отоларинголога и стоматолога на предмет отсутствия хронических очагов инфекции.
Показания для перевода в отделение интенсивной терапии и реанимации: нет.
Индикаторы эффективности лечения:
Улучшение зрительных функций, в результате хирургического лечения афакии характеризуется восстановлением оптического аппарата глазного яблока:
· улучшением корригированной остроты зрения;
· улучшением некорригированной остроты зрения и уменьшением зависимости от очков;
· улучшением чувствительности к слепящим за светам;
· улучшением глубинного восприятия и бинокулярного зрения, устранением анизометропии;
· улучшением цветовосприятия.
Восстановление анатомических соотношений основных отделовглазного яблока.
Улучшение физических возможностей, в результате хирургического лечения афакии характеризуется:
· повышением способности осуществлять повседневную деятельность;
· повышением способности сохранить или возобновить трудовую деятельность;
· повышением мобильности (ходьба, вождение).
Улучшение психического здоровья и эмоционального благополучия, как результат операции может быть охарактеризовано:
· улучшением самооценки и самостоятельности;
· улучшением способности избегать травм;
· увеличением социальных контактов и способности участвовать в социальных мероприятиях;
· улучшение качества жизни;
· освобождением от страха слепоты.
Отсутствие воспалительной реакции глаза:
· отсутствие реакции отторжения ИОЛ;
· гладкое течение послеоперационного периода;
· заживление операционной раны [18,19].
Дальнейшее ведение: В течение от 2 недель до 1 месяца после операции инстилляция антибактериальных и противовоспалительных препаратов.
Госпитализация
Показания для плановой госпитализации:
· низкие зрительные функции;
· отсутствие хрусталика;
· улучшение зрительных функций при гиперметропической коррекции.
Показания для экстренной госпитализации: нет.
Информация
Источники и литература
Информация
| ИОЛ | – | интраокулярная линза |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ТСФ | – | транссклеральная фиксация |
| УБМ | – | ультразвуковая биомикроскопия |
| ЭФИ | – | электрофизиологическое исследование |
1) Алдашева Нэйля Ахметовна – доктор медицинских наук, АО «Казахский научно-исследовательский институт глазных болезней» заместитель председателя Правления по науке и стратегическому развитию.
2) Сулейменов Марат Смагулович – доктор медицинских наук, АО «Казахский научно-исследовательский институт глазных болезней» заместитель председателя Правления по клинической работе.
3) Жургумбаева Гульнар Кайратовна – кандидат медицинских наук, АО «Казахский научно-исследовательский институт глазных болезней», заведующая 3 отделением;
4) Таштитова Ляйля Болатовна – АО «Казахский научно-исследовательский институт глазных болезней», врач офтальмолог 3 отделения;
5) Джапаркулов Айдос Ергалиевич – кандидат медицинских наук, ГКП на ПХВ «Центральная городская клиническая больница» Управление здравоохранения города Алматы, заведующий микрохирургии глаза №1;
6) Агелеуова Акмарал Кусаиновна – филиал в городе Астана АО «Казахский научно-исследовательский институт глазных болезней», заведующая дневным стационаром.
7) Худайбергенова Махира Сейдуалиевна – АО «Национальный научный центр онкологии и трансплантологии» клинический фармаколог.
Конфликт интересов: отсутствует.
Список рецензентов: Курмангалиева Мадина Маратовна – доктор медицинских наук, РГП «Больница Медицинского центра Управления делами Президента РК» главный офтальмолог.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.