акантозис нигри мкб 10 код
Acanthosis nigricans
Содержание
Определение и общие сведения [ править ]
Черный акантоз (Politzer, 1891)
Синонимы: acanthosis nigricans
Этиология и патогенез [ править ]
Результат стимуляции определенных зон эпидермиса при повышенном уровне инсулина, инсулиноподобного фактора, наличии других эпидермальных факторов роста или опухоли.
В типичных поражениях определяются сосочки в виде пальцеобразных выростов, покрытых утолщенной мальпигиевой сетью. Между удлиненными сосочками видны скопления кератина. На участках эпидермиса, где папилломатоза нет, умеренный акантоз чередуется с зонами атрофии мальпигиевой сети. В базальном слое количество меланина незначительно увеличено. Надежные патоморфологические признаки отличия типов черного акантоза отсутствуют.
Клинические проявления [ править ]
Злокачественный черный акантоз характеризуется гиперкератозом, серо-черной гиперпигментацией и выраженными папилломатозными разрастаниями высотой до 5 мм и более в крупных кожных складках. При доброкачественном течении черного акантоза, не являющегося паранеоплазией, клиника представлена преимущественно гиперпигментацией шеи, подмышечных впадин и паховых складок, а не бородавчатыми гиперпигментированными бляшками. Диагноз во всех случаях требует уточнения, потому что под этим названием существуют различные по патогенезу и прогнозу заболевания. Выделяют пять типов черного акантоза.
I. Наследственный доброкачественный черный акантоз.
II. Доброкачественный черный акантоз, ассоциированный с эндокринопатиями: сахарным диабетом 2 типа, синдромом поликистозных яичников с повышением уровня андрогенов, гипотиреозом, синдромом Кушинга. Может начаться в детском возрасте, до полового созревания.
III. Ложный черный акантоз, который развивается у людей со смуглой кожей при ожирении и сопутствующей инсулинорезистентности.
IV. Лекарственный черный акантоз. Провоцируется приемом никотиновой кислоты в больших дозах, диэтилстильбэстролом, глюкокортикоидами, соматотропином.
V. Злокачественный черный акантоз. Облигатная паранеоплазия. Сочетается с карциномой желудка (51%), матки (7%), легких (6%), печени (5%).
Гиперкератоз и гиперпигментация при V типе выражены сильнее, чем при остальных типах, кожный рисунок ладоней резко усилен («вельветовые» ладони), поражаются красная кайма губ (ворсинчатые разрастания вокруг рта) и слизистая оболочка полости рта (бархатистая, с нежными бороздками).
Acanthosis nigricans: Диагностика [ править ]
Дифференциальный диагноз [ править ]
Дифференциальную диагностику проводят между клиническими вариантами акантоза.
Acanthosis nigricans: Лечение [ править ]
Выявление и коррекция причин черного акантоза.
Профилактика [ править ]
Прочее [ править ]
Папилломатоз сливной ретикулярный Гужеро-Карто
(Gougerot, Carteaud, 1928)
Очень редкий дерматоз.
Заболевание вызывается новым видом грамположительного актиномицета рода Dietzia Dietzia papillomatosis.
Отмечали положительные результаты при назначении системных антибиотиков (фузидовая кислота, миноциклин, эритромицин, кларитромицин, тетрациклин) и ретиноидов. Наружно рекомендовали кальципотриол, третиноин, кетоконазол. Наиболее эффективным оказались азитромицин по 500 мг в сутки в течение 10-14 дней и топические антимикотики.
Черный акантоз ( Пигментно-сосочковая дистрофия кожи )
Черный акантоз – это разновидность приобретенной дистрофии кожи, характеризующаяся папилломатозом, гиперкератозом и гиперпигментацией кожных покровов. Клинически протекает с наличием очагов темной окраски кожи в естественных складках, сосочковых или бородавчатых выростов. Для морфологического подтверждения диагноза проводится биопсия кожи. С целью установления причины дистрофии кожи выполняется лабораторное, томографическое, ультразвуковое обследование. Местное лечение осуществляется с помощью кератолитиков, лазеротерапии, дермабразии. Показана терапия основной патологии.
МКБ-10
Общие сведения
Черный акантоз (пигментно-сосочковая дистрофия кожи) впервые был описан в 1889 г. немецким дерматологом П. Унной и его американским коллегой С. Политцером. Преимущественно встречается у темнокожих (13,3%) и латиноамериканцев (5,5%), среди представителей европейской расы частота не превышает 1%. Заболевание несколько чаще регистрируется у женщин. Считается чувствительным маркером инсулинорезистентности среди людей с избыточным весом. Злокачественный черный акантоз возникает у лиц с онкологическими заболеваниями (2:12 000), преимущественно старше 40-50 лет.
Причины
Черный акантоз чаще всего развивается вторично, на фоне гормональных нарушений, опухолевых процессов, токсических влияний. В некоторых случаях связь с другими факторами не прослеживается, такое состояние расценивается как идиопатическая форма. Причины состояния объединяют в несколько групп:
Патогенез
Черный акантоз развивается под воздействием факторов, симулирующих пролиферацию кератиноцитов эпидермиса и дермальных фибробластов. Таким фактором, в частности, может выступать гиперинсулинемия, которая приводит к активации рецепторов инсулиноподобного фактора роста-1. Это в свою очередь запускает процессы неконтролируемой пролиферации эпителиального покрова. Также возможна стимуляция других рецепторов, участвующих в клеточной пролиферации ‒ эпидермального фактора роста (EGF-R) и фактора роста фибробластов(FGF-R).
Возникновению злокачественной формы черного акантоза способствует повышение уровня трансформирующего ростового фактора альфа, который стимулирует рецепторы EGF-R в меланоцитах и кератиноцитах, вызывая гиперпигментацию и пролиферацию клеточных элементов.
В гистологических препаратах обнаруживаются очаги гиперкератоза и акантоза, неравномерное отложение меланина в базальных эпидермоцитах. В дермальном слое определяется гипертрофия сосочков, увеличение числа капилляров, лимфоцитарная инфильтрация вокруг сосудов.
Классификация
Учитывая выявленный этиофактор, в клинической дерматологии принято выделять несколько типов черного акантоза:
Симптомы черного акантоза
Для рассматриваемого состояния характерна триада клинических признаков: папилломатоз, локальное усиление пигментации, гиперкератоз. Наиболее частыми зонами локализации черного акантоза являются кожные складки в подмышечной зоне, паху, на животе. Несколько реже поражаются локтевые сгибы, бедра, носогубная область, тыльная сторона кистей, анальная область.
Кожа в этих областях приобретает «грязный» цвет: сероватую, бурую окраску. Со временем она утолщается, становится плотной с выраженным кожным рисунком, бархатистой на ощупь. Измененный участок кожи покрывается папилломатозными выростами высотой 5-8 мм. Иногда кожные изменения сопровождаются зудом. Вокруг зоны поражения часто образуются веснушки, себорейные кератомы, фибромы, невусы.
У половины пациентов со злокачественным черным акантозом отмечается поражение слизистых оболочек (выраженные борозды, сосочковые разрастания) и кожи ладоней. При ремиссии онкозаболевания проявления стихают, при рецидивах – усиливаются.
Осложнения
Черный акантоз в большинстве случаев служит маркером заболеваний желез внутренней секреции. Данное состояние считается фактором высокого риска возникновения инсулиннезависимого сахарного диабета. Может указывать на наличие дисфункции яичников, надпочечников, щитовидной железы. Злокачественный вариант является индикатором развития неопластического процесса и, как правило, ассоциирован с его неблагоприятным течением: агрессивным ростом новообразования, метастазированием, множественным опухолевым поражением.
Диагностика
Больным с клиническими проявлениями черного акантоза требуется комплексное лабораторно-инструментальное обследование с привлечением группы специалистов: врача-дерматолога, эндокринолога, онколога, генетика. Необходимо проведение следующих исследований:
Дифференциальная диагностика
Черный акантоз приходится дифференцировать с другими патологиями, протекающими с явлениями ороговения, изменения окраски кожи, появлением наростов:
Лечение черного акантоза
Терапия основного заболевания
Коррекция фоновых нарушений является необходимым условием борьбы с кожными проявлениями. С учетом причины черного акантоза может использоваться следующая тактика:
Местное лечение
Локальная терапия направлена на косметическое устранение таких явлений, как гиперпигментация, папилломы, избыточное ороговение кожи. Обычно для этого используются топические ретиноиды, обладающие кератолитическим действием, осветляющие кремы. Подобные средства наносят на пораженную кожу на ночь, а в дневное время используют солнцезащитные средства. Из методов аппаратной косметологии эффективны дермабразия, лазерное отбеливание кожи. Для удаления множественных папиллом используют электрокоагуляцию, лазерную, радиоволновую деструкцию.
Прогноз и профилактика
Течение доброкачественного черного акантоза благоприятное. Проявления регрессируют после устранения первопричины (отмены медикаментов, коррекции эндокринных расстройств). При злокачественном типе прогноз неблагоприятен: летальный исход обычно наступает в ближайшие 2 года по причине запущенности онкопроцесса.
Профилактика предполагает поддержание нормального веса, коррекцию метаболических нарушений, прием ЛС строго в соответствии с назначениями лечащего доктора. Необходимо раннее обращение к дерматологу при изменении пигментации или рельефа кожного покрова.
Акантозис нигри мкб 10 код
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Кожно-венерологический диспансер №15 ЮВАО, Москва
Журнал: Клиническая дерматология и венерология. 2011;9(2): 36-38
Потекаев Н. Н., Жуковский Р. О., Шнахова Л. М., Тихомолова М. М. Acanthosis nigricans. Клиническая дерматология и венерология. 2011;9(2):36-38.
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
В статье представлено клиническое наблюдение за пациентом с черным акантозом. Описаны варианты течения данного заболевания, освещены вопросы этиологии, патогенеза, дифференциальной диагностики и лечения данного дерматоза.
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Кожно-венерологический диспансер №15 ЮВАО, Москва
Черный акантоз (acanthosis nigricans), или пигментная сосочковая дистрофия кожи (dystrophia cutis pappilariset pigmentosa) — это ворсинчато-бородавчатое разрастание и гиперпигментация кожи подмышечных впадин, паховых складок, шеи и живота.
Атипичная локализация процесса на коже рук описана J. Wu и B. Cunningham [1] у пациента с синдактилией после восстановительной операции по трансплантации кожи с паховой области. C. Schnopp и J. Baumstark [2] описали случай развития черного акантоза на коже губ, языке и слизистой оболочке щек.
Впервые черный акантоз был описан в 1889 г. в Германии P. Unna и S. Pollitze (цит. по H. Jason, G. Miller). До 1885 г. это заболевание ошибочно диагностировалось как болезнь Аддисона. В 1976 г. R. Kahn и соавт. описали результаты наблюдения, в котором была установлена взаимосвязь черного акантоза и инсулинорезистентности. С 2000 г., по данным Американской ассоциации диабетологов, черный акантоз рассматривается как фактор риска развития сахарного диабета у детей. По результатам исследования, проведенного в Иране, Объединенных Арабских Эмиратах и Японии, доказывающим, что резистентность к инсулину встречается значительно чаще у тучных людей, страдающих черным акантозом, чем у пациентов без него, черный акантоз рассматривается как маркер инсулинорезистентности среди людей с ожирением. Заболевание может развиться у лиц обоих полов практически в любом возрасте. Чаще оно встречается у людей с темной кожей. Частота этого заболевания у светлокожих составляет менее 1%, но не является исключением, что подтверждает описанный нами клинический случай [3].
Причиной развития черного акантоза, вероятнее всего, является воздействие факторов, которые стимулируют пролиферацию эпидермальных кератиноцитов и фибробластов дермы. Этими факторами могут быть инсулин или инсулиноподобный фактор роста, действующие на рецепторы эпидермального фактора роста и фактора роста фибробластов. У людей с инсулинорезистентностью высокая концентрация инсулина стимулирует пролиферативную активность этих рецепторов.
По этиологии выделяют пять типов заболевания:
— I тип — наследственный доброкачественный acanthosis nigricans: развивается при отсутствии патологии эндокринной системы, начинается в детстве или во время полового созревания;
— II тип — доброкачественный acanthosis nigricans: развивается при эндокринных заболеваниях, сопровождающихся инсулинорезистентностью (при инсулинзависимом сахарном диабете, синдроме поликистозных яичников и других состояниях, приводящих к избытку андрогенов, акромегалии и гигантизме, синдроме Кушинга, гипогонадизме, первичной надпочечниковой недостаточности, гипотиреозе);
— III тип — ложный acanthosis nigricans: развивается при ожирении, которое обычно сопровождается инсулинорезистентностью, чаще встречается у больных со смуглой кожей;
— IV тип — лекарственный acanthosis nigricans: развивается при лечении никотиновой кислотой (в больших дозах), глюкокортикостероидами, соматотропином;
— V тип — злокачественный acanthosis nigricans: развивается при аденокарциномах желудочно-кишечного тракта, мочевых путей и половых органов, реже — при лимфомах [4].
Клинически черный акантоз проявляется гиперпигментацией, гиперкератозом и папилломатозом. В области крупных складок кожа приобретает бурую окраску, кажется «грязной». Кожный рисунок усиливается, кожа уплотняется, становится бархатистой, приобретает складчатость, появляются папилломатозные разрастания [5]. Слизистая оболочка поражается в 50% случаев. Иногда появляются субъективные ощущения в виде зуда.
Злокачественный черный акантоз возникает, как правило, в пожилом возрасте, хотя описаны случаи его развития у детей с аденокарциномой желудка, остеогенной саркомой, опухолью Вильмса (эмбриональной аденомиосаркомой почки). У некоторых больных отмечается множественное поражение злокачественными новообразованиями разных органов [5]. Обычно описывают случаи злокачественного черного акантоза как предвестника опухолевых процессов, хотя бывает и наоборот.
Гистологически отмечаются гиперкератоз, акантоз, значительное увеличение количества пигмента (меланина) в клетках базального слоя эпидермиса, наличие в дерме большого числа хроматофоров, выраженная гипертрофия сосочкового слоя. В дерме изменения обычно не выражены, иногда определяется незначительный инфильтрат из лимфоцитов с примесью тканевых базофилов. Наблюдается также накопление кислых мукополисахаридов в сальных железах и наружном слое корня волос [5].
Дифференциальную диагностику черного акантоза проводят с болезнью Аддисона, гемохроматозом, пелларгой. Кроме того, злокачественный черный акантоз дополнительно дифференцируют с болезнью Дарье, мышьяковой меланодермией, ихтиозом, синдромом Горлина—Гольца, гранулематозом Вегенера, синдромом Пейтца—Егерса [5].
Лечение черного акантоза симптоматическое [4]. Основные усилия направляют на лечение основного заболевания. Коррекция гиперинсулинемии и снижение массы тела у пациентов с ожирением и черным акантозом могут привести к обратному развитию патологического процесса на коже. Отмена препарата при лекарственном черном акантозе дает положительный эффект. Если пациенту необходимо принимать никотиновую кислоту для коррекции гиперлипидемии, ее можно заменить на аципимокс — гиполипидемическое средство, близкое по структуре к никотиновой кислоте [6]. Местное лечение включает кератолитики (топический ретиноид третиноин 0,05%, 12% крем с лактатом аммония или их комбинацию), трехкомпонентный отбеливающий крем — третиноин 0,05%, гидрохинон 4%, флуоцинолона ацетонид 0,01%. Использовать такой крем следует на ночь, а днем применять средства с солнцезащитным фильтром [3]. Из пероральных препаратов доказали свою эффективность этретинат, изотретиноин, метформин [7—9]. Есть данные о применении октреотида с положительным эффектом [10]. Пациентам с гиперандрогенией, инсулинорезистентностью и черным акантозом могут быть назначены оральные контрацептивы в сочетании с метформином [11]. При злокачественной форме черного акантоза можно использовать ципрогептадин, который ингибирует секрецию соматотропина [12]. Хирургическое лечение включает удаление опухоли при злокачественной форме заболевания. Для уменьшения размеров очагов черного акантоза с косметической целью можно использовать дермабразию и длинноимпульсный александритовый лазер [13].
Развитие акантоза, как правило, не сопровождается осложнениями. Однако необходимо исключить злокачественную форму заболевания, являющуюся индикатором онкологического процесса. Прогноз при черном акантозе благоприятный, за исключением случаев злокачественного черного акантоза [4].
Приводим результаты нашего наблюдения.
Больной Б., 14 лет, в январе 2010 г. обратился в КВД №15 с жалобами на высыпания темного цвета на коже шеи и живота.
Anamnesis morbi. Считает себя больным с августа 2009 г., когда впервые на коже шеи и живота появились высыпания коричневого цвета, увеличивающиеся в размерах. Появление высыпаний ни с чем не связывает. Самостоятельно не лечился. Пациент страдает бронхиальной астмой, сахарным диабетом, ожирением.
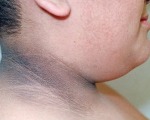
Status localis. При осмотре патологический процесс на коже носит распространенный характер, локализован на коже задней поверхности шеи и живота (в области эпигастрия), представлен очагами гиперпигментации от серовато-желтого до темно-коричневого цвета с четкими границами, неровными очертаниями, размером с ладонь (см. рисунок). 
Пациенту установлен диагноз черный акантоз, рекомендованы консультация и наблюдение у эндокринолога. По нашему мнению, в представленном наблюдении продемонстрирован случай доброкачественного черного акантоза, симптомы которого регрессируют при адекватном лечении основного заболевания, снижении массы тела.
Акантозис нигри мкб 10 код
Болезнь Фабри проявляется у мальчиков в юношеском возрасте.
Ангиокератома Мибелли развивается обычно в возрасте 10—15 лет.
Ангиокератома мошонки и вульвы (болезнь Фордайса) развивается в возрасте от 16 до 70 лет.
Диффузная ангиокератома туловища является болезнью накопления гликолипидов или сфинголипидов, наследуемой по Х-сцепленному рецессивному типу. Накопление в коже и во внутренних органах происходит в результате недостаточности лизосомального фермента — а-галактозидазы А (церамидтригексидазы). Описаны наблюдения диффузной ангиокератомы при фукозидозе, сиалидозе, недостаточности р-маннозидазы, а также без видимых обменных нарушений.
Ангиокератома Мибелли наследуется по аутосомно-доминантному типу в семьях с обморожениями в анамнезе.
Для ограниченной ангиокератомы и ангиокератомы мошонки и вульвы — не установлены
Ограниченная форма может существовать с рождения или развиваться в течение первых десятилетий жизни первоначально в виде сгруппированных папул красного цвета, которые со временем формируют бляшку с бородавчатой поверхностью.
Болезнь Фабри характеризуется наличием сотен микропапул диаметром 1—2 мм красного цвета, покрывающих кожу нижних конечностей, нижней части туловища.
При ангиокератоме Мибелли выявляется множество округлых, красных папул диаметром 1—5 мм с поверхностным гиперкератозом на коже дорзальных поверхностей ладоней, стоп, пальцев.
При скротальной форме (болезнь Фордайса) темно-красные папулы локализуются на коже мошонки, вульвы.
При ограниченной форме ангиокератомы дифференциальную диагностику проводят с веррукозной формой красного плоского лишая, меланомой.Диффузная форма не требует проведения дифференциальной диагностики
При ограниченной ангиокератоме характерны акантоз, папилломатоз и гиперкератоз. Резко расширенные капилляры находятся вблизи эпидермиса и иногда заключены в его эпидермальные выросты. Хотя большинство сосудов заполнено кровью, некоторые из них, с тонкими стенками, содержат лимфу. Характерно расширение всей сосудистой сети дермы и подкожно-жировой ткани. Расширенные капилляры иногда тромбированы.
При ограниченной форме — хирургическое иссечение, лазерное испарение. При диффузной форме — лечение симптоматическое, включая болеутоляющие ЛС, гемодиализ, по жизненным показаниям — пересадка почки.
Прогноз благоприятный при ограниченных формах, неопределенный при системных поражениях. Осложнения заболевания связаны с поражением внутренних органов (гипертрофия левого желудочка, помутнение роговицы, эпизодическая лихорадка, нарушения функции почек, болевые ощущения).
Имеются противопоказания.Проконсультируйтесь с врачом
Акантозис нигри мкб 10 код
Невротические, связанные со стрессом, и соматоформные расстройства
Невротические, связанные со стрессом, и соматоформные расстройства объединены в одну большую группу в силу их исторической связи с концепцией невроза и связи основной (хотя и не точно установленной) части этих расстройств с психологическими причинами. Как уже было отмечено в общем введении к МКБ-10, понятие невроза было сохранено не в качестве основополагающего принципа, а в целях облегчения идентификации тех расстройств, которые некоторые специалисты могут по-прежнему считать невротическими в их собственном понимании этого термина (смотри замечание по поводу неврозов в общем введении).
Часто наблюдаются сочетания симптомов (самым распространенным является сосуществование депрессии и тревоги), особенно в случаях менее тяжелых расстройств, обычно встречающихся в сфере первичной медицинской помощи. Несмотря на то, что надо стремиться к выделению ведущего синдрома, для тех случаев сочетания депрессии и тревоги, в которых было бы искусственным настаивать на таком решении, предусмотрена смешанная рубрика депрессии и тревоги (F41.2).
/F40/ Фобические тревожные расстройства
Группа расстройств, в которой тревога вызывается исключительно или преимущественно определенными ситуациями или объектами (внешними по отношению к субъекту), которые в настоящее время не являются опасными. В результате эти ситуации обычно характерным образом избегаются или переносятся с чувством страха. Фобическая тревога субъективно, физиологически и поведенчески не отличается от других типов тревоги и может различаться по интенсивности от легкого дискомфорта до ужаса. Обеспокоенность пациента может концентрироваться на отдельных симптомах, таких как сердцебиение или ощущение дурноты, и часто сочетается с вторичными страхами смерти, потери самоконтроля или сумасшествия. Тревога не уменьшается от сознания того, что дру-
гие люди не считают данную ситуацию столь опасной или угрожающей.
Одно лишь представление о попадании в фобическую ситуацию обычно заранее вызывает тревогу предвосхищения.
Большинство фобических расстройств, кроме социальных фобий, чаще встречается у женщин.
В данной классификации паническая атака (F41.0), возникающая в установленной фобической ситуации, считается отражением тяжести фобии, которая должна кодироваться в первую очередь как основное расстройство. Паническое расстройство как таковое должно диагностироваться только при отсутствии каких-либо фобий, перечисленных в рубрике F40.-.
Термин «агорафобия» употребляется здесь в более широком смысле, чем при его изначальном введении или чем он до сих пор используется в некоторых странах. Теперь он включает страхи не только открытых пространств, но также близких к ним ситуаций, таких, как наличие толпы и невозможность сразу же вернуться в безопасное место (обычно
— домой). Таким образом, термин включает в себя целую совокупность
взаимосвязанных и обычно частично совпадающих фобий, охватывающих
страхи выходить из дома: входить в магазины, толпу или общественные
места или путешествовать одному в поездах, автобусах или самолетах.
Для постановки достоверного диагноза должны быть удовлетворены все из нижеперечисленных критериев:
а) психологические или вегетативные симптомы должны быть первичным выражением тревоги, а не быть вторичными по отношению к другим симптомам, таким, как бред или навязчивые мысли;
б) тревога должна быть ограничена только (или преимущественно) хотя бы двумя из следующих ситуаций: толпа, общественные места, передвижение вне дома и путешествие в одиночестве;
в) избегание фобических ситуаций является или было выраженным признаком.
Диагностика агорафобии предусматривает сопряженное с перечисленными фобиями в определенных ситуаций поведение, направленное на преодоление страха и/или избегание фобических ситуаций, приводящее к нарушению привычного жизненного стереотипа и различной степени социальной дезадаптации (вплоть до полного отказа от любой деятельности вне дома).
Необходимо помнить, что некоторые больные агорафобией испытывают лишь слабую тревогу, так как им всегда удается избежать фобические ситуации. Присутствие других симптомов, таких как депрессия, деперсонализация, обсессивные симптомы и социальные фобии, не противоречит диагнозу при условии, что они не преобладают в клинической картине. Однако, если у больного уже была отчетливая депрессия к моменту первого появления фобических симптомов, более подходящим основным диагнозом может быть депрессивный эпизод; это чаще наблюдается в случаях с поздним началом расстройства.
Наличие или отсутствие панического расстройства (F41.0) в большинстве случаев попадания в агорафобические ситуации должно быть отражено с помощью пятого знака:
F40.00 без панического расстройства;
F40.01 с паническим расстройством.
— агорафобия без панического расстройства в анамнезе;
— паническое расстройство с агорафобией.
F40.00 Агорафобия без панического расстройства
— агорафобия без панического расстройства в анамнезе.
F40.01 Агорафобия с паническим расстройством
— паническое расстройство с агорафобией.
F40.1 Социальные фобии
Социальные фобии часто начинаются в подростковом возрасте и сконцентрированы вокруг страха испытать внимание со стороны окружающих в сравнительно малых группах людей (в противоположность толпе), что приводит к избеганию общественных ситуаций. В отличие от большинства других фобий, социальные фобии одинаково часто встречаются у мужчин и у женщин. Они могут быть изолированными (например, ограничиваясь только страхом еды на людях, публичных выступлений или встреч с противоположным полом) или диффузными, включающими в себя почти все социальные ситуации вне семейного круга. Важным может быть страх рвоты в обществе. В некоторых культурах особенно пугающим может быть прямое столкновение с глазу на глаз. Социальные фобии обычно сочетаются с заниженной самооценкой и боязнью критики. Они могут проявляться жалобами на покраснение лица, тремор рук, тошноту или императивные позывы к мочеиспусканию, при этом иногда пациент убежден, что одно из этих вторичных выражений его тревоги является основной проблемой; симптомы могут прогрессировать вплоть до панических атак. Часто значительно выражено избегание этих ситуаций, что в крайних случаях может привести к почти полной социальной изоляции.
Для постановки достоверного диагноза должны быть удовлетворены все нижеперечисленные критерии:
а) психологические, поведенческие или вегетативные симптомы должны быть проявлением прежде всего тревоги, а не быть вторичными по отношению к другим симптомам, таким, как бред или навязчивые мысли;
б) тревога должна быть ограничена только или преимущественно определенными социальными ситуациями;
в) избегание фобических ситуаций должно быть выраженным признаком.
Часто выражены и агорафобия и депрессивные расстройства, и они могут способствовать тому, что больной становится прикованным к дому. Если дифференциация социальной фобии и агорафобии представляет затруднения, агорафобию следует кодировать в первую очередь как основное расстройство; не следует ставить диагноз депрессии, если только не выявляется полный депрессивный синдром.
F40.2 Специфические (изолированные) фобии
Это фобии, ограниченные строго определенными ситуациями, такими как нахождение рядом с какими-то животными, высота, гроза, темнота, полеты в самолетах, закрытые пространства, мочеиспускание или дефекация в общественных туалетах, прием определенной пищи, лечение у зубного врача, вид крови или повреждений и страх подвергнуться определенным заболеваниям. Несмотря на то, что пусковая ситуация является изолированной, попадание в нее может вызвать панику как при агорафобии или социальной фобии. Специфические фобии обычно появляются в детстве или молодом возрасте и, если остаются нелеченными, могут сохраняться десятилетиями. Серьезность расстройства, возникающего в результате снижения продуктивности, зависит от того, насколько легко субъект может избегать фобическую ситуацию. Страх фобических объектов не обнаруживает тенденции к колебаниям интенсивности, в противоположность агорафобии. Обычными объектами фобий заболеваний являются лучевая болезнь, венерические инфекции и, с недавнего времени, СПИД.
Для достоверного диагноза должны быть удовлетворены все нижеперечисленные критерии:
а) психологические или вегетативные симптомы должны быть первичными проявлениями тревоги, а не вторичными по отношению к другим симптомам, таким как бред или навязчивые мысли;
б) тревога должна ограничиваться определенным фобическим объектом или ситуацией;
в) фобическая ситуация избегается, когда только это возможно.
— дисморфофобия (небредовая) (F45.2);
— боязнь заболеть (нозофобия) (F45.2).
F40.8 Другие фобические тревожные расстройства
F40.9 Фобическое тревожное расстройство неуточненное
— фобические состояния БДУ.
/F41/ Другие тревожные расстройства
Расстройства, при которых проявления тревоги являются главными симптомами, не ограничиваются особой ситуацией. Могут также присутствовать депрессивные и обсессивные симптомы и даже некоторые элементы фобической тревоги, но они являются отчетливо вторичными и менее тяжелыми.
F41.0 Паническое расстройство
(эпизодическая пароксизмальная тревожность)
Основным признаком являются повторные приступы тяжелой тревоги (паники), которые не ограничиваются определенной ситуацией или обстоятельствами и поэтому непредсказуемы. Как и при других тревожных расстройствах доминирующие симптомы варьируют у разных больных, но общими являются неожиданно возникающие сердцебиение, боли в груди, ощущение удушья. головокружение и чувство нереальности (деперсонализация или дереализация). Почти неизбежны также вторичный страх смерти, потери самоконтроля или сумасшествия. Обычно атаки продолжаются лишь минуты, хотя временами и дольше; их частота и течение рас-
стройства довольно вариабельны. В панической атаке больные часто испытывают резко нарастающие страх и вегетативные симптомы, которые приводят к тому, что больные торопливо покидают место, где находятся. Если подобное возникает в специфической ситуации, например, в автобусе или в толпе, больной может впоследствии избегать эту ситуацию. Аналогично, частые и непредсказуемые панические атаки вызывают страх оставаться одному или появляться в людных местах. Паническая атака часто приводит к постоянному страху возникновения другой атаки.
В этой классификации паническая атака, возникающая в установленной фобической ситуации, считается выражением тяжести фобии, которая в диагностике должна быть учтена в первую очередь. Паническое расстройство должно быть диагностировано как основной диагноз только при отсутствии любой из фобий в F40.-.
Для достоверного диагноза необходимо, чтобы несколько тяжелых атак вегетативной тревоги возникали на протяжении периода около 1 месяца:
а) при обстоятельствах, не связанных с объективной угрозой;
б) атаки не должны быть ограничены известными или предсказуемыми ситуациями;
в) между атаками состояние должно быть сравнительно свободным от тревожных симптомов (хотя тревога предвосхищения является обычной).
Паническое расстройство необходимо отличать от панических атак, возникающих как часть установленных фобических расстройств, как уже отмечено. Панические атаки могут быть вторичными по отношению к депрессивным расстройствам, особенно у мужчин, и если также выявляются критерии депрессивного расстройства, паническое расстройство не должно устанавливаться как основной диагноз.
— паническое расстройство с агорафобией (F40.01).
F41.1 Генерализованное тревожное расстройство
Основной чертой является тревога, которая носит генерализованный и стойкий характер, но не ограничивается какими-либо определенными средовыми обстоятельствами и даже не возникает с явной предпочтительностью в этих обстоятельствах (то есть она является «нефиксированной»). Как и при других тревожных расстройствах доминирующие симптомы очень вариабельны, но частыми являются жалобы на чувство постоянной нервозности, дрожь, мышечное напряжение, потливость, сердцебиение, головокружение и дискомфорт в эпигастральной области. Часто выражаются страхи, что больной или его родственник скоро заболеют, или с ними произойдет несчастный случай, а также другие разнообразные волнения и дурные предчувствия. Это расстройство более характерно для женщин и часто связано с хроническим средовым стрессом. Течение различно, но имеются тенденции к волнообразности и хронификации.
У больного должны быть первичные симптомы тревоги большинство дней за период по крайней мере несколько недель подряд, а обычно несколько месяцев. Эти симптомы обычно включают:
а) опасения (беспокойство о будущих неудачах, ощущение волнения, трудности в сосредоточении и др.);
б) моторное напряжение (суетливость, головные боли напряжения, дрожь, невозможность расслабиться);
в) вегетативную гиперактивность (потливость, тахикардия или тахипноэ, эпигастральный дискомфорт, головокружение, сухость во рту и пр.).
У детей могут быть выраженными потребность быть успокаиваемыми и рецидивирующие соматические жалобы.
Транзиторное появление (на несколько дней) других симптомов, особенно депрессии, не исключает генерализованного тревожного расстройства как основного диагноза, но больной не должен соответствовать полным критериям депрессивного эпизода (F32.-), фобического тревожного расстройства (F40.-), панического расстройства (F41.0), обсессивно-компульсивного расстройства (F42.х).
F41.2 Смешанное тревожное и депрессивное расстройство
Эта смешанная категория должна использоваться, когда присутствуют симптомы как тревоги, так и депрессии, но ни те, ни другие по отдельности не являются отчетливо доминирующими или выраженными настолько, чтобы оправдать диагноз. Если имеется тяжелая тревога с меньшей степенью депрессии, используется одна из других категорий для тревожных или фобических расстройств. Когда присутствуют депрессивные и тревожные симптомы, и они достаточно выражены для раздельной диагностики, тогда должны кодироваться оба диагноза, а настоящая категория не должна использоваться; если из практических соображений можно установить только один диагноз, депрессии следует отдать предпочтение. Должны иметь место некоторые вегетативные симптомы (такие
как тремор, сердцебиение, сухость во рту, бурление в животе и пр.),
даже если они непостоянны; не используется эта категория если присутствует только беспокойство или чрезмерная озабоченность без вегетативных симптомов. Если симптомы, отвечающие критериям этого расстройства, возникают в тесной связи со значимыми жизненными переменами или стрессовыми событиями жизни, тогда используется категория
F43.2х, расстройство приспособительных реакций.
Пациенты с такой смесью сравнительно легких симптомов часто наблюдаются при первичном обращении, но их гораздо больше существует в населении, не попадающих во внимание медиков.
— тревожная депрессия (легкая или неустойчивая).
— хроническая тревожная депрессия (дистимия) (F34.1).
F41.3 Другие смешанные тревожные расстройства
F43.2х, расстройство приспособительных реакций.
F41.8 Другие уточненные тревожные расстройства
В эту рубрику относятся фобические состояния, в которых симптомы фобии дополняются массивной конверсионной симптоматикой.
— диссоциативное (конверсионное) расстройство (F44.-).
F41.9 Тревожное расстройство неуточненное
/F42/ Обсессивно-компульсивное расстройство
Основной чертой являются повторяющиеся обсессивные мысли или компульсивные действия. (Для краткости термин «обсессивный» будет использоваться впоследствии вместо «обсессивно-компульсивный» по отношению к симптомам). Обсессивные мысли представляют собой идеи, образы или влечения, которые в стереотипной форме вновь и вновь приходят на ум больному. Они почти всегда тягостны (потому что они имеют агрессивное или непристойное содержание или просто потому, что они воспринимаются как бессмысленные), и больной часто пытается безуспешно сопротивляться им. Тем не менее они воспринимаются как собственные мысли, даже если возникают непроизвольно и невыносимы. Компульсивные действия или ритуалы представляют собой повторяющиеся вновь и вновь стереотипные поступки. Они не доставляют внутреннего удовольствия и не приводят к выполнению внутренне полезных задач. Их смысл заключается в предотвращении каких-либо объективно маловероят-
ных событий, причиняющих вред больному или со стороны больного.
Обычно, хотя необязательно, такое поведение воспринимается больным как бессмысленное или бесплодное и он повторяет попытки сопротивления ему; при очень длительных состояниях сопротивление может быть минимальным. Часто имеют место вегетативные симптомы тревоги, но также характерны тягостные ощущения внутреннего или психического напряжения без очевидного вегетативного возбуждения. Существует тесная взаимосвязь между обсессивными симптомами, особенно обсессивными мыслями, и депрессией. У больных с обсессивно-компульсивным расстройством часто наблюдаются депрессивные симптомы, а у больных, страдающих рекуррентным депрессивным расстройством (F33.-), могут развиваться обсессивные мысли в течение депрессивных эпизодов. В обеих ситуациях, нарастание или снижение тяжести депрессивных симптомов обычно сопровождается параллельными изменениями в тяжести обсессивных симптомов.
Обсессивно-компульсивное расстройство в равной степени может быть у мужчин и женщин, в основе личности часто выступают ананкастные черты. Начало обычно в детском или юношеском возрасте. Течение вариабельно и при отсутствии выраженных депрессивных симптомов вероятнее его хронический тип.
Для точного диагноза, обсессивные симптомы или компульсивные действия, либо и те и другие должны иметь место наибольшее количество дней за период по крайней мере 2 недели подряд и быть источником дистресса и нарушения активности. Обсессивные симптомы должны иметь следующие характеристики:
а) они должны быть расценены как собственные мысли или импульсы больного;
б) должны быть по крайней мере одна мысль или действие, которым больной безуспешно сопротивляется, даже если наличествуют другие, которым больной более не сопротивляется;
в) мысль о выполнении действия не должна быть сама по себе приятна (простое уменьшение напряженности или тревоги не считается в этом смысле приятным);
г) мысли, образы или импульсы должны быть неприятно повторяющимися.
Выполнение компульсивных действий не во всех случаях обязательно соотносится с конкретными навязчивыми опасениями или мыслями, а может быть направлено на избавление от спонтанно возникающего ощущения внутреннего дискомфорта и/или тревоги.
Дифференциальный диагноз между обсессивно-компульсивным расстройством и депрессивным расстройством может вызывать трудности, поскольку эти 2 типа симптомов часто возникают вместе. В остром эпизоде предпочтение должно отдаваться расстройству, симптомы которого возникли первыми; когда представлены оба, но ни один не доминирует, обычно лучше считать депрессию первичной. При хронических расстройствах должно отдаваться предпочтение тому из них, симптомы которого сохраняются наиболее часто при отсутствии симптомов другого.
Случайные панические атаки или легкие фобические симптомы не являются препятствием для диагноза. Однако, обсессивные симптомы, развивающиеся при наличии шизофрении, синдрома Жилль де ла Туретта, или органического психического расстройства, должны расцениваться как часть этих состояний.
Хотя обсессивные мысли и компульсивные действия обычно сосуществуют, целесообразно устанавливать один из этих типов симптоматики в качестве доминирующего у некоторых больных, поскольку они могут реагировать на разные виды терапии.
— обсессивно-компульсивная личность (расстройство) (F60.5х).
F42.0 Преимущественно навязчивые мысли или размышления (умственная жвачка)
F42.1 Преимущественно компульсивное действие
Компульсивные ритуальные действия менее тесно связаны с депрессией, нежели обсессивные мысли, и более легко поддаются поведенческой терапии.
F42.2 Смешанные навязчивые мысли и действия
Большинство обсессивно-компульсивных больных имеют элементы как обсессивного мышления, так и компульсивного поведения. Эта субкатегория должна применяться если оба расстройства в равной степени выражены, как часто бывает, но целесообразно устанавливать только одно, если оно явно доминирует, поскольку мысли и действия могут реагировать на разные виды терапии.
F42.8 Другие обсессивно-компульсивные расстройства
F42.9 Обсессивно-компульсивное расстройство неуточненное
/F43/ Реакция на тяжелый стресс и нарушения адаптации
Эта категория отличается от других тем, что включает расстройства, которые определяются не только на основе симптоматологии и течения, но и на основании наличия одного или другого из двух причинных факторов: исключительно сильного стрессового жизненного события, вызывающего острую стрессовую реакцию, или значительного изменения в жизни, приводящего к продолжительно сохраняющимся неприятным обстоятельствам, в результате чего развивается расстройство адаптации. Хо-
тя менее тяжелый психосоциальный стресс («жизненное событие») может
провоцировать начало или способствовать проявлению очень широкого
диапазона расстройств, классифицируемых в других рубриках этого
класса, его этиологическое значение не всегда ясно и в каждом случае
зависит от индивидуальной, часто особой уязвимости. Другими словами,
наличие психосоциального стресса не необходимо и недостаточно для
объяснения возникновения и формы расстройства. В отличие от этого,
F43.0 Острая реакция на стресс
Транзиторное расстройство значительной тяжести, которое развивается у лиц без видимого психического расстройства в ответ на исключительный физический и психологический стресс и которое обычно проходит в течение часов или дней. Стрессом может быть сильное травма-
тическое переживание, включая угрозу безопасности или физической целостности индивидуума или любимого лица (например, природная катастрофа, несчастный случай, битва, преступное поведение, изнасилование) или необычно резкое и угрожающее изменение в социальном положении и/или окружении больного, например, потеря многих близких или пожар в доме. Риск развития расстройства увеличивается при физическом истощении или наличии органических факторов (например, у пожилых больных).
Должна быть обязательная и четкая временная связь между воздействием необычного стрессора и началом симптоматики; качало обычно немедленное или через несколько минут. Вдобавок, симптомы:
а) имеют смешанную и обычно меняющуюся картину; в дополнение к инициальному состоянию оглушенности могут наблюдаться депрессия, тревога, гнев, отчаяние, гиперактивность и отгороженность, но ни один из симптомов не преобладает длительно;
б) прекращаются быстро (самое большее в течении нескольких часов) в тех случаях, где возможно устранение стрессовой обста-
новки. В случаях, где стресс продолжается или по своей природе не может прекратиться, симптомы обычно начинают исчезать спустя 24-48 часов и сводятся к минимуму в течение 3 дней.
Этот диагноз не может быть использован для обозначения внезапных экзацербаций симптомов у лиц, уже имеющих симптомы, которые отвечают критериям любого психического расстройства, исключая таковые в F60.- (специфические расстройства личности). Однако, предшествующее психическое расстройство в анамнезе не делает неадекватным использование этого диагноза.
— острая кризисная реакция;
— острая реакция на стресс;
F43.1 Посттравматическое стрессовое расстройство
Возникает как отставленная и/или затяжная реакция на стрессовое событие или ситуацию (кратковременную или продолжительную) исключительно угрожающего или катастрофического характера, которые в принципе могут вызвать общий дистресс почти у любого человека (например, природные или искусственные катастрофы, сражения, серьезные несчастные случаи, наблюдение за насильственной смертью других, роль жертвы пыток, терроризма, изнасилования или другого преступления). Предиспонирующие факторы, такие как личностные черты (например, компульсивные, астенические) или предшествующие невротическое заболевание могут понизить порог для развития этого синдрома или утяжелить его течение, но они не обязательны и недостаточны для объяснения его возникновения.
Типичные признаки включают эпизоды повторного переживания травмы в виде навязчивых воспоминаний (реминисценций), снов или кошмаров, возникающих на фоне хронического чувства «оцепенелости» и эмоцио-
нальной притупленности, отчуждения от других людей, отсутствия реакции на окружающее, ангедонии и уклонения от деятельности и ситуаций, напоминающих о травме. Обычно индивидуум боится и избегает того, что ему напоминает об изначальной травме. Изредка бывают драматические, острые вспышки страха, паники или агрессии, провоцируемые стимулами, вызывающими неожиданное воспоминание о травме или о первоначальной реакции на нее.
Обычно имеет место состояние повышенной вегетативной возбудимости с повышением уровня бодрствования, усилением реакции испуга и бессонницей.
С вышеперечисленными симптомами и признаками обычно сочетаются тревога и депрессия, нередкой является суицидальная идеация, осложняющим фактором может быть избыточное употребление алкоголя или наркотиков.
Начало данного расстройства возникает вслед за травмой после латентного периода, который может варьировать от нескольких недель до месяцев (но редко более 6 месяцев). Течение волнообразное, но в большинстве случаев можно ожидать выздоровление. В небольшой части случаев состояние может обнаруживать хроническое течение на протяжении многих лет и переход в стойкое изменение личности после переживания катострофы (F62.0).
Это расстройство не должно диагностироваться, если нет доказательств, что оно возникло в течение 6 месяцев от тяжелого травматического события. «Предположительный» диагноз возможен, если промежуток между событием и началом более 6 месяцев, но клинические проявления типичны и нет никакой возможности альтернативной квалификации расстройств (например, тревожное или обсессивно-компульсивное расстройство или депрессивный эпизод). Доказательства наличия травмы должны быть дополнены повторяющимися навязчивыми воспоминаниями о событии, фантазиями и представлениями в дневное время. Заметная эмоциональная отчужденность, оцепенение чувств и избегание стимулов, которые могли бы вызвать воспоминания о травме, встречаются часто, но не являются необходимыми для диагностики. Вегетативные расстрой-
ства, расстройство настроения и нарушения поведения могут включаться
в диагноз, но не являются первостепенно значимыми.
Отдаленные хронические последствия опустошающего стресса, то есть те, которые манифестируют спустя десятилетия после стрессового воздействия, должны классифицироваться в F62.0.
/F43.2/ Расстройство приспособительных реакций
Состояния субъективного дистресса и эмоционального расстройства, обычно препятствующие социальному функционированию и продуктивности и возникающие в период адаптации к значительному изменению в жизни или стрессовому жизненному событию (включая наличие или возможность серьезной физической болезни). Стрессовый фактор может поражать интегральность социальной сети больного (потеря близких, переживание разлуки), более широкую систему социальной поддержки и социальных ценностей (миграция, положение беженца). Стрессор (стресс-фактор) может затрагивать индивидуума или также его микросоциальное окружение.
Более важную, чем при других расстройствах в F43.-, роль в риске возникновения и формирования проявлений адаптационных расстройств играет индивидуальная предрасположенность или уязвимость, но тем не менее считается, что состояние не возникло бы без стрессового фактора. Проявления различны и включают депрессивное настроение, тревогу, беспокойство (или их смешение); чувство неспособности справляться, планировать или продолжать оставаться в настоящей ситуации; а также некоторую степень снижения продуктивности в ежедневных делах. Индивидуум может чувствовать склонность к драматическому поведению и вспышкам агрессивности, но они встречаются редко. Тем не менее, дополнительно, особенно у подростков, могут отмечаться расстройства поведения (например, агрессивное или диссоциальное поведение).
Ни один из симптомов не является столь существенным или преобладающим, чтобы свидетельствовать о более специфическом диагнозе. Регрессивные феномены у детей, такие как энурез или детская речь или сосание пальца, зачастую являются частью симптоматики. При преобладании этих черт следует использовать F43.23.
Контакты с медицинской и психиатрической службами вследствие нормальных реакций горя, которые соответствуют культуральному уровню данного лица и, обычно, не превышают 6 месяцев, не должны обозначаться кодами этого Класса (F), а должны квалифицироваться с помощью кодов Класса XXI МКБ-10, такими как, Z-71.- (консультирование) или
Z73.3 (стрессовое состояние, не классифицируемое в других рубриках). Реакции горя любой длительности, оцениваемые, как анормальные вследствие их формы или содержания, должны кодироваться как F43.22,
Диагноз зависит от внимательной оценки соотношения между:
а) формой, содержанием и тяжестью симптомов;
б) анамнестическими данными и личностью;
в) стрессовым событием, ситуацией и жизненным кризисом.
Наличие третьего фактора должно быть четко установлено и должны быть веские, хотя, возможно, и предположительные доказательства, что расстройство не появилось бы без него. Если стрессор относительно мал и если временная связь (менее 3 месяцев) не может быть установ-
лена, расстройство следует классифицировать в другом месте в соответствии с имеющимися признаками.
— госпитализм у детей.
— тревожное расстройство у детей, вызванное разлукой (F93.0).
При критериях расстройств адаптации клиническая форма или преобладающие признаки должны быть уточнены по пятому знаку.
F43.20 Кратковременная депрессивная реакция, обусловленная расстройством адаптации
Транзиторное мягкое депрессивное состояние, не превышающее 1 месяца по длительности.
F43.21 Пролонгированная депрессивная реакция, обусловленная расстройством адаптации
Легкое депрессивное состояние в ответ на длительную подверженность стрессовой ситуации, но продолжающееся не более 2 лет.
F43.22 Смешанная тревожная и депрессивная реакция, обусловленная расстройством адаптации
Отчетливо выраженные тревожные и депрессивные симптомы, но их уровень не больше, чем в смешанном тревожном и депрессивном расстройстве (F41.2) или в другом смешанном тревожном расстройстве (F41.3).
F43.23 Расстройство адаптации
с преобладанием нарушения других эмоций
Обычно симптомы нескольких типов эмоций, таких как тревога, депрессия, беспокойство, напряженность и гнев. Симптомы тревоги и депрессии могут отвечать критериям смешанного тревожного и депрессивного расстройства (F41.2) или другого смешанного тревожного расстройства (F41.3), но они не являются столь преобладающими, чтобы могли быть диагностированы другие более специфические депрессивные или тревожные расстройства. Эта категория должна использоваться и у детей, когда имеется регрессивное поведение, такое как энурез или сосание пальца.
F43.24 Расстройство адаптации
с преобладанием нарушения поведения
Основным расстройством является нарушение поведения, то есть подростковая реакция горя, приводящая к агрессивному или диссоциальному поведению.
F43.25 Смешанное расстройство эмоций и поведения, обусловленное расстройством адаптации
Явными характеристиками являются как эмоциональные симптомы, так и расстройства поведения.
F43.28 Другие специфические преобладающие симптомы, обусловленные расстройством адаптации
F43.8 Другие реакции на тяжелый стресс
В эту рубрику относятся нозогенные реакции, возникающие в связи
с тяжелым соматическим заболеванием (последнее выступает в качестве
Страхи и тревожные опасения по поводу своего нездоровья и невозможности полной социальной реабилитации, сочетающиеся с обостренным самонаблюдением, гипертрофированной оценкой угрожающих здоровью последствий заболевания (невротические реакции). При затяжных реакциях на первый план выступают явления ригидной ипохондрии с тщательной регистрацией малейших признаков телесного неблагополучия, установлением щадящего «предохраняющего» от возможных осложнений или обострений соматической болезни режима (диета, главенство отдыха над работой, исключение любой информации, воспринимаемой как «стрессорная», жесткая регламентация физических нагрузок, приема медикаментов и пр.
В ряде случаев сознание происшедших патологических изменений в деятельности организма сопровождается не тревогой и страхом, но стремлением к преодолению недуга с чувством недоумения и обиды («ипохондрия здоровья»). Обычным становится вопрос о том, как могла произойти катастрофа, поразившая тело. Доминируют идеи полного восстановления «любой ценой» физического и социального статуса, ликвидации причин заболевания и его последствий. Больные ощущают в себе потенциальные возможности усилием воли «переломить» ход событий, положительно повлиять на течение и исход соматического страдания, «модернизировать» лечебный процесс нарастающими нагрузками или физическими упражнениями, производимыми вопреки медицинским рекомендациям.
Синдром патологического отрицания болезни распространен преимущественно у больных с угрожающей жизни патологией (злокачественные новообразования, острый инфаркт миокарда, туберкулез с выраженной интоксикацией и пр.). Полное отрицание заболевания, сопряженное с убежденностью в абсолютной сохранности функций организма, встречается относительно редко. Чаще наблюдается тенденция к минимизации тяжести проявлений соматической патологии. В этом случае пациенты отрицают не заболевание как таковое, а лишь те его аспекты, которые имеют угрожающий смысл. Так, исключается возможность летального исхода, инвалидизации, необратимых изменений в организме.
— ипохондрическое расстройство (F45.2).
F43.9 Реакция на тяжелый стресс неуточненная
/F44/ Диссоциативные (конверсионные) расстройства
Общие признаки, которые характеризуют диссоциативные и конверсионные расстройства, заключаются в частичной или полной потере нормальной интеграции между памятью на прошлое, осознании идентичности и непосредственных ощущений, с одной стороны, и контролировании движений тела, с другой. Обычно существует значительная степень сознательного контроля над памятью и ощущениями, которые могут быть выбраны для непосредственного внимания, и над движениями, которые надо выполнить. Предполагается, что при диссоциативных расстройствах этот сознательный и элективный контроль нарушен до такой степени, что он может меняться от дня ко дню и даже от часа к часу. Степень потери функции, находящейся под сознательным контролем, обычно трудно оценить.
Эти расстройства обычно классифицировались, как различные формы «конверсионной истерии». Этот термин употреблять нежелательно в виду его многозначности. Предполагается, что описываемые здесь диссоциативные расстройства являются «психогенными» по происхождению, будучи тесно связанными по времени с травматическими событиями, неразрешимыми и невыносимыми проблемами или нарушенными взаимоотношениями. Поэтому часто можно делать предположения и интерпретации относительно индивидуальных способов преодоления непереносимого стресса, но концепции, выводящиеся из частных теорий, таких как «бессознательная мотивация» и «вторичная выгода», не включены в число диагностических указаний или критериев.
Термин «конверсия» широко используется для некоторых из этих расстройств и подразумевает неприятный аффект, порожденный проблемами и конфликтами, которые индивидуум не может разрешить, и трансфированный в симптомы.
Начало и окончание диссоциативных состояний часто внезапны, но они редко наблюдаются за исключением специально разработанных способов взаимодействия или процедур, таких как гипноз. Изменение или исчезновение диссоциативного состояния может ограничиваться длительностью этих процедур.
Все типы диссоциативных расстройств имеют тенденцию к ремиттированию спустя несколько недель или месяцев, особенно, если их возникновение было связано с травматическим жизненным событием. Могут развиваться иногда более постепенно и более хронические расстройства, особенно параличи и анестезии, если начало связано с неразрешимыми проблемами или расстроенными межперсональными взаимосвязями. Диссоциативные состояния, которые сохранялись в течение 1-2 лет перед обращением к психиатру, часто резистентны к терапии. Пациенты с диссоциативными расстройствами обычно отрицают проблемы и трудности, которые очевидны для других. Любые проблемы, которые распознаются ими, приписываются больными диссоциативным симптомам.
Деперсонализация и дереализация сюда не включаются, поскольку при них обычно нарушаются лишь ограниченные аспекты личностной идентичности, и потери продуктивности в ощущениях, памяти или движениях при этом нет.
Для достоверного диагноза должны быть:
а) наличие клинических признаков, изложенных для отдельных расстройств в F44.-;
б) отсутствие какого-либо физического или неврологического нарушения, с которым могли бы быть связаны выявленные симптомы;
в) наличие психогенной обусловленности в форме четкой связи по времени со стрессовыми событиями или проблемами или нарушенными взаимоотношениями (даже если она отрицается больным).
Убедительные доказательства психологической обусловленности может быть трудно найти, даже если они обоснованно подозреваются. При наличии известных расстройств центральной или периферической нервной системы диагноз диссоциативного расстройства должен устанавливаться с большой осторожностью. При отсутствии данных о психологической обусловленности диагноз должен быть временным, и следует продолжать исследование физических и психологических аспектов.
Все расстройства этой рубрики при их персистировании, недостаточной связи с психогенными воздействиями, соответствии характеристикам «кататонии под маской истерии» (стойкий мутизм, ступор), выявлении признаков нарастающей астении и/или изменении личности по шизоидному типу следует классифицировать в пределах псевдопсихопатической (психопатоподобной) шизофрении (F21.4).
— «кататония под маской истерии» (F21.4);
— симуляция болезни (сознательная симуляция) (Z76.5).
F44.0 Диссоциативная амнезия
телями, но постоянным общим признаком является невозможность вспомнить в состоянии бодрствования. Полная и генерализованная амнезия является редкой и обычно представляет собой проявление состояния фуги (F44.1). В этом случае она должна быть классифицирована в качестве таковой.
Аффективные состояния, которые сопровождают амнезию, очень разнообразны, но тяжелая депрессия является редкой. Могут быть очевидными растерянность, дистресс и разные степени поведения, направленного на поиск внимания, но иногда бросается в глаза позиция спокойной примиренности. Чаще всего заболевают в молодом возрасте, причем самые крайние проявления обычно имеют место у мужчин, подверженных стрессу сражений. У пожилых неорганические диссоциативные состояния являются редкими. Может наблюдаться бесцельное бродяжничество, обычно сопровождающееся гигиенической запущенностью и редко продолжающееся более одного-двух дней.
Для достоверного диагноза требуются:
а) амнезия, парциальная или полная, на недавние события травматической или стрессовой природы (эти аспекты могут выясниться при наличии других информантов);
б) отсутствие органических расстройств мозга, интоксикации или чрезмерной усталости.
При органических психических расстройствах обычно имеются другие признаки нарушения нервной системы, что сочетается с явными и согласующимися с ними признаками помрачения сознания, дезориентировки и колебания осознавания. Потеря памяти на совсем недавние события более характерна для органических состояний, безотносительно к каким-либо травматическим событиям или проблемам. Алкогольные или наркоманийные палимпсесты по времени тесно связаны со злоупотреблением психоактивными веществами, и утраченная память не может быть восстановлена. Потеря краткосрочной памяти при амнестическом состоянии (синдроме Корсакова), когда непосредственное воспроизведение остает-
ся нормальным, но утрачивается через 2-3 минуты, не обнаруживается
при диссоциативной амнезии.
Амнезия после сотрясения или серьезной травмы мозга обычно является ретроградной, хотя в тяжелых случаях может быть и антероградной; диссоциативная амнезия обычно преимущественно ретроградная. Только диссоциативная амнезия может модифицироваться гипнозом. Амнезия после припадков у больных эпилепсией и при других состояниях ступора или мутизма, обнаруживающаяся иногда у больных шизофренией или депрессией, обычно может дифференцироваться за счет других характеристик основного заболевания.
Труднее всего дифференцировать от сознательной симуляции, и здесь может потребоваться неоднократная и тщательная оценка преморбидной личности. Сознательная симуляция амнезии обычно связана с очевидными денежными проблемами, опасностью гибели в военное время или возможным тюремным заключением или смертным приговором.
— антероградная амнезия (R41.1);
— неалкогольный органический амнестический синдром (F04.-);
— постиктальная амнезия при эпилепсии (G40.-);
— ретроградная амнезия (R41.2).
F44.1 Диссоциативная фуга
Диссоциативная фуга имеет все признаки диссоциативной амнезии в сочетании с внешне целенаправленными путешествиями, во время которых больной поддерживает уход за собой. В некоторых случаях принимается новая идентичность личности, обычно на несколько дней, но иногда на длительные периоды и с удивительной степенью полноты. Организованное путешествие может быть в места ранее известные и эмоционально значимые. Хотя период фуги амнезируется, поведение пациента в это время
для независимых наблюдателей может представляться совершенно нормальным.
Для достоверного диагноза должны быть:
а) признаки диссоциативной амнезии (F44.0);
б) целенаправленное путешествие вне пределов обычной повседневности (дифференциация между путешествием и блужданием должна проводиться с учетом местной специфики);
в) поддержание ухода за собой (питание, умывание и пр.) и несложное социальное взаимодействие с незнакомыми людьми (например, больные покупают билеты или бензин, спрашивают как проехать, заказывают еду).
Дифференциация с постиктальной фугой, наблюдающейся преимущественно после височной эпилепсии, обычно не представляет трудности при учете эпилепсии в анамнезе, отсутствии стрессовых событий или проблем и менее целенаправленной и более фрагментированной деятельности и путешествий у больных эпилепсией.
Как и при диссоциативной амнезии может быть очень трудной дифференциация с сознательной симуляцией фуги.
— фуга после приступа эпилепсии (G40.-).
F44.2 Диссоциативный ступор
Поведение больного отвечает критериям ступора, но осмотр и обследование не выявляют его физической обусловленности. Как и при других диссоциативных расстройствах, дополнительно обнаруживается психогенная обусловленность в форме недавних стрессовых событий или выраженных межперсональных или социальных проблем.
Ступор диагностируется на основании резкого снижения или отсутствия произвольных движений и нормальных реакций на внешние стимулы, такие как свет, шум, прикосновение. Длительное время больной лежит или сидит по существу неподвижно. Полностью или почти полностью отсутствуют речь и спонтанные и целенаправленные движения. Хотя может присутствовать некоторая степень нарушения сознания, мышечный тонус, положение тела, дыхание, а иногда и открывание глаз и координированные движения глаз таковы, что становится понятным, что больной не находится ни в состоянии сна, ни в бессознательном состоянии.
Для достоверного диагноза должны быть:
а) вышеописанный ступор;
б) отсутствие физического или психического расстройства, которое могло бы объяснить ступор;
в) сведения о недавних стрессовых событиях или текущих проблемах.
Диссоциативный ступор следует дифференцировать от кататонического, депрессивного или маниакального. Ступору при кататонической шизофрении часто предшествуют симптомы и поведенческие признаки, предполагающие шизофрению. Депрессивный и маниакальный ступор развиваются относительно медленно, поэтому решающее значение могут иметь сведения, полученные от других информантов. В связи с широким распространением терапии аффективного заболевания на ранних стадиях депрессивный и маниакальный ступор встречаются во многих странах все реже.
— ступор кататонический (F20.2-);
— ступор маниакальный (F30.28).
F44.3 Транс и одержимость
Расстройства, при которых имеется временная потеря как чувства личностной идентичности, так и полного осознавания окружающего. В некоторых случаях отдельные поступки управляются другой личностью, духом, божеством или «силой». Внимание и осознавание могут ограничиваться или фокусироваться на одном-двух аспектах из непосредственного окружения и часто наблюдается ограниченный, но повторяющийся набор движений, лоз и высказываний. Сюда должны включаться только те трансы, которые являются непроизвольными или нежелательными и затрудняют повседневную деятельность за счет того, что возникают или сохраняются и вне рамок религиозных или других культурально приемлемых ситуаций.
— состояния, связанные с острыми или преходящими психотическими расстройствами (F23.-);
— состояния, связанные с расстройством личности органической этиологии (F07.0х);
— состояния, связанные с постконтузионным синдромом (F07.2);
— состояния, связанные с шизофренией (F20.-).
При этих расстройствах имеются потеря или затруднения движений или утрата ощущений (обычно кожной чувствительности). Поэтому
больной представляется страдающим от физического заболевания, хотя
таковое, объясняющее возникновение симптомов, не может быть обнаружено. Симптомы часто отражают представления больного о физическом заболевании, что может находиться в противоречии с физиологическими или анатомическими принципами. Кроме того, оценка психического состояния больного и его социальной ситуации часто предполагает, что снижение продуктивности, вытекающее из утраты функций, помогает ему избежать неприятного конфликта или косвенным образом выразить зависимость или негодование. Хотя для других проблемы или конфликты могут быть очевидными, сам больной часто отрицает их наличие и свои неприятности приписывает симптомам или нарушенной продуктивности.
В разных случаях степень нарушения продуктивности, вытекающая из всех этих типов расстройств, может варьировать в зависимости от количества и состава присутствующих людей и эмоционального состояния больного. Другими словами, помимо основной и неизменной потери чувствительности и движений, которая не находится под произвольным контролем, в той или иной мере может отмечаться поведение, направленное на привлечение внимания.
У некоторых больных симптоматика развивается в тесной связи с психологическим стрессом, у других эта связь не обнаруживается. Спокойное принятие тяжелого нарушения продуктивности («красивое равнодушие») может бросаться в глаза, но не является обязательным; оно обнаруживается и у хорошо адаптированных лиц, перед которыми встает проблема явного и тяжелого физического заболевания.
Обычно обнаруживаются преморбидные аномалии личностных взаимосвязей и личности; причем физическое заболевание, с симптоматикой напоминающей таковую у больного, может иметь место у близких родственников и друзей. Легкие и транзиторные варианты этих расстройств часто наблюдаются в подростковом возрасте, особенно у девочек, но хронические варианты обычно встречаются в молодом возрасте. В отдельных случаях устанавливается рецидивирующий тип реакции на стресс в виде этих расстройств, который может проявляться в среднем и пожилом возрасте.
Сюда включаются расстройства лишь с потерей чувствительности, тогда как расстройства с дополнительными сенсациями, такими как
боль, или другими сложными сенсациями, в формировании которых участвует вегетативная нервная система, помещены в рубрику