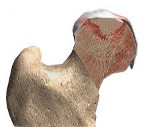
асептический некроз таранной кости мкб 10 код
Остеонекроз (M87)
[код локализации см. выше]
Включен: аваскулярный некроз кости
При необходимости идентифицировать лекарственное средство используют дополнительный код внешних причин (класс XX).
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Кафедра травматологии и ортопедии
Site Navigation[Skip]
АСЕПТИЧЕСКИЙ НЕКРОЗ ТАРАННОЙ КОСТИ
Дрогин А.Р., Кашурников Ю.М., Бакир Р.А., АСЕПТИЧЕСКИЙ НЕКРОЗ ТАРАННОЙ КОСТИ // Кафедра травматологии и ортопедии. 2014.№ 4(12). с.24-28 [Drogin A.R., Kashurnikov Y.M., Bakir R.A., // The Department of Traumatology and Orthopedics. 2014.№ 4(12). p.24-28]
http://jkto.ru/id-3/id-2/4-12-2014-/id-4.html
http://elibrary.ru/item.asp?id=24343042
А. Р. ДРОГИН, Ю. М. КАШУРНИКОВ, Р. А. БАКИР
Первы й Московски й Государственны й Медицински й Университет Имени И. М. Сеченова, Москва
Асептический некроз кости это частое осложнение переломов или нарушения кровоснабжения таранной кости. Лечение данного типа осложнения представляет определенные сложности. Плохие результаты лечения встречаются часто. целью данного обзора литературы является выявление всех возможных методов лечения асептического некроза таранной кости и определения наиболее целесообразной тактики лечения в каждом конкретном случае.
ключевые слова: асептический некроз таранной кости, переломы таранной кости, кровоснабжение таранной кости, артродез голеностопного су- става.
Таранная кость, ввиду уникального строения и особенностей кровоснабжения, подвержена развитию асептического некроза, как травматического, так и нетравматического генеза. Около 60% таранной кости составляют суставные поверхности, покрытые хрящом.
К таранной кости не крепятся мышцы и сухожилия. Кровоснабжение происходит за счет сосудов, проникающих в кость на ограниченном участке. Малый диаметр питающих сосудов и отсутствие коллатерального кровообращения являются фак- торами, повышающими риск развития асептического некроза таранной кости, особенно посттравматического характера.
Асептический некроз развивается при нарушении кровотока в системе кровоснабжения таранной кости, и представляет собой омертвение костной ткани в результате ишемии [20]. На- рушение кровоснабжения костной ткани может быть результатом травматического повреждения, либо нарушения артериального притока или венозного оттока (Dawn h. Pearce 2005) [7]. В литературе также встречаются термины остеонекроз, ишемический некроз, инфаркт кости. В независимости от терминов, некроз таранной кости развивается в условиях нарушения кровоснабжения, когда прекращается приток кислорода. Несмотря на отсутствие четкой классификации в отечественной литературе, асептический некроз таранной кости имеет характерную рентгенологическую картину. чаще всего участок некроза представляет собой зону уплотнения (склероза) тела таранной кости, размеры которой зависят от объема пораженной костной ткани.
Посттравматический некроз чаще всего развивается после переломов шейки таранной кости. По сведениям некоторых исследователей, до 50% переломов таранной кости сопровождаются данным осложнением (Н. jensenius, 1949; М. Klement, 1958; P. Decoulx, j. Razemon, A. Soulier, 1959;), а при переломовывихах таранной кости с повреждением связочного аппарата, по утверждению watson-jones (I946), некроз развивается в 100% случаев. В 1970г. hawkins предложил классификацию переломов шейки таранной кости и установил риск развития асептического некроза, в зависимости от вида перелома. По этой классификации переломы шейки таранной кости разделены на четыре типа:
Первый тип – переломы шейки таранной кости без смещения; риск асептического некроза до 10%
Второй тип – переломы шейки таранной кости со смещением и вывихом в таранно-пяточном суставе; риск асептического некроза до 30%
Третий тип – переломы шейки таранной кости со смещением отломков и вывихом в голеностопном и таранно-пяточном суставах; риска асептического некроза до 90%
четвертый тип – переломы шейки таранной кости со смещением отломков и вывихом в голеностопном, таранно-пяточном и таранно-ладьевидном суставах; риск асептического некроза 100%.
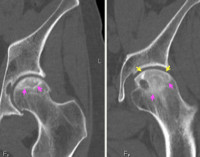
Кроме того, в литературе описан симптом hawkins, который заключается в том, что на рентгенограмме голеностопного сустава в прямой проекции определяется полоска просветления в субхондральной зоне. Данная картина свидетельствует о сохранении кровотока в таранной кости. В результате усиления процессов резорбции костной ткани по отношению к процессам остеогенеза, формируется зона остеопении, которая и определяется как полоска просветления на снимке. Патогенез процесса до конца не изучен, однако очевидно, что такие изменения возможны только при сохранности кровотока. Таким образом, положительный симптом hawkins является благоприятным прогностическим признаком, свидетельствующим об адекватном кровоснабжении таранной кости, что в свою очередь говорит о низком риске развития посттравматического асептического некроза. Данный симптом проявляется в сроки от 6 до 8 недель после травмы.
От задней большеберцовой артерии, проксимальнее ее деления на медиальную и латеральную подошвенные артерии, отходит артерия канала предплюсны. Эта артерия проникает в канал предплюсны и анастомозирует с артерией тарсального синуса (пазухи предплюсны), которая является ветвью прободающей малоберцовой артерии. Ветви тыльной артерии стопы обеспечивают кровоток верхнемедиальных отделов шейки и головки таранной кости. Нижнелатеральные отделы кровоснабжаются за счет ветвей, отходящих от артерии канала предплюсны [11].
В результате механического повреждения либо окклюзии артерий развивается ишемия костной ткани, что приводит к образованию участка некроза. Ответной реакцией на сформировавшуюся зону некроза являются процессы реоссификации, реваскуляризации и резорбции некротической ткани. В начале заболевания плотность здоровой и некротической костной ткани одинаковая, поэтому рентгенологически зона некроза не выявляется [8]. На данном этапе МР диагностика является более чувствительным методом выявления асептического некроза, когда рентгенологическая картина еще нормальная (рисунок 1). С течением времени, по мере того, как происходит резорбция костной ткани вокруг зоны некроза, возникает разница в плотности здоровой и некротической костной ткани. Некротическая ткань не подвергается резорбции, т.к. лишена притока крови. На данном этапе изменения происходящие в таранной кости проявляются рентгенологически. Зона асептического некроза выглядит как участок уплотнения (склероза) костной ткани.
Нетравматический асептический некроз встречается в 25% случаев всех асептических некрозов таранной кости, а наиболее частыми причинами являются системные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит), длительный прием кортикостероидов, алкоголизм, серповидноклеточная анемия [9, 5, 6, 13]. При ревматоидном артрите нарушение кровоснабжения костной ткани приводит к развитию асептических некрозов, что было показано в работах разных авторов [15, 10]. Важным механизмом в патогенезе некроза при ревматоидном артрите является утолщение базальной мембраны сосудов, что способствует окклюзии просвета и нарушению кровоснабжения кости. Эти процессы влекут за собой развитие ишемии костной ткани, что приводит к развитию асептического некроза [22]. Другим объяснением развития остеонекроза при ревматоидном артрите является теория повышения внутрикостного давления[14]. Развивается окклюзия внутрикостных сосудов при повышении давления, что может быть следствием увеличения содержания жиров в костном мозге, жировой дистрофии остеоцитов. Связь остеонекроза с повышением внутрикостного давления была выявлена в различных исследованиях [14].
Гистологические изменения, развивающиеся в результате нарушения кровоснабжения, обнаруживаются в первую неделю. На второй неделе омертвение гематопоэтических клеток, эндотелиальных клеток капилляров и липоцитов подтверждается микроскопически. Липоциты высвобождают лизосомы, которые приводят к повышению кислотности окружающих тканей, сморщиванию остеоцитов и отеку костной ткани. Данные процессы обуславливают ранние изменения, обнаруживаемые на МРТ [4].
В литературе мы не встретили единого мнения по поводу патогенеза нетравматического асептического некроза. Сосудистый тромбоз, эмболия, повреждение стенки сосудов, нарушение нормальной формы клеток крови (например, серповидно- клеточная анемия), действие вазоактивных веществ, нарушение жирового метаболизма, повышение внутрикостного давления и травма являются наиболее часто упоминаемыми причинами развития асептического некроза [21, 19].
Развитие асептического некроза проходит несколько стадий. Ficat и Alert [23].
Предложили классификацию асептического некроза головки бедренной кости, которая затем была модифицирована для описания стадий некроза таранной кости. Данная классификация основана на рентгенологических изменениях и состоит из 4 стадий (таблица 1) [18].
Кафедра травматологии и ортопедии
Научно-практический журнал RUSSIAN ENGLISH
Site Navigation[Skip]
АСЕПТИЧЕСКИЙ НЕКРОЗ ТАРАННОЙ КОСТИ
Дрогин А.Р., Кашурников Ю.М., Бакир Р.А., АСЕПТИЧЕСКИЙ НЕКРОЗ ТАРАННОЙ КОСТИ // Кафедра травматологии и ортопедии. 2014.№ 4(12). с.24-28 [Drogin A.R., Kashurnikov Y.M., Bakir R.A., // The Department of Traumatology and Orthopedics. 2014.№ 4(12). p.24-28]
http://jkto.ru/id-3/id-2/4-12-2014-/id-4.html
http://elibrary.ru/item.asp?id=24343042
А. Р. ДРОГИН, Ю. М. КАШУРНИКОВ, Р. А. БАКИР
Первы й Московски й Государственны й Медицински й Университет Имени И. М. Сеченова, Москва
Асептический некроз кости это частое осложнение переломов или нарушения кровоснабжения таранной кости. Лечение данного типа осложнения представляет определенные сложности. Плохие результаты лечения встречаются часто. целью данного обзора литературы является выявление всех возможных методов лечения асептического некроза таранной кости и определения наиболее целесообразной тактики лечения в каждом конкретном случае.
ключевые слова: асептический некроз таранной кости, переломы таранной кости, кровоснабжение таранной кости, артродез голеностопного су- става.
Таранная кость, ввиду уникального строения и особенностей кровоснабжения, подвержена развитию асептического некроза, как травматического, так и нетравматического генеза. Около 60% таранной кости составляют суставные поверхности, покрытые хрящом.
К таранной кости не крепятся мышцы и сухожилия. Кровоснабжение происходит за счет сосудов, проникающих в кость на ограниченном участке. Малый диаметр питающих сосудов и отсутствие коллатерального кровообращения являются фак- торами, повышающими риск развития асептического некроза таранной кости, особенно посттравматического характера.
Асептический некроз развивается при нарушении кровотока в системе кровоснабжения таранной кости, и представляет собой омертвение костной ткани в результате ишемии [20]. На- рушение кровоснабжения костной ткани может быть результатом травматического повреждения, либо нарушения артериального притока или венозного оттока (Dawn h. Pearce 2005) [7]. В литературе также встречаются термины остеонекроз, ишемический некроз, инфаркт кости. В независимости от терминов, некроз таранной кости развивается в условиях нарушения кровоснабжения, когда прекращается приток кислорода. Несмотря на отсутствие четкой классификации в отечественной литературе, асептический некроз таранной кости имеет характерную рентгенологическую картину. чаще всего участок некроза представляет собой зону уплотнения (склероза) тела таранной кости, размеры которой зависят от объема пораженной костной ткани.
Посттравматический некроз чаще всего развивается после переломов шейки таранной кости. По сведениям некоторых исследователей, до 50% переломов таранной кости сопровождаются данным осложнением (Н. jensenius, 1949; М. Klement, 1958; P. Decoulx, j. Razemon, A. Soulier, 1959;), а при переломовывихах таранной кости с повреждением связочного аппарата, по утверждению watson-jones (I946), некроз развивается в 100% случаев. В 1970г. hawkins предложил классификацию переломов шейки таранной кости и установил риск развития асептического некроза, в зависимости от вида перелома. По этой классификации переломы шейки таранной кости разделены на четыре типа:
Первый тип – переломы шейки таранной кости без смещения; риск асептического некроза до 10%
Второй тип – переломы шейки таранной кости со смещением и вывихом в таранно-пяточном суставе; риск асептического некроза до 30%
Третий тип – переломы шейки таранной кости со смещением отломков и вывихом в голеностопном и таранно-пяточном суставах; риска асептического некроза до 90%
четвертый тип – переломы шейки таранной кости со смещением отломков и вывихом в голеностопном, таранно-пяточном и таранно-ладьевидном суставах; риск асептического некроза 100%.
Кроме того, в литературе описан симптом hawkins, который заключается в том, что на рентгенограмме голеностопного сустава в прямой проекции определяется полоска просветления в субхондральной зоне. Данная картина свидетельствует о сохранении кровотока в таранной кости. В результате усиления процессов резорбции костной ткани по отношению к процессам остеогенеза, формируется зона остеопении, которая и определяется как полоска просветления на снимке. Патогенез процесса до конца не изучен, однако очевидно, что такие изменения возможны только при сохранности кровотока. Таким образом, положительный симптом hawkins является благоприятным прогностическим признаком, свидетельствующим об адекватном кровоснабжении таранной кости, что в свою очередь говорит о низком риске развития посттравматического асептического некроза. Данный симптом проявляется в сроки от 6 до 8 недель после травмы.
От задней большеберцовой артерии, проксимальнее ее деления на медиальную и латеральную подошвенные артерии, отходит артерия канала предплюсны. Эта артерия проникает в канал предплюсны и анастомозирует с артерией тарсального синуса (пазухи предплюсны), которая является ветвью прободающей малоберцовой артерии. Ветви тыльной артерии стопы обеспечивают кровоток верхнемедиальных отделов шейки и головки таранной кости. Нижнелатеральные отделы кровоснабжаются за счет ветвей, отходящих от артерии канала предплюсны [11].
В результате механического повреждения либо окклюзии артерий развивается ишемия костной ткани, что приводит к образованию участка некроза. Ответной реакцией на сформировавшуюся зону некроза являются процессы реоссификации, реваскуляризации и резорбции некротической ткани. В начале заболевания плотность здоровой и некротической костной ткани одинаковая, поэтому рентгенологически зона некроза не выявляется [8]. На данном этапе МР диагностика является более чувствительным методом выявления асептического некроза, когда рентгенологическая картина еще нормальная (рисунок 1). С течением времени, по мере того, как происходит резорбция костной ткани вокруг зоны некроза, возникает разница в плотности здоровой и некротической костной ткани. Некротическая ткань не подвергается резорбции, т.к. лишена притока крови. На данном этапе изменения происходящие в таранной кости проявляются рентгенологически. Зона асептического некроза выглядит как участок уплотнения (склероза) костной ткани.
Нетравматический асептический некроз встречается в 25% случаев всех асептических некрозов таранной кости, а наиболее частыми причинами являются системные заболевания соединительной ткани (системная красная волчанка, ревматоидный артрит), длительный прием кортикостероидов, алкоголизм, серповидноклеточная анемия [9, 5, 6, 13]. При ревматоидном артрите нарушение кровоснабжения костной ткани приводит к развитию асептических некрозов, что было показано в работах разных авторов [15, 10]. Важным механизмом в патогенезе некроза при ревматоидном артрите является утолщение базальной мембраны сосудов, что способствует окклюзии просвета и нарушению кровоснабжения кости. Эти процессы влекут за собой развитие ишемии костной ткани, что приводит к развитию асептического некроза [22]. Другим объяснением развития остеонекроза при ревматоидном артрите является теория повышения внутрикостного давления[14]. Развивается окклюзия внутрикостных сосудов при повышении давления, что может быть следствием увеличения содержания жиров в костном мозге, жировой дистрофии остеоцитов. Связь остеонекроза с повышением внутрикостного давления была выявлена в различных исследованиях [14].
Гистологические изменения, развивающиеся в результате нарушения кровоснабжения, обнаруживаются в первую неделю. На второй неделе омертвение гематопоэтических клеток, эндотелиальных клеток капилляров и липоцитов подтверждается микроскопически. Липоциты высвобождают лизосомы, которые приводят к повышению кислотности окружающих тканей, сморщиванию остеоцитов и отеку костной ткани. Данные процессы обуславливают ранние изменения, обнаруживаемые на МРТ [4].
В литературе мы не встретили единого мнения по поводу патогенеза нетравматического асептического некроза. Сосудистый тромбоз, эмболия, повреждение стенки сосудов, нарушение нормальной формы клеток крови (например, серповидно- клеточная анемия), действие вазоактивных веществ, нарушение жирового метаболизма, повышение внутрикостного давления и травма являются наиболее часто упоминаемыми причинами развития асептического некроза [21, 19].
Развитие асептического некроза проходит несколько стадий. Ficat и Alert [23].
Предложили классификацию асептического некроза головки бедренной кости, которая затем была модифицирована для описания стадий некроза таранной кости. Данная классификация основана на рентгенологических изменениях и состоит из 4 стадий (таблица 1) [18].
Публикации в СМИ
Остеохондропатия
Остеохондропатия — общее название болезней, характеризующихся возникновением асептического некроза губчатого вещества эпифизов трубчатых костей и клинически проявляющихся нарушением функции сустава и деформацией поражённой кости.
Генетические аспекты. Большинство остеохондропатий наследуется по аутосомно-доминантному типу с различной пенетрантностью (*165800, Â ).
Эпонимы. В зависимости от локализации остеохондропатии подразделяют на следующие болезни: • Бернса — для локтевой кости • Бланта — для проксимального эпифиза большеберцовой кости • Брейлсфорда (головка лучевой кости) • Бьюкенена (гребень подвздошной кости) • Ван–Нека (седалищно-лобковый синхондроз) • Диаса (таранная кость) • Излена (V плюсневая кость) • Кальве — для тел позвонков • Келера (Келера I, ладьевидная кость предплюсны) • Келера II — для головок II, III, IV плюсневых костей • Кинбека (полулунная кость запястья) • Ларсена–Юханссона — для надколенной чашечки • Легга–Кальве–Пертеса (головка бедренной кости) • Моклера — для головок костей пястья • Осгуда–Шлаттера (бугристость большеберцовой кости) • Паннера — для головки дистального мыщелка плечевой кости • Пирсона — для лонного сочленения • Прейсера — ладьевидная кость кисти • Ренандера–Мюллера — для сесамовидной кости I плюснефалангового сустава • Севера — для пяточной кости • Тиманна — для эпифизов фаланг (165700) • Фрайберга (Фриберга) — для головки II плюсневой кости • Хааса — для головки плечевой кости • Хаглунда — для аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости • Хаглунда–Шинца — для апофиза пяточной кости • Шейерманна — для акромиона лопатки (181440) • Шейерманна–Мау — для апофизов грудных позвонков (TVII–TX).
Факторы риска, приводящие к нарушению кровоснабжения • Травма • Инфекции • Нарушение иннервации и обмена веществ.
Стадии процесса • I — асептический некроз • II — вторичный компрессионный перелом • III — фрагментация, рассасывание участков некротизированного губчатого вещества • IV — репарация • V — стадия вторичных изменений.
Синонимы (часто с указанием поражённой кости) • Остеохондрит рассекающий • Асептический некроз • Юношеский остеохондроз
МКБ-10 • M91 Юношеский остеохондроз бедра и таза • M92 Другие юношеские остеохондрозы.
Код вставки на сайт
Остеохондропатия
Остеохондропатия — общее название болезней, характеризующихся возникновением асептического некроза губчатого вещества эпифизов трубчатых костей и клинически проявляющихся нарушением функции сустава и деформацией поражённой кости.
Генетические аспекты. Большинство остеохондропатий наследуется по аутосомно-доминантному типу с различной пенетрантностью (*165800, Â ).
Эпонимы. В зависимости от локализации остеохондропатии подразделяют на следующие болезни: • Бернса — для локтевой кости • Бланта — для проксимального эпифиза большеберцовой кости • Брейлсфорда (головка лучевой кости) • Бьюкенена (гребень подвздошной кости) • Ван–Нека (седалищно-лобковый синхондроз) • Диаса (таранная кость) • Излена (V плюсневая кость) • Кальве — для тел позвонков • Келера (Келера I, ладьевидная кость предплюсны) • Келера II — для головок II, III, IV плюсневых костей • Кинбека (полулунная кость запястья) • Ларсена–Юханссона — для надколенной чашечки • Легга–Кальве–Пертеса (головка бедренной кости) • Моклера — для головок костей пястья • Осгуда–Шлаттера (бугристость большеберцовой кости) • Паннера — для головки дистального мыщелка плечевой кости • Пирсона — для лонного сочленения • Прейсера — ладьевидная кость кисти • Ренандера–Мюллера — для сесамовидной кости I плюснефалангового сустава • Севера — для пяточной кости • Тиманна — для эпифизов фаланг (165700) • Фрайберга (Фриберга) — для головки II плюсневой кости • Хааса — для головки плечевой кости • Хаглунда — для аномальной кости, расположенной между ладьевидной костью предплюсны и головкой таранной кости • Хаглунда–Шинца — для апофиза пяточной кости • Шейерманна — для акромиона лопатки (181440) • Шейерманна–Мау — для апофизов грудных позвонков (TVII–TX).
Факторы риска, приводящие к нарушению кровоснабжения • Травма • Инфекции • Нарушение иннервации и обмена веществ.
Стадии процесса • I — асептический некроз • II — вторичный компрессионный перелом • III — фрагментация, рассасывание участков некротизированного губчатого вещества • IV — репарация • V — стадия вторичных изменений.
Синонимы (часто с указанием поражённой кости) • Остеохондрит рассекающий • Асептический некроз • Юношеский остеохондроз
МКБ-10 • M91 Юношеский остеохондроз бедра и таза • M92 Другие юношеские остеохондрозы.
Асептический некроз головки бедренной кости
Асептический некроз головки бедренной кости – это омертвление участков костного мозга головки бедра с развитием локального остеопороза и остеонекроза вследствие расстройств кровоснабжения. Проявляется нарастающими болями, ограничением движений, нарушением функции тазобедренного сустава. Может стать причиной инвалидизации больного. Диагностируется на основании жалоб, данных объективного осмотра, результатов рентгенографии, КТ, МРТ и сцинтиграфии. В процессе лечения применяется медикаментозная терапия, физиотерапия, ЛФК, ортопедические мероприятия, корригирующая остеотомия. При значительном разрушении головки осуществляется эндопротезирование.
МКБ-10
Общие сведения
Асептический некроз головки бедра (АНГБК) у взрослых пациентов впервые был описан как самостоятельное заболевание в конце 30-х годов прошлого века. Некоторые исследователи пытались объединить данную патологию с болезнью Пертеса у детей, но в последующем было установлено, что в детском возрасте некроз протекает гораздо более благоприятно. Заболевание чаще выявляется в возрасте 25-40 лет, в половине случаев имеет двухсторонний характер. У 15% пациентов обнаруживается аналогичное асептическое поражение других эпифизов длинных трубчатых костей (головки плеча, мыщелков бедра). Соотношение мужчин и женщин составляет примерно 8:1.
Причины
Асептический некроз головки бедра рассматривается как полиэтиологическое заболевание. Непосредственной причиной разрушения бедренной кости является локальная ишемия тканей в результате тромбоза на фоне нарушения кровообращения вследствие патологии сосудов или внешнего сдавления. Основными факторами, вызывающими формирование тромба, считаются:
Доля асептического некроза, возникшего по неустановленным причинам (идиопатического), колеблется от 15 до 20%.
Патогенез
Пусковым механизмом развития асептического некроза является значительное ухудшение или полное прекращение локального кровообращения, вызывающее гибель участка костномозговой ткани. Вокруг зоны некроза образуется отек. Начинается процесс восстановления, однако из-за продолжающихся нарушений кровотока, обусловленных парезом или спазмом мелких сосудов, местных застойных явлений и агрегации клеточных компонентов крови репарация оказывается неэффективной.
Область омертвления не уменьшается, а распространяется на соседние участки. Из-за отека, асептического воспаления, расширения сосудов и венозного стаза повышается внутрикостное давление, что еще больше усугубляет имеющиеся нарушения. В процесс вовлекаются субхондральные отделы головки, формируется зона остеопороза, а затем – остеонекроза.
Снижение механической прочности кости становится причиной импрессионных микропереломов, которые, в свою очередь, ведут к дальнейшему уменьшению прочности костной ткани. Из-за нарушения питания и отсутствия адекватной опоры на костные структуры гиалиновый хрящ при асептическом некрозе быстро разрушается и замещается фиброзной тканью.
Дальнейшее течение болезни в значительной степени определяется локализацией пораженного участка. При вовлечении верхненаружной зоны процесс обычно продолжает прогрессировать, завершается коллапсом головки и быстро развивающимся тяжелым коксартрозом. При некрозе медиальных участков с меньшей нагрузкой в некоторых случаях наблюдается спонтанное выздоровление.
Классификация
Наиболее рациональной с практической точки зрения считается классификация некроза головки бедренной кости с учетом стадии развития патологии. Такой подход позволяет уточнить прогноз, выбрать оптимальную врачебную тактику, определить необходимость и вид хирургического вмешательства. При этом принимают во внимание, что асептическое омертвление кости является динамическим процессом без четко определяемого момента перехода одной стадии в другую.
Специалисты в области травматологии и ортопедии разработали несколько вариантов систематизации асептического некроза, включающих от 3 до 7 стадий. В России обычно используется классификация, предложенная С. А. Рейнбергом и основанная на особенностях рентгенологической картины:
Симптомы
Клиническая картина асептического некроза может формироваться постепенно или развиваться внезапно, для двухстороннего процесса характерно более быстрое прогрессирование симптоматики в сравнении с односторонним. Первым проявлением становятся боли в области паха, реже – бедренной кости или пояснично-крестцовой зоны, не сопровождающиеся отеком, локальной или общей гипертермией.
Сначала болевой синдром возникает периодически, затем становится постоянным, его выраженность все больше усиливается. На 3 стадии возможны ночные боли. Иногда интенсивность болевых ощущений настолько велика, что пациенты с асептическим некрозом на несколько дней полностью теряют способность к опоре и ходьбе. После кратковременного усиления симптоматика ослабевает, больные возвращаются к привычному режиму нагрузок.
Нарушения движений усугубляются в течение нескольких месяцев или лет. Вначале снижается объем ротации, ограничивается отведение. В последующем уменьшается амплитуда движений при сгибании и разгибании бедра. По мере развития болезни нарастают атрофические изменения в бедренных и ягодичных мышцах. При осмотре определяется уменьшение объема бедра, уплощение ягодицы. Общая продолжительность заболевания составляет 1,5-2 года.
Осложнения
Тяжесть остаточных явлений после завершения репарации может существенно варьироваться. В исходе возможна контрактура с вынужденным положением и укорочением конечности. При двухсторонних поражениях нередко выявляются тяжелые коксартрозы, сопровождающиеся значимым нарушением функции опоры и движений. Перечисленные нарушения становятся причиной инвалидизации больных, требуют проведения объемных хирургических вмешательств.
Диагностика
Диагностику асептического некроза костно-суставных структур осуществляют врачи-ортопеды. Раньше основным методом было рентгенологическое исследование, не позволяющее обнаруживать ранние патологические изменения. В настоящее время наряду с традиционной рентгенографией при постановке диагноза применяются современные методики, чувствительность которых на ранней стадии достигает 90-100%. План обследования включает следующие методы визуализации:
Дифференциальная диагностика
Дифференциальную диагностику асептического поражения головки осуществляют с деформирующим артрозом тазобедренного сустава, остеохондрозом, туберкулезным кокситом, посттравматической остеодистрофией. Для исключения остеохондроза используют данные рентгенографии позвоночника. При подозрении на туберкулезный процесс выполняют туберкулиновые пробы, назначают рентгенографию ОГК.
Для различения асептического некроза, артроза и остеодистрофии иногда производят измерение внутрикостного давления: при коксартрозе оно снижено по сравнению с нормой, при остеодистрофии отмечается незначительное или умеренное, при некрозе – выраженное увеличение показателя.
Лечение асептического некроза головки бедра
В зависимости от стадии процесса и выраженности патологических изменений лечение асептического некроза в зоне головки бедренной кости может быть консервативным или оперативным, производиться амбулаторно или в условиях ортопедического стационара. Этиотропное воздействие предусматривает исключение или уменьшение влияния факторов, спровоцировавших некротические изменения в головке бедра.
Ортопедический режим
Рекомендуется изменение нагрузки на тазобедренный сустав. Мнения относительно продолжительности применения дополнительных приспособлений среди специалистов разнятся. Одни ортопеды предлагают длительную разгрузку сустава сроком до полугода. Другие указывают на высокую вероятность последующей мышечной атрофии, ограничения движений и нарушения двигательного стереотипа.
При варианте лечения с ранней активизацией больным рекомендуют использовать костыли или трость на протяжении 3-4 недель, а потом воздерживаться от инерционных нагрузок (бега, прыжков) и соблюдать режим дозированной физической активности, включающий непродолжительную ходьбу, занятия на велотренажере, специальные комплексы ЛФК.
Консервативное лечение
Используется медикаментозная и немедикаментозная терапия. Лекарственные средства назначаются длительными курсами. План лечения асептического некротического поражения включает в себя:
Программу консервативной терапии дополняют короткими курсами хондропротекторов с интервалом 6-12 месяцев. На 3 и 4 стадии в сустав вводят стекловидное тело и кислород. Физиолечение включает лазеротерапию и КВЧ.
Хирургическое лечение
Может проводиться в ранние и отдаленные сроки. Целью ранних вмешательств является минимизация разрушения головки бедренной кости, предупреждение развития осложнений. В отдаленном периоде используют методики, направленные на коррекцию стойких нарушений.
Тактика послеоперационного ведения пациента определяется сроками проведения и видом вмешательства. После декомпрессии рекомендуются режим, определяемый стадией заболевания. После эндопротезирования применяется ранняя активизация, показана ходьба с костылями в течение 2 месяцев. После артродеза требуется иммобилизация на протяжении 3-4 месяцев.
Прогноз
Прогноз при некротическом поражении головки бедренной кости определяется объемом, локализацией и двухсторонним или односторонним характером поражения. Наиболее неблагоприятный исход наблюдается при двустороннем некрозе верхнелатеральных участков головки – после завершения процесса репарации нередко отмечается значительное нарушение движений в суставе, существенно страдает опорная функция, происходит инвалидизация.
При одностороннем асептическом некрозе внутренней зоны остаточные явления менее выражены, чаще сохраняется трудоспособность. После выполнения эндопротезирования объем движений и опорность конечности восстанавливаются. После проведения артродеза отмечается стойкая нетрудоспособность, движения в суставе отсутствуют.
Профилактика
К мерам первичной профилактики относят исключение или минимизацию воздействия провоцирующих факторов. Необходимо отказаться от употребления алкоголя, контролировать продолжительность приема глюкокортикоидов. Важно предотвращать травмы тазобедренного сустава, проводить своевременное лечение заболеваний, способствующих развитию некроза.
Профилактика негативных последствий патологии включает продуманный режим двигательной активности соответственно периоду болезни, своевременное проведение декомпрессии для предупреждения коллапса головки бедра. Для предупреждения развития инвалидизирующих осложнений пациентам следует соблюдать рекомендации врача относительно использования специальных средств, не перегружать больную конечность.