дренирование сальниковой сумки код операции
Номенклатура медицинских услуг, 2017. Раздел А16 – оперативное лечение, коды А16.16.001-A16.22.015.001.
II. Номенклатура медицинских услуг
Наименование медицинской услуги
Удаление инородного тела пищевода с помощью разреза
Местное иссечение или разрушение повреждения пищевода
Наложение анастомоза пищевода (внутригрудной)
Бужирование пищевода эндоскопическое
Инъекция в пищеводные варикозные расширения
Перевязка кровеносных сосудов в пищеводе
Иссечение дивертикула пищевода
Иссечение язвы желудка или двенадцатиперстной кишки
Клиновидная резекция поражения
Гастрэктомия с реконструктивно-пластическим компонентом
Резекция желудка дистальная субтотальная
Резекция желудка дистальная субтотальная с использованием видеоэндоскопических технологий
Резекция желудка дистальная субтотальная комбинированная
Резекция желудка проксимальная субтотальная
Резекция желудка проксимальная субтотальная трансторакальная
Резекция желудка проксимальная субтотальная комбинированная
Резекция оперированного желудка
Резекция желудка парциальная
Экстирпация культи желудка
Роботассистированная парциальная резекция желудка
Роботассистированная дистальная субтотальная резекция желудка
Резекция пищеводно-желудочного/пищеводно-кишечного анастомоза
Резекция пищеводно-желудочного/пищеводно-кишечного анастомоза трансторакальная
Удаление экстраорганного рецидива опухоли желудка
Продольная резекция желудка лапаротомическая
Продольная резекция желудка лапароскопическая
Селективная проксимальная ваготомия без дренирования
Ваготомия с дренированием
Гастроэнтеростомия (без гастрэктомии)
Ушивание язвы желудка или двенадцатиперстной кишки
Ушивание язвы желудка или двенадцатиперстной кишки с использованием видеоэндоскопических технологий
Ревизия желудочного анастомоза
Пластика пищевода желудком
Пластика пищевода толстой кишкой
Пластика пищевода тонкой кишкой
Пластика пищевода с использованием микрососудистой техники
Пластика пищевода видеоторакоскопическая
Экстирпация пищевода видеоторакоскопическая
Резекция шейного отдела пищевода
Резекция пищевода субтотальная
Удаление экстраорганного рецидива опухоли пищевода
Удаление доброкачественных опухолей пищевода
Резекция глоточно-пищеводного дивертикула Ценкера
Резекция дивертикула грудного отдела пищевода (бифуркационного, эпифренального)
Операции при пищеводно-респираторных свищах
Эндоскопическая кардиодилятация пищевода механическим кардиодилятатором
Эндоскопическая кардиодилятация пищевода баллонным кардиодилятатором
Гастростомия с использованием видеоэндоскопических технологий
Эндоскопическая резекция слизистой пищевода
Аргоноплазменная абляция подслизистых опухолей (очагов метаплазии) пищевода
Эндоскопическая резекция слизистой желудка
Эндоскопическое удаление подслизистых образований желудка
Эндоскопическая хирургия при новообразованиях желудка
Резекция пищевода с одномоментной пластикой
Резекция пищевода с одномоментной пластикой видеоторакоскопическая
Эндоскопическая хирургия при новообразованиях пищевода
Эндоскопическое удаление полипов из пищевода
Эндоскопическое удаление подслизистых образований пищевода
Эндоскопическое удаление инородных тел пищевода
Эндоскопическое протезирование пищевода
Рассечение рубцовой стриктуры пищевода
Лапароскопическая хирургия пищевода
Лапароскопическая резекция пищевода
Эндоскопическая имплантация баллона в желудок
Эндоскопическое извлечение баллона из желудка
Эндоскопическое удаление инородных тел из желудка
Лапароскопическое трансгастральное удаление опухолей желудка
Видеоторакоскопическая лимфодиссекция при раке пищевода
Эндоскопическое электрохирургическое удаление новообразования пищевода
Эндоскопическое электрохирургическое удаление новообразования желудка
Удаление эндопротеза пищевода
Ушивание разрыва пищевода
Установка внутрижелудочного баллона
Удаление внутрижелудочного баллона
Эндоскопическое лигирование варикозных расширений пищевода
Ушивание раны желудка при проникающем ранении или разрыве
Баллонная дилатация стеноза пищевода
Рассечение рубцовых стриктур желудка
Билиопанкреатическое шунтирование лапароскопическое
Бандажирование желудка лапароскопическое
Иссечение дивертикула тонкой кишки
Сегментарное иссечение поврежденной тонкой кишки
Резекция тонкой кишки для интерпозиции
Роботассистированная резекция тонкой кишки
Наложение анастомоза тонкой кишки в толстую кишку
Освобождение кишки, внедренной в другую (инвагинации)
Дезинвагинация с резекцией кишки
Оперативное удаление инородного тела тонкой кишки
Ушивание дефекта тонкой кишки
Разобщение тонкокишечных свищей
Эндоскопическое электрохирургическое удаление новообразования тонкой кишки
Внутрибрюшное закрытие илеостомы с формированием илео-илеоанастомоза
Формирование обходного анастомоза тонкой кишки
Эндоскопическая резекция слизистой тонкой кишки
Удаление полипа тонкой кишки эндоскопическое
Баллонная дилатация стеноза тонкой кишки
Рассечение рубцовых стриктур тонкой кишки
Удаление инородных тел из тонкой кишки эндоскопическое
Удаление дивертикула толстой кишки
Иссечение толстой кишки, частичное
Иссечение толстой кишки с анастомозом «конец в конец»
Наложение анастомоза толстой кишки в тонкую кишку
Резекция и формирование стомы
Аппендэктомия с использованием видеоэндоскопических технологий
Дренаж аппендикулярного абсцесса
Оперативное удаление инородного тела толстой кишки
Формирование обходного анастомоза толстой кишки
Внебрюшинное закрытие колостомы
Чрезбрюшинное закрытие колостомы
Гемиколэктомия левосторонняя с формированием колостомы
Гемиколэктомия левосторонняя с использованием видеоэндоскопических технологий
Гемиколэктомия левосторонняя роботассистированная
Комбинированная гемиколэктомия левосторонняя с резекцией соседних органов
Гемиколэктомия правосторонняя с использованием видеоэндоскопических технологий
Гемиколэктомия правосторонняя роботассистированная
Комбинированная гемиколэктомия правосторонняя с резекцией соседних органов
Резекция поперечно-ободочной кишки
Резекция поперечно-ободочной кишки с использованием видеоэндоскопических технологий
Комбинированная резекция ободочной кишки с резекцией соседних органов
Лапароскопическая резекция толстой кишки
Иссечение толстой кишки с анастомозом «конец в бок»
Удаление полипа толстой кишки
Удаление полипа толстой кишки эндоскопическое
Формирование тонкокишечного резервуара
Наложение реконструктивного толстокишечного анастомоза
Разобщение сращений при спаечной непроходимости
Разобщение сращений при спаечной непроходимости с использованием видеоэндоскопических технологий
Ушивание перфоративного отверстия или дефекта толстой кишки
Закрытие толстокишечных свищей
Эндоскопическое удаление ворсинчатых опухолей толстой кишки
Лапароскопическое удаление новообразования толстой кишки
Эндоскопическое электрохирургическое удаление новообразования толстой кишки
Удаление жирового придатка толстой кишки
Удаление жирового придатка толстой кишки лапароскопическое
Резекция илеоцекального угла
Колэктомия с резекцией прямой кишки, мукозэктомией прямой кишки, с формированием J-образного тонкокишечного резервуара, низкого илеоректального аппаратного анастомоза
Лапароскопически-ассистированная, колэктомия с резекцией прямой кишки, мукозэктомией прямой кишки, с формированием J-образного тонкокишечного резервуара, низкого илеоректального аппаратного анастомоза
Колэктомия с резекцией прямой кишки, мукозэктомией прямой кишки, с формированием S-образного тонкокишечного резервуара, низкого илеоректального аппаратного анастомоза
Лапароскопически-ассистированная, колэктомия с резекцией прямой кишки, мукозэктомией прямой кишки, с формированием S-образного тонкокишечного резервуара, низкого илеоректального аппаратного анастомоза
Лапароскопически-ассистированная, колэктомия с брюшно-анальной резекцией прямой кишки
Лапароскопическая колэктомия с брюшно-анальной резекцией прямой кишки
Колэктомия с брюшно-анальной резекцией прямой кишки
Лапароскопически-ассистированная колэктомия с экстирпацией прямой кишки
Лапароскопическая колэктомия с экстирпацией прямой кишки
Колэктомия с экстирпацией прямой кишки
Лапароскопически-ассистированная колэктомия с формированием илеоректального анастомоза
Лапароскопическая колэктомия с формированием илеоректального анастомоза
Колэктомия с формированием илеоректального анастомоза
Лапароскопически-ассистированная субтотальная резекция ободочной кишки с формированием асцендоректального анастомоза
Лапароскопическая субтотальная резекция ободочной кишки с формированием асцендоректального анастомоза
Субтотальная резекция ободочной кишки с формированием асцендоректального анастомоза
Баллонная дилатация стенозов толстой кишки
Удаление инородных тел из толстой кишки эндоскопическое
Бужирование толстой кишки
Рассечение рубцовых стриктур толстой кишки
Удаление инородного тела прямой кишки с помощью разреза
Прижигание слизистой прямой кишки
Иссечение ректальной слизистой оболочки
Иссечение анальной трещины
Восстановление прямой кишки
Восстановление прямой кишки. Промежностная проктопластика
Восстановление прямой кишки. Брюшно-промежностная проктопластика
Закрытие внутреннего свища прямой кишки
Иссечение ректовагинального свища трансперинеальным доступом с раздельным ушиванием дефектов прямой кишки и влагалища, передняя леваторопластика
Иссечение ректовагинального свища с ушиванием дефекта влагалища, низведение полнослойного лоскута прямой кишки
Иссечение ректовагинального свища брюшно-промежностным доступом с раздельным ушиванием дефектов прямой кишки и влагалища
Разрез или иссечение приректальной ткани
Дренаж тазопрямокишечной ткани
Иссечение наружного свища прямой кишки
Разрез или иссечение перианальной ткани
Дренирование абсцесса прямой кишки
Удаление геморроидальных узлов
Склеротерапия геморроидальных узлов
Лигирование геморроидальных узлов
Дезартеризация геморроидальных узлов
Дезартеризация геморроидальных узлов под контролем ультразвуковой допплерографией, с мукопексией и лифтингом
Разделение анального сфинктера
Эвакуация тромбированных геморроидальных узлов
Удаление полипа анального канала и прямой кишки
Удаление инородного тела прямой кишки без разреза
Резекция сигмовидной кишки
Резекция сигмовидной кишки с использованием видеоэндоскопических технологий
Резекция сигмовидной кишки роботассистированная
Обструктивная резекция сигмовидной кишки
Обструктивная резекция сигмовидной кишки с использованием видеоэндоскопических технологий
Нервосберегающая лапароскопически-ассистированная резекция сигмовидной кишки
Комбинированная резекция сигмовидной кишки с резекцией соседних органов
Резекция сигмовидной ободочной кишки внутрибрюшная с анастомозом конец-в-конец
Экстирпация прямой кишки
Экстирпация прямой кишки с реконструкцией анального сфинктера
Экстирпация прямой кишки с использованием видеоэндоскопических технологий
Расширенная комбинированная брюшно-промежностная экстирпация прямой кишки
Резекция прямой кишки
Брюшно-анальная резекция прямой кишки с ликвидацией ректовагинального свища, ушиванием дефекта влагалища
Резекция прямой кишки передняя с использованием видеоэндоскопических технологий
Резекция прямой кишки передняя с реконструкцией ампулы прямой кишки
Резекция прямой кишки передняя низкая
Резекция прямой кишки передняя низкая с реконструкцией ампулы прямой кишки
Резекция прямой кишки брюшно-анальная с низведением сигмовидной кишки
Резекция прямой кишки брюшно-анальная с резекцией внутреннего сфинктера
Резекция прямой кишки интерсфинктерная
Передняя резекция прямой кишки
Нервосберегающая внутрибрюшная резекция прямой кишки с прецизионным выделением и сохранением элементов вегетативной нервной системы таза
Нервосберегающая лапароскопически-ассистированная резекция прямой кишки
Резекция прямой кишки роботассистированная
Комбинированная резекция прямой кишки с резекцией соседних органов
Трансанальная слизисто-подслизистая резекция нижнеампулярного отдела прямой кишки
Ушивание повреждения прямой кишки
Ректопексия с использованием видеоэндоскопических технологий
Иссечение эпителиального копчикового хода
Микрохирургия при новообразованиях прямой кишки эндоскопическая
Реконструкция при новообразованиях прямой кишки
Реконструкция при новообразованиях прямой кишки эндоскопическая
Реконструкция пищеводно-кишечного анастомоза при рубцовых деформациях, не подлежащих эндоскопическому лечению
Реконструкция пищеводно-желудочного анастомоза при тяжелых рефлюкс-эзофагитах
Эндоскопическое электрохирургическое удаление новообразования ректосигмоидного соединения
Эндоскопическое электрохирургическое удаление новообразования прямой кишки
Эндоскопическое электрохирургическое удаление новообразования заднего прохода (ануса) и анального канала
Иссечение новообразований перианальной области и анального канала
Вскрытие острого гнойного парапроктита
Иссечение подкожно-подслизистого свища прямой кишки
Иссечение транссфинктерного свища прямой кишки
Иссечение экстрасфинктерного свища прямой кишки
Удаление кисты параректальной клетчатки
Удаление новообразования параректальной клетчатки
Дренирование сальниковой сумки код операции
Хирургическое лечение острых панкреатитов остаётся сложным. Методы оперативного лечения острых панкреатитов условно делят на радикальные (частичная или полная панкреатэктомия) или паллиативные (некрсеквестрэктомия из поджелудочной железы и окружающих тканей, многочисленные способы дренирования сальниковой сумки, брюшной полости, клетчатки забрюшинного пространства на фоне активной консервативной терапии). В настоящее время предпочтение отдают второй группе операций.
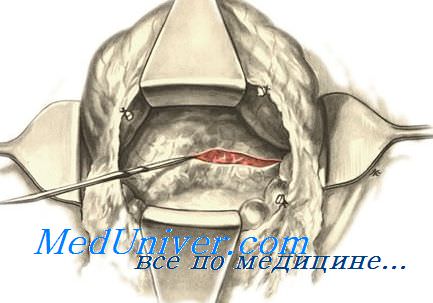
Дренирование сальниковой сумки наиболее удобно проводить через желудочно-ободочную связку в её бессосудистом участке. Для создания хорошего оттока экссудата из сальниковой сумки и предотвращения распространения гнойного процесса на другие участки брюшинной полости создают бурсооментостому: постоянный свищ сальниковой сумки. Для этого к париетальной брюшине подшивают края желудочно-ободочной связки.
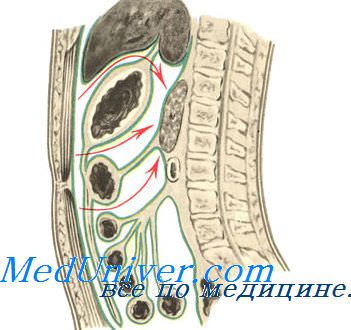
Если войти в сальниковую сумку через желудочно-ободочную связку по каким-либо причинам невозможно, применяют доступ через брыжейку поперечной ободочной кишки, а при опущенном желудке с растянутыми связками малого сальника возможен доступ выше малой кривизны желудка.
При инфицировании забрюшинной клетчатки применяют внебрюшинные косые поясничные (люмботомические) разрезы, которые позволяют создать отток гнойного экссудата и предотвратить распространение гнойного процесса на брюшинную полость. В то же время массивные мышечные слои стенки брюшной полости со стороны поясничной области создают возможность тяжёлого нагноения мягких тканей раны.
В последнее время с успехом стали применять эндоскопическое (лапароскопическое) введение дренажей как в сальниковую сумку, так и в забрюшинное пространство. Преимущества такого способа очевидны: вместо широких травматичных разрезов с большой вероятностью нагноения операционной раны дренажные трубки выподят через практически точечные отверстия в брюшной стенке. Следует ожидать, что по мере широкого оснащения больниц видеоэндоскопической техникой такие виды операций будут применяться значительно чаще.
Операции при опухолях поджелудочной железы.
Онкологические заболевания поджелудочной железы, особенно её головки, требуют выполнения чрезвычайно сложных операций с удалением не только поджелудочной железы, но и двенадцатиперстной кишки (панкреатодуоденэктомия). Такая операция неизбежно сопровождается гастроеюностомией, холедохоеюностомией и несколькими энтероэнтероанастомозами.
Особенности диагностической и лечебной тактики при травме поджелудочной железы
Ю.С.Винник, М.Г. Рогов, Д.В.Черданцев, С.В.Миллер, О.В.Первова
ГОУ ВПО «Красноярский государственный медицинский университет Министерства здравоохранения и социального развития РФ им. В.Ф.Войно-Ясенецкого»
Количество пострадавших с травмами различной локализации увеличивается во всем мире. Травматизм остается одной их основных причин смерти среди лиц трудоспособного возраста.
Анатомически хорошо защищённая поджелудочная железа (ПЖ) повреждается сравнительно редко. По данным разных авторов частота поражения железы составляет от 4,3% до 10,7% [3]. Послеоперационные осложнения возникают у 32-75% пострадавших. Летальность также чрезвычайно высока и колеблется от 22 до 80% [1, 2].
Для распределения больных по тяжести повреждения поджелудочной железы пользовались классификацией D.Smego et al, 1985 г. [3]. У большинства пострадавших имела место 1 и 2 степень повреждения поджелудочной железы (табл. 1). Необходимо отметить, что при закрытой травме гораздо чаще встречалась 1 степень повреждения, тогда как 2 степень была диагностирована одинаково часто при открытой и закрытой травме. Повреждение вирсунгова протока было отмечено в 3 случаях при открытой травме железы и у 22 пострадавших с закрытой травмой. Четвертую степень повреждения органа имели только пострадавшие с закрытой травмой живота.
Распределение больных в зависимости от вида и тяжести повреждения поджелудочной железы
Повреждения поджелудочной железы, как при открытой, так и при закрытой травме локализовались, преимущественно, в теле железы, реже в хвосте, головке и перешейке.
При открытых повреждениях живота выполняли экстренную лапаротомию, характер повреждения поджелудочной железы устанавливали в ходе интраоперационной ревизии. Аналогично решались диагностические проблемы при закрытых повреждениях живота, требующих экстренной операции (при наличии признаков перитонита, внутрибрюшного кровотечения, повреждения полого органа).
До настоящего времени нет единого мнения по поводу оптимального лечебно-диагностического алгоритма у пострадавших с закрытой травмой поджелудочной железы в тех случаях, когда не требуется экстренная хирургическая операция. С нашей точки зрения больные с подозрением на травму поджелудочной железы требуют самого пристального внимания и максимальных усилий, направленных на установление точного диагноза.
Диагностика должна быть основана на анамнестических, клинических, лабораторных данных, а также результатах рентгенологического, ультразвукового исследований, компьютерной либо магнитно-резонансной томографии. Перечисленные методы не обладают 100% чувствительностью по отношению именно к травме поджелудочной железы, но их своевременное применение позволяет вовремя диагностировать осложнения травмы, в частности, посттравматический панкреатит и флегмону забрюшинной клетчатки, обосновать лечебную тактику.
Видеолапароскопию у больных с подозрением на травму поджелудочной железы следует выполнять тогда, когда есть указание на специфический механизм травмы, присутствуют сомнительные перитонеальные симптомы, больной неадекватен, а результаты неинвазивных методов исследований не позволяют с полной уверенностью исключить повреждение поджелудочной железы.
Особенности хирургического лечения повреждений поджелудочной железы
Лапаротомия, дренирование сальниковой сумки
Лапароскопия, дренирование сальниковой сумки
Лапаротомия, гемостатические швы на рану поджелудочной железы, дренирование сальниковой сумки
Лапаротомия, коагуляционный гемостаз, дренирование сальниковой сумки
Лапаротомия, тампонада раны поджелудочной железы, дренирование сальниковой сумки
Лапаротомия, абдоминизация поджелудочной железы, дренирование сальниковой сумки
Лапаротомия, первичная пластика вирсунгова протока, ушивание раны поджелудочной железы
Лапаротомия, дистальная резекция поджелудочной железы, спленэктомия
Операции, осложнения и летальность у пострадавших с 3 и 4 степенью
повреждения поджелудочной железы
Лапаротомия, дренирование сальниковой сумки
Лапаротомия, тампонада раны ПЖ, дренирование сальниковой сумки
Лапаротомия, тампонада раны ПЖ, дренирование сальниковой сумки
Лапаротомия, абдоминизация ПЖ, дренирование сальниковой сумки
Лапаротомия, первичная пластика вирсунгова протока, ушивание раны ПЖ
Лапаротомия, дистальная резекция ПЖ, спленэктомия
Лапаротомия, дистальная резекция ПЖ, спленэктомия
Высокие цифры летальности имели место у пациентов, которым выполняли тампонаду и абдоминизацию железы. Тампонада способствует травмированию органа, прогрессированию воспалительного и некротического процесса в железе. Цифры летальности при абдоминизации оказались неожиданно высокими. Основная причина этого заключается в том, что операции выполнялись у пациентов, поздно обратившихся за медицинской помощью, у которых были явления посттравматического панкреатита и парапанкреатита. Показатель общей летальность у пострадавших с 1 и 2 степенью повреждения поджелудочной железы был равен 26,3%.
При локализации повреждения в хвосте и теле поджелудочной железы у 14 пациентов выполнена дистальная резекция со спленэктомией. По возможности старались перевязать вирсунгов проток. Если верифицировать проток не удавалось, то накладывали П-образные швы на культю поджелудочной железы и подводили к ней дренажи.
Проводя ретроспективный анализ мы обнаружили 2 случая, когда была предпринята попытка первичной пластики вирсунгова протока. Оба больных погибли. Один в раннем послеоперационном периоде от шока и острой сердечной сосудистой недостаточности. У второго пациента развился панкреонекроз, флегмона забрюшинной клетчатки, сепсис.
Особую сложность представляет лечение больных с локализацией разрыва в области головки поджелудочной железы. У двух пациентов проксимальная часть железы была ушита, а с дистальной наложен панкреатоэнтероанастомоз на отключенной по Ру петле тонкой кишки. Еще у одного больного была попытка выполнения экстренной панкреатодуоденальной резекции по поводу сочетанного повреждения поджелудочной железы, двенадцатиперстной кишки и холедоха. К сожалению, в обоих случаях получены неудовлетворительные результаты лечения.
Таким образом, тактика оперативного лечения при повреждениях поджелудочной железы зависит от степени ее травматизации. В сомнительных диагностических ситуациях следует шире пользоваться видеолапароскопией, которая позволяет избежать ненужных лапаротомий и сопровождается низкими цифрами осложнений и летальности. Единственным показанием к выполнению манипуляций на паренхиме железы у пострадавших с 1 и 2 степенью повреждения является продолжающееся кровотечение. Нежелательно применения тампонады поджелудочной железы с целью гемостаза. Лучших результатов позволяет достичь прошивание кровоточащего сосуда и электрокоагуляция в сочетании с дренированием сальниковой сумки. При повреждении поджелудочной железы 3 степени, сочетанной травме, гипотонии следует ограничиться минимальным объемом операции на железе, если состояние пациента стабильное, то операцией выбора является дистальная резекция поджелудочной железы. Наиболее сложной проблемой остается лечение пострадавших с повреждением вирсунгова протока, которое локализуется в головке поджелудочной железы. Самым частым осложнением травмы поджелудочной железы является острый посттравматический панкреатит, поэтому профилактика панкреатита должна проводиться у всех пострадавших с травмой поджелудочной железы независимо от тяжести повреждений.
Дренирование сальниковой сумки код операции
Лечение больных с гнойно-некротическими осложнениями острого панкреатита должно быть индивидуальным и зависеть от механизмов развития, вариантов поражения органов брюшной полости, сальниковой сумки и забрюшинных клетчаточных пространств, признаков синдрома воспалительной реакции с прогнозируемым риском течения заболевания.
К сожалению, в рекомендациях американской панкреатологической школы и согласно общепринятой классификации (Atlanta, 1992), в которой уделено внимание только на локализованные формы некротического панкреатита (инфицированный панкреонекроз, панкреатический абсцесс и инфицированная псевдокиста) [1,6].
Все осложнённые формы некротического панкреатита (склонные к распространению воспалительного процесса) в данной классификации отсутствуют, хотя именно они составляют основную проблему хирургического лечения гнойно-некротических осложнений острого панкреатита. Они требуют также совершенно иного тактического подхода, как в консервативном, так и в хирургическом лечении осложнённых форм острого панкреатита.
В течение последних лет методы комплексного лечения некротичского панкреатита были усилены блокаторами панкреатичской секреции на «фоне» снижения числа вмешательств в ранние сроки заболевания. Так, при ретроспективном анализе результатов оперативных вмешательств прошлых десятилетий отмечается высокая послеоперационная летальность.
Рациональные вскрытия и дренирования забрюшинных флегмон с последующим закрытым проточным лаважем были дополнены рядом новых методик, в том числе применением программированных некрсеквестэктомий через сформированную оментобурсостому, а также использованием малоинвазивных лапароскопических технологий.
Более широкое применение находят методики пункционного лечения осложнённых постнекротических кист поджелудочной железы и локализованных инфицированных форм острого панкреатита в сальниковой сумке.
Вместе с тем: остаются спорными практически все основные вопросы хирургической тактики лечения ОП в стадии гнойных осложнений:
Поэтому существующие способы хирургического лечения острого панкреатита и в особенности его инфицированных форм, как локализованные формы, а также при вовлечении забрюшинных клетчаточных пространств не могут удовлетворять хирургов своими конечными результатами. Лечение больных с гнойно-некротическими осложнениями острого панкреатита является наиболее проблемным разделом абдоминальной хирургии. Этот факт подтверждается высокими показателями послеоперационной летальности – 54–72 % и частотой развития гнойно-некротических осложнений при вторичном инфицировании как самого органа, так и брюшной полости и забрюшинного пространства [2,3].
Одномоментное хирургическое пособие в силу топографо-анатомического расположения поджелудочной железы и окружающей ее клетчатки не предотвращает прогрессирование гнойно-некротического процесса, как в сальниковой сумке, так и в забрюшинных клетчаточных пространствах [6].
Исключительное многообразие вариантов локализации, распространения и характера патоморфологических изменений в поджелудочной железе, окружающих органах и тканях при гнойно-некротических осложнениях обусловливают существование столь же многообразных методов оперативных вмешательств и способов их завершения – дренирования. Именно от этапа рационального завершения оперативного пособия (адекватности дренирования) гнойно-некротического очага зависит и «прерывание» вероятности вторичного инфицирования [1,4].
Материалы и методы
В настоящей работе отражен 10-летний опыт лечения гнойно-некротических осложнений острого панкреатита применением различных методик дренирования очагов инфицированного панкреонекроза, как локализованных форм, так и при распространении по забрюшинным клетчаточным пространствам.
Все больные были обследованы согласно общепринятым клинико-лабораторным критериям, УЗИ мониторинг органов брюшной полости, КТ брюшной полости, разработанное и внедрённое в практику 3-D моделирование воспалительного процесса в самой поджелудочной железе и её окружающих тканях. Кроме этого, все больные получали стандартную общепринятую инфузионно-дезинтоксикационую, антибактериальную, антисекреторную, противоязвенную, иммуномодулирующую терапию согласно российским протоколам ведения пациентов с острым панкреатитом.
Больные с осложненными формами острого панкреатита были разделены следующим образом: жидкостное образование сальниковой сумки – 14 больных, инфицированный панкреонекроз в виде фиксированных или секвестрируемых участков железы и парапанкреатической клетчатки – 24, инфицированный панкреонекроз с явлениями абсцедирования забрюшинной клетчатки – 27, распространенная забрюшинная флегмона – 9, гнойный перитонит – 3.
Применяемые методики оперативного вмешательства в основной группе были следующими: длительный закрытый лаваж, программированные релапаротомии, открытое ведение управляемой лапаростомой.
Контрольную группу составили 34 больных с аналогичными осложнениями острого панкреатита, у которых применялись методики пассивного дренирования инфицированного очага некроза + программированные релапаротомии с использованием марлево-трубчатых дренажей.
Результаты исследования и их обсуждения
В зависимости от наших воззрений на процессы, происходящие при остром панкреатите, весь период практической работы был анализирован по периодам, которые характеризовались приоритетными изменениями наших и общепринятых взглядов.
На первом этапе применялась «активная» тактика ведения и применялись технологии оперативных вмешательств, которые не выдержали испытания временем (марлевая тампонада, пассивное дренирование сальниковой сумки, резекции поджелудочной железы). Анализ клинических данных этого периода у пациентов с осложнёнными формами острого панкреатита сопровождался прогрессированием гнойно-некротического процесса и высокой послеоперационной летальностью до 80 %.
Второй этап наших исследований характеризовался научно-обоснованным применением консервативной терапии. В этом период мы отказались от ранних резекций поджелудочной железы. Но применялись все же ранние некрэктомии с последующим пассивным дренированием зон некроза и использование марлевых тампонов, даже при асептических их вариантах. И всё равно мы имели высокие цифры послеоперационной летальности до 75 %.
Следующий этап характеризовался более значимыми возможностями диагностических методик (УЗИ, КТ, 3-D моделирование воспалительного процесса) – оперативные вмешательства выполнялись по строгим показаниям и некрсеквестрэктомии выполнялись в более поздние сроки (> 14 дней с момента заболевания).
Оперативные вмешательства, предпринятые при инфицированном панкреонекрозе должны преследовать следующие цели: 1) прерывание цепи воспалительного процесса; 2) предупреждение прогрессирования гнойно-некротического процесса как в сальниковой сумке, так и клетчаточных пространствах; 3) профилактика формирования поздних гнойно-некротических осложнений.
В своей работе в последние 5 лет мы категорически отказались от применения методик пассивного дренирования и использования марлевых тампонов при гнойно-некротических осложнениях по следующим причинам: при пассивном дренировании используя трубчатые дренажи из полихлорвинила, последние перестают функционировать уже через 12–24 часа так, как забиваются фибринозными наложениями и секвестрируемыми некротическими тканями поджелудочной железы и забрюшинной клетчатки [5]. Использование марлевых тампонов также неэффективно при дренированиях гнойно-некротических очагов так, как уже через 4–6 часов тампон превращается в пропитанную гноем «пробку», препятствующую оттоку гнойного экссудата из гнойно-некротического очага [1], что обусловливает необходимость смены тампонов, чтобы поддержать их дренажную функцию каждые 6 часов, а это дополнительная травма [6].
Отрицательное отношение к применению марлевых тампонов и дренажей было высказано на ХVI съезде российских хирургов. В решении съезда было отмечено, что тампонирование гнойных полостей в современной хирургии должно быть крайне ограничено и во многих случаях совершенно оставлено, поскольку марля не дренирует очаги некроза и оказывает отрицательное влияние на процесс тканевой регенерации.
Последние 5 лет при дренировании инфицированных очагов некроза в сальниковой сумке и забрюшинных клетчаточных пространствах мы применяем собственную дренажно-раздвижную конструкции, позволяющую максимально необходимое время поддерживать функционирующую гнойно-некротическую полость до момента полного ее очищения с переходом в последующем на традиционно трубчато-перчаточное дренирование. Конструкция представляет собой трубчато-дренажную систему, которая устанавливается в гнойно-некротическую полость в сложенном состоянии и при переводе её в рабочее положение – раздвижение конструкции, которая приобретает форму гнойно-некротической полости, препятствующей её спадению и слипанию стенок гнойной полости, что является основным моментом, обеспечивающим своевременную, адекватную санацию и проведение программированных некрсеквестрэктомий до полного очищения полости от гнойно-некротических тканей.
Проведенный анализ дренирования в контрольной группе больных, где использовались марлево-трубчатое дренирование и пассивное трубчатое дренирование гнойно-некротических зон, показал, что у 34 пациентов в 30 (88,2 %) случаях возникла необходимость в переустановке и ревизии зон гнойно-некротических полостей. При активном дренировании с использованием методик «очищения» просвета трубчатых дренажей из 77 больных в 19 (24,7 %) была необходима замена дренирования в силу распространенности гнойно-некротического процесса по забрюшинным клетчаточным пространствам и на момент освоения собственной методики.
Клинический опыт показал, что методика длительного закрытого лаважа более эффективна при лечении локализованных форм инфицированного некроза; осложненные формы заболевания особенно в виде распространённых забрюшинных флегмон с гнойными затеками по параколическим пространствам «остаются» вне влияния активного дренирования и могут приводить к формированию новых гнойно-некротических полостей и прогрессированию процесса и развитию абдоминального сепсиса. Косвенным подтверждением этому могут служить цифры вынужденных («по необходимости») релапаротомий на фоне закрытого лаважа: при локализованных формах процесса они выполнены у 12 % больных, при распространенных формах в 40 % случаев.
Методика «открытого» лечения инфицированного панкреонекроза через оментобурсостому показана при локализованных формах и при флегмоне забрюшинной клетчатки с гнойными затеками в параколон с дополнительными разрезами по средней подмышечной линии со входом в забрюшинное пространство.
Методика программированных релапаротомий показана при гнойном панкреатите и его ранних интраабдоминальных абсцессах, не имеющих «плотной» отграниченной капсулы.
При анализе клинических наблюдений установлено, что метод пассивного дренирования одинаково неэффективен вне зависимости от степени распространенности гнойно-некротического процесса: при локализованных формах заболевания послеоперационная летальность оказалась даже несколько выше, чем при распространенных формах гнойного панкреатита (43,5 % – 36,1 % соответственно).
Главным недостатком метода пассивного дренирования сальниковой сумки является замедленная эвакуация гнойно-некротического содержимого, что обусловливало сохранение тяжелого эндотоксикоза, а в ряде случаев полное прекращение оттока из-за закупорки дренажей и развитие абдоминального сепсиса.
Кроме того, метод пассивного дренирования не обеспечивал возможности отхождения по дренажам крупных секвестров, что определяло необходимость выполнения этапных некрсеквестрэктомий.
В контрольной группе больных послеоперационная летальность составила 14 пациентов (41,1 %), а в основной группе, где применялось активное дренирование с использованием собственной конструкции, у 12 больных (15,6 %).
Выводы