гигрома запястья код по мкб 10
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Коды по МКБ-10:
Д 16.0 Доброкачественные новообразования лопатки и длинных костей верхней конечности
Д 16.1 Доброкачественные новообразования коротких костей верхней конечности
Д 16.2 Доброкачественные новообразования длинных костей нижней конечности
Д 16.3 Доброкачественные новообразования коротких костей нижней конечности
Д 16.7 Доброкачественные новообразования ребер, грудины и ключицы
Д 16.8 Доброкачественные новообразования костей таза, крестца и копчика
Д 16.9 Доброкачественные новообразования костей и суставных хрящей неуточненное
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
3. Костно-хрящевой экзостоз.
Диагностика
Диагностические критерии
Жалобы и анамнез: выявленные во время рентгенологического обследования внутрикостные и исходящие из кости образования.
Физикальное обследование: утолщения кости, пальпируемые костные новообразования, ограничение функции суставов.
Лабораторные исследования: изменений в клинических, биохимических анализах при отсутствии сопутствующей патологии не наблюдается.
Инструментальные исследования: на рентгенограммах кости выявляются внутрикостные или растущие из кости новообразования, вздутие кости.
Минимум обследования при направлении в стационар:
3. Анализ на ВИЧ, гепатиты в случае перенесенных ранее оперативных вмешательств.
Основные диагностические мероприятия:
1. Общий анализ крови (6 параметров), гематокрит, тромбоциты, свертываемость.
2. Определение остаточного азота, мочевины, общего белка, билирубина, кальция, калия, натрия, глюкозы, АЛТ, АСТ.
3. Определение группы крови и резус-фактора.
4. Общий анализ мочи.
5. Рентгенография пораженных костей в двух проекциях.
6. УЗИ органов брюшной полости по показаниям.
9. ИФА на маркеры гепатитов В, С, Д, ВИЧ по показаниям.
Дополнительные диагностические мероприятия:
1. Анализ мочи по Аддису-Каковскому, по показаниям.
2. Анализ мочи по Зимницкому, по показаниям.
3. Посев мочи с отбором колоний, по показаниям.
4. Рентгенография грудной клетки, по показаниям.
5. ЭхоКГ, по показаниям.
Дифференциальный диагноз
Признак
Доброкачественное новообразование кости
Остеосаркома
Хондросаркома
Отсутствует или в ночное время
Постоянная локальная выраженная боль
Непостоянная тупая боль
Метастазы во все органы
Метастазы в легкое
Вздутие кости, четкие контуры, истончение кортикального слоя, отсутствие периостальной реакции
Слоистые периостозы, нечеткие контуры, реакция надкостницы, лизис кортикального слоя
Узурация кортикального слоя, пятнистость тени, кальцификаты
Лечение
Тактика лечения
Цели лечения: резекция костного новообразования.
Медикаментозное лечение:
3. Обезболивающая терапия в послеоперационном периоде с первых суток (трамадол, кетонал, триган, промедол) по показаниям в возрастной дозировке в течение 1-5 суток.
5. С целью профилактики гипокальциемии препараты кальция (глюконат кальция, кальций-Дз Никомед, кальцид, остеогенон) перорально с 3-5 суток, после операции, в возрастной дозировке по показаниям.
6. Переливание компонентов крови (СЗП, эрмасса одногруппная) интраоперационно и в послеоперационном периоде по показаниям.
Профилактические мероприятия:
— профилактика бактериальной и вирусной инфекции;
— профилактика контрактур и тугоподвижности суставов;
Основные медикаменты:
5. Препараты кальция в таблетках
Дополнительные медикаменты:
1. Препараты железа перорально
2. Растворы глюкозы в\в
3. Раствор NaCl 0,9% в\в
Индикаторы эффективности лечения:
1. Восстановление функционального объема движений в суставах.
Госпитализация
Показания к госпитализации: плановое, наличие утолщения кости, костных наростов, ограничение движений в суставах, болевой синдром.
Гигрома – это осумкованное опухолевидное образование, наполненное серозно-фибринозной или серозно-слизистой жидкостью. Располагается рядом с суставами или сухожильными влагалищами. Небольшие гигромы обычно не причиняют никаких неудобств, кроме эстетических. При их увеличении или расположении рядом с нервами появляются боли; в некоторых случаях возможно нарушение чувствительности. Патология диагностируется с учетом данных анамнеза и физикального осмотра. Консервативная терапия малоэффективна, рекомендуется хирургическое лечение – удаление гигромы.
МКБ-10
Общие сведения
Гигрома (от греч. hygros – жидкий, oma – опухоль ) – доброкачественная кистозная опухоль, состоящая из плотной стенки, образованной соединительной тканью, и вязкого содержимого. Содержимое по виду напоминает прозрачное или желтоватое желе, а по характеру представляет собой серозную жидкость с примесью слизи или фибрина. Гигромы связаны с суставами или сухожильными влагалищами и располагаются поблизости от них. В зависимости от локализации могут быть либо мягкими, эластичными, либо твердыми, по плотности напоминающими кость или хрящ.
Гигромы составляют примерно 50% от всех доброкачественных опухолей лучезапястного сустава. Прогноз при гигромах благоприятный, однако, риск развития рецидивов достаточно высок по сравнению с другими видами доброкачественных опухолей. У женщин гигромы наблюдаются почти в три раза чаще, чем у мужчин. При этом подавляющая часть случаев их возникновения приходится на молодой возраст – от 20 до 30 лет. У детей и пожилых людей гигромы развиваются достаточно редко.
Причины гигромы
Причины развития патологии до конца не выяснены. В травматологии и ортопедии предполагается, что гигрома возникает под действием нескольких факторов. Установлено, что такие образования чаще появляются у кровных родственников, то есть, имеет место наследственная предрасположенность. Чуть более, чем в 30% случаев, возникновению гигромы предшествует однократная травма. Многие исследователи считают, что существует связь между развитием гигромы и повторной травматизацией или постоянной высокой нагрузкой на сустав или сухожилие.
Теоретически гигрома может появиться в любом месте, где есть соединительная ткань. Однако на практике гигромы обычно возникают в области дистальных отделов конечностей. Первое место по распространенности занимают гигромы на тыльной поверхности лучезапястного сустава. Реже встречаются гигромы на ладонной поверхности лучезапястного сустава, на кисти и пальцах, а также на стопе и голеностопном суставе.
Патанатомия
Широко распространена точка зрения, что гигрома представляет собой обычное выпячивание неизмененной суставной капсулы или сухожильного влагалища с последующим ущемлением перешейка и образованием отдельно расположенного опухолевидного образования. Это не совсем верно.
Гигромы действительно связаны с суставами и сухожильными влагалищами, а их капсула состоит из соединительной ткани. Но есть и различия: клетки капсулы гигромы дегенеративно изменены. Предполагается, что первопричиной развития такой кисты является метаплазия (перерождение) клеток соединительной ткани. При этом возникает два вида клеток: одни (веретенообразные) образуют капсулу, другие (сферические) наполняются жидкостью, которая затем опорожняется в межклеточное пространство.
Именно поэтому консервативное лечение гигромы не обеспечивает желаемого результата, а после операций наблюдается достаточно высокий процент рецидивов. Если в области поражения остается хотя бы небольшой участок дегенеративно измененной ткани, ее клетки начинают размножаться, и болезнь рецидивирует.
Симптомы гигромы
Вначале в области сустава или сухожильного влагалища возникает небольшая локализованная опухоль, как правило, четко заметная под кожей. Обычно гигромы бывают одиночными, но в отдельных случаях наблюдается одновременное или почти одновременное возникновение нескольких гигром. Встречаются как совсем мягкие, эластичные, так и твердые опухолевидные образования. Во всех случаях гигрома четко отграничена. Ее основание плотно связано с подлежащими тканями, а остальные поверхности подвижны и не спаяны с кожей и подкожной клетчаткой. Кожа над гигромой свободно смещается.
При давлении на область гигромы возникает острая боль. В отсутствие давления симптомы могут различаться и зависят от размера опухоли и ее расположения (например, соседства с нервами). Возможны постоянные тупые боли, иррадиирующие боли или боли, появляющиеся только после интенсивной нагрузки. Примерно в 35% случаев гигрома протекает бессимптомно. Достаточно редко, когда гигрома расположена под связкой, она может долгое время оставаться незамеченной. В таких случаях пациенты обращаются к врачу из-за болей и неприятных ощущений при сгибании кисти или попытке обхватить рукой какой-то предмет.
Кожа над гигромой может как оставаться неизмененной, так и грубеть, приобретать красноватый оттенок и шелушиться. После активных движений гигрома может немного увеличиваться, а затем в покое снова уменьшаться. Возможен как медленный, почти незаметный рост, так и быстрое увеличение. Обычно размер опухоли не превышает 3 см, однако в отдельных случаях гигромы достигают 6 см в диаметре. Самостоятельное рассасывание или самопроизвольное вскрытие невозможно. При этом гигромы никогда не перерождаются в рак, прогноз при них благоприятный.
Отдельные виды гигром
Гигромы в области лучезапястного сустава обычно возникают на тыльной стороне, по боковой или передней поверхности, в области тыльной поперечной связки. Как правило, они хорошо заметны под кожей. При расположении под связкой опухолевидное образование иногда становится видимым только при сильном сгибании кисти. Большинство таких гигром протекает бессимптомно и лишь у некоторых пациентов возникает незначительная боль или неприятные ощущения при движениях. Реже гигромы появляются на ладонной поверхности лучезапястного сустава, почти в центре, чуть ближе к лучевой стороне (стороне большого пальца). По консистенции могут быть мягкими или плотноэластичными.
На тыльной стороне пальцев гигромы обычно возникают в основании дистальной фаланги или межфалангового сустава. Кожа над ними натягивается и истончается. Под кожей определяется небольшое плотное, округлое, безболезненное образование. Боли появляются только в отдельных случаях (например, при ушибе).
На ладонной стороне пальцев гигромы образуются из сухожильных влагалищ сгибателей. Они крупнее гигром, расположенных на тыльной стороне, и нередко занимают одну или две фаланги. По мере роста гигрома начинает давить на многочисленные нервные волокна в тканях ладонной поверхности пальца и нервы, расположенные по его боковым поверхностям, поэтому при такой локализации часто наблюдаются сильные боли, по своему характеру напоминающие невралгию. Иногда при пальпации гигромы выявляется флюктуация. Реже гигромы возникают у основания пальцев. В этом отделе они мелкие, величиной с булавочную головку, болезненные при надавливании.
В дистальной (удаленной от центра) части ладони гигромы также возникают из сухожильных влагалищ сгибателей. Они отличаются небольшим размером и высокой плотностью, поэтому при осмотре их иногда путают с хрящевыми или костными образованиями. В покое обычно безболезненны. Боль появляется при попытке крепко обхватить твердый предмет, что может мешать профессиональной деятельности и доставлять неудобства в быту.
На нижней конечности гигромы обычно появляются в области стопы (на тыльной поверхности плюсны или пальцев) или на передне-наружной поверхности голеностопного сустава. Как правило, они безболезненны. Боли и воспаление могут возникать при натирании гигромы обувью. В отдельных случаях болевой синдром появляется из-за давления гигромы на расположенный поблизости нерв.
Диагностика
Обычно диагноз гигрома выставляется на основании анамнеза и характерных клинических проявлений. Для исключения костно-суставной патологии может быть назначена рентгенография. В сомнительных случаях выполняют УЗИ, магнитно-резонансную томографию или пункцию гигромы. Ультразвуковое исследование дает возможность не только увидеть кисту, но и оценить ее структуру (однородная или наполненная жидкостью), определить, есть ли в стенке гигромы кровеносные сосуды и т. д. При подозрении на узловые образования пациента могут направить на магнитно-резонансную томографию. Данное исследование позволяет точно определить структуру стенки опухоли и ее содержимого.
Дифференциальная диагностика гигромы проводится с другими доброкачественными опухолями и опухолевидными образованиями мягких тканей (липомами, атеромами, эпителиальными травматическими кистами и т. д.) с учетом характерного места расположения, консистенции опухоли и жалоб больного. Гигромы в области ладони иногда приходится дифференцировать с костными и хрящевыми опухолями.
Лечение гигромы
Консервативное лечение
Лечением патологии занимаются хирурги и травматологи-ортопеды. В прошлом гигрому пытались лечить раздавливанием или разминанием. Ряд врачей практиковали пункции, иногда – с одновременным введением энзимов или склерозирующих препаратов в полость гигромы. Применялось также физиолечение, лечебные грязи, повязки с различными мазями и пр. Некоторые клиники используют перечисленные методики до сих пор, однако эффективность такой терапии нельзя назвать удовлетворительной.
Хирургическое лечение
Процент рецидивов после консервативного лечения достигает 80-90%, в то время как после оперативного удаления гигромы рецидивируют всего в 8-20% случаев. Исходя из представленной статистики, единственным эффективным методом лечения на сегодняшний день является хирургическая операция. Показания для хирургического лечения:
Особенно рекомендовано хирургическое вмешательство при быстром росте гигромы, поскольку иссечение крупного образования сопряжено с рядом трудностей. Гигромы нередко располагаются рядом с нервами, сосудами и связками. Из-за роста опухоли эти образования начинают смещаться, и ее выделение становится более трудоемким. Иногда хирургическое вмешательство выполняют в амбулаторных условиях. Однако во время операции возможно вскрытие сухожильного влагалища или сустава, поэтому пациентов лучше госпитализировать.
Операция обычно проводится под местным обезболиванием. Конечность обескровливают, накладывая резиновый жгут выше разреза. Обескровливание и введение анестетика в мягкие ткани вокруг гигромы позволяет четче обозначить границу между опухолевидным образованием и здоровыми тканями. При сложной локализации гигромы и образованиях большого размера возможно использование наркоза или проводниковой анестезии. В процессе операции очень важно выделить и иссечь гигрому так, чтобы в области разреза не осталось даже небольших участков измененной ткани. В противном случае гигрома может рецидивировать.
Опухолевидное образование иссекают, уделяя особое внимание его основанию. Внимательно осматривают окружающие ткани, при обнаружении выделяют и удаляют маленькие кисты. Полость промывают, ушивают и дренируют рану резиновым выпускником. На область раны накладывают давящую повязку. Конечность обычно фиксируют гипсовой лонгетой. Иммобилизация особенно показана при больших гигромах в области суставов, а также при гигромах в области пальцев и кисти. Выпускник удаляют через 1-2 суток с момента операции. Швы снимают на 7-10 сутки.
В последние годы наряду с классической хирургической методикой иссечения гигромы многие клиники практикуют ее эндоскопическое удаление. Преимуществами данного способа лечения являются небольшой разрез, меньшая травматизация тканей и более быстрое восстановление после операции.
Доброкачественные новообразования (D10-D36)
Включены: морфологические коды с кодом характера новообразования /0
Исключено: мезотелиальной ткани (D19.-)
Включены: морфологические коды M885-M888 с кодом характера новообразования /0
Включены: морфологические коды M912-M917 с кодом характера новообразования /0
Исключен: голубой или пигментированный невус (D22.-)
Включен: морфологический код M905 с кодом характера новообразования /0
Включено: кожи мужских половых органов
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
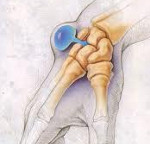
Гигрома лучезапястного сустава
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одним из наиболее часто встречающихся новообразований, которое локализуется в области кисти человека, является гигрома лучезапястного сустава (или второе его название ганглий).
Гигрома представляет собой тканевое образование округлой формы, которое сформировалось в области кистевого лучезапястного сустава. Капсула гигромы заполнена такими высокомолекулярными белками как фибрин и муцин. По своей сути гигрома лучезапястного сустава – это киста, а не опухолевое новообразование.

Код по МКБ-10
Причины гигромы лучезапястного сустава
Четко конкретизировать этиологию данного заболевания не сможет на сегодняшний день ни один медик. Тем не менее, к группе риска можно отнести людей, которые занимаются тяжелым физическим трудом или работа которых связана с повышенной двигательной активностью кисти (музыканты, пользователи компьютера, швеи и другие профессии).
Основные Причины гигромы лучезапястного сустава:
Рассматриваемая патология образуется, когда по какой-то причине истончается, а затем и повреждается капсула сустава, что и дает возможность внутренней ткани как бы выдавливаться в образовавшуюся брешь, формируя грыжу. Если нагрузка остается значительной, гигрома продолжает расти. Ее размеры варьируются от нескольких миллиметров до четырех сантиметров. При снижении прилагаемой нагрузки, количество вырабатываемой внутрисуставной жидкости снижается, и новообразование перестает расти. Наблюдались случаи, когда при уменьшении нагрузки на сустав гигрома лучезапястного сустава самопроизвольно «рассасывалась».

Симптомы гигромы лучезапястного сустава
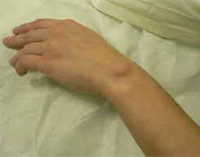
Симптомы гигромы лучезапястного сустава достаточно просты. Изначально патология обнаруживается появлением небольшой выпуклости в районе запястья, которое хорошо прощупывается. Содержание их пальпируется как упруго мягкое. При этом человек не испытывает никаких неприятных ощущений. На такой стадии гигрома может находиться до нескольких лет.
Появляется она внезапно и буквально за пару дней может набрать в размере два сантиметра, а способно незаметно расти на протяжении многих лет. По мере увеличения размера возникают болевые ощущения, которые усиливаются при движении кистью руки.
Но необходимо знать, что данное новообразование безопасно, и не при каких условиях не перерождается в раковую опухоль.
Что нужно обследовать?
Как обследовать?
К кому обратиться?
Лечение гигромы лучезапястного сустава
Зачастую бывает достаточно простого осмотра врача, чтобы диагностировать патологию. Для перестраховки хирург-ортопед может назначить пациенту различную диагностику (ультразвуковое исследование или магнитно-резонансную томографию).
Лечение гигромы лучезапястного сустава может быть консервативным, а может обуславливаться хирургическим вмешательством.
Консервативное лечение гигромы лучезапястного сустава
Еще в недавнем прошлом это был практически единственный способ избавиться от гигромы лучезапястного сустава. К новообразованию прикладывали определенное усилие и просто раздавливали его. При этом «капсула разрывалась», выпуская содержимое в соседствующие тканевые прослойки. Внутренняя суставная жидкость отличается стерильностью, поэтому, попадая в тканевое пространство, не становится причиной развития воспалительных процессов.
Но, как показывает мониторинг и клинические исследования данной проблемы, практически в 90% случаях консервативного лечения гигромы лучезапястного сустава наблюдаются рецидивы. Это обуславливается тем, что лопнувшая капсула достаточно быстро восстанавливает свою целостность и внутрисуставная жидкость начинает снова накапливаться.
При уменьшении напряжения и нагрузки на кисть руки, 50% гигром лучезапястного сустава незаметно рассасываются самостоятельно.
Существует еще один метод консервативного лечения – это глюкокортикоидная блокада. Эта процедура достаточно эффективна в борьбе с рассматриваемой патологией, но только на ранних сроках появления, когда ее параметры не превышают одного сантиметра.
Суть методики состоит в том, что место локализации новообразования обезболивают анестезией. С помощью хирургического инструмента гигрому прокалывают и содержимое капсулы при помощи шприца удаляют. Затем, не трогая иглу, делают замену шприцов. В опустевший мешочек гигромы лучезапястного сустава вводят глюкокортикоидный препарат (например, такие как метилпреднизолон, бетаметазон, дексаметазон и другие).
После этого на место оперативного вмешательства накладывают тугую повязку, которая носится на протяжении приблизительно пяти дней. Этого времени достаточно, чтобы капсула «слиплась» и ее края срослись.
Если пациент проигнорирует давящую повязку, то подвижность сустава снова спровоцирует увеличение количества выделяемой жидкости, что неизменно приведет к рецидиву гигромы лучезапястного сустава.
Метилпреднизолон. Необходимая для процедуры дозировка препарата составляет от 0,25 до 0,5 мг в зависимости от размера новообразования.
Противопоказан данный препарат людям, которые чувствительны к его составляющим компонентам, а так же метилпреднизолон не приписывают детям в возрасте до 12 лет. При разовом местном приеме препарата побочные действия практически не наблюдаются.
Бетаметазон. Это препарат относят к сильной группе воздействия. Бетаметазон вводя в количестве от 0,25 до 0,5 мг. После чего и накладывают стягивающую повязку.
Этот препарат имеет более широкий спектр противопоказаний при этом, в связи с локальностью применения, побочных эффектов не наблюдается.
Дексаметазон. Режим дозирования индивидуален для каждого больного. Количество вводимой жидкости варьируется от 1 до 1,5 мг.
Так же к консервативной терапии относят следующие мероприятия:
Если гигрома лучезапястного сустава диагностируется более одного сантиметра и ее структура пальпируется как группа из нескольких капсул, то, в большинстве случаев, это показание к хирургическому вмешательству (особенно если она беспокоит пациента).
Существуют и народные методы лечения, но они практикуются только при небольших размерах образования. Лечебный курс, в данном случае, составляет не менее десяти дней.
Нет никакого сомнения, что народная медицина в случае лечения гигромы лучезапястного сустава безвредна и достаточно положительна, но в зависимости от размера и вида патологии ее эффективность во многом уступает терапевтическим методам, а тем более хирургическому вмешательству. Поэтому прежде чем принять решение использовать народные средства, стоит все же проконсультироваться со специалистом.

Удаление гигромы лучезапястного сустава
Операция – это всегда операция. И если есть возможность ее избежать, этим необходимо обязательно воспользоваться. Удаление гигромы лучезапястного сустава назначается только в том случае, когда патология мешает нормальному функционированию кисти человека, если при пальпировании прощупывается не одна, а группа капсул под одной оболочкой, или если пациент настаивает на эстетическом дискомфорте.
Хирургическое вмешательство выполняется амбулаторно под местным или проводниковым наркозом. После удаления капсулы, на запястье больного накладуется тугая повязка, которую необходимо носить на протяжении пяти дней в обязательном порядке. Если это условие пациентом не выполняется, то риск повторного развития гигромы лучезапястного сустава возрастает на несколько порядков.
Современная медицина готова предложить и более щадящий метод избавления от проблемы – удаление с помощью лазера. Эта процедура не сильно отличается от классической операции. Многие пациенты заблуждаются, считая, что данная методика позволяет избавиться от гигромы без разреза кожного покрова и последующего шрама.
С помощью лазера так же рассекается эпидермис и подкожный слой, обнажая новообразование. Ее аккуратно отделяют от соседних тканей и иссекают. Разрез при этом получается небольшой, рубец маленький и слегка заметный. После операции на лучезапястный сустав накладывают фиксирующую повязку, Ортезом закрепляют и сам сустав. Перевязку делают ежедневно, обрабатывая послеоперационную рану. Наложенные швы снимают через 12-14 дней.
Результат любой операции во многом зависит от хирурга, который ее проводит: его опыта и знаний. Нельзя однозначно сказать какой из методов дает больше рецидивов. Повторное возникновение гигромы лучезапястного сустава, в большинстве своем связано с компетенцией доктора, четкостью выполнения его рекомендаций и индивидуальными особенностями организма пациента.