казеозная пневмония код мкб 10
Казеозная пневмония
Казеозная пневмония – это тяжело протекающая самостоятельная клиническая форма туберкулеза легких, для которой характерно быстрое прогрессирование специфического воспаления, сопровождающееся разрушением лёгочной паренхимы и образованием каверн. Ведущими клиническими признаками болезни являются выраженная интоксикация, кашель с мокротой, дыхательная недостаточность. В диагностических целях используются лучевые методы исследования органов грудной клетки, выполняются лабораторные анализы. Назначается этиотропная химиотерапия, применяются дезинтоксикационные средства, иммуностимуляторы. По показаниям осуществляется хирургическое лечение.
МКБ-10
Общие сведения
Казеозная пневмония развивается как самостоятельное заболевание либо является осложнением прогрессирующего туберкулёзного процесса. Распространена в странах с высоким уровнем заболеваемости туберкулёзом. Возникает на фоне иммунодефицитного состояния. Удельный вес казеозного воспаления у пациентов с впервые диагностированным лёгочным туберкулёзом составляет 3-15%. Бактериовыделение наблюдается в 90-95% случаев. Приблизительно у 60% пациентов обнаруживается первичная или вторичная множественная лекарственная устойчивость к противотуберкулёзным препаратам. 30-50% случаев заканчиваются летальным исходом в течение первых 2-6 недель болезни.
Причины
Возбудителем инфекционного заболевания является микобактерия туберкулёза (бацилла Коха). Казеозная пневмония формируется при массивном инфицировании человека высоковирулентным, нередко резистентным к туберкулостатикам агентом либо при активации персистирующей в организме туберкулёзной инфекции. Чаще всего казеозный некроз лёгочной ткани осложняет течение диссеминированного или фиброзно-кавернозного туберкулёзного процесса. Обязательным условием возникновения болезни является выраженная иммуносупрессия. В группу риска по развитию тяжёлых форм туберкулёзной инфекции относятся:
Патогенез
Болезнь формируется на фоне дефицита активных в отношении инфекции клеток иммунитета. Микобактерии беспрепятственно размножаются, выделяя ряд токсичных веществ. Продукты жизнедеятельности микроорганизмов повреждают мембрану иммунокомпетентных клеток. Образуется замкнутый круг – иммунные расстройства усугубляются, туберкулёз прогрессирует, ещё больше угнетая иммунитет.
Первоначально патологический процесс локализуется в пределах одного сегмента. В зоне поражения нарушается микроциркуляция. В питающих лёгочную ткань сосудах формируются тромбы. Отсутствие должного кровоснабжения вызывает массовую гибель клеток – казеозный некроз. Бронхогенным и лимфогематогенным путём микобактерии попадают в соседние сегменты, противоположное лёгкое, могут заноситься в другие органы и ткани. В течение 2-3 недель развивается распространённая туберкулёзная пневмония. При патоморфологическом исследовании обнаруживается обширное, чаще двустороннее поражение лёгких с характерными полостями распада неправильной формы, частично заполненными казеозными массами. В процесс вовлекается париетальная и висцеральная плевра. Образуются казеозные плевральные наложения.
Классификация
Классификация тяжёлого казеозного поражения лёгочной паренхимы построена на основании патоморфологических изменений в повреждённой ткани. Некоторые авторы научных статей из области фтизиатрии считают, что она также отражает стадийность патологического процесса. В зависимости от повреждения тех или иных анатомических структур различают следующие формы пневмонии с казеозным расплавлением лёгкого:
Симптомы казеозной пневмонии
Заболевание начинается остро, реже подостро. Определяется повышение температуры до высоких фебрильных и гипертермических значений. Лихорадка гектического или неправильного типа со значительными колебаниями суточной температуры сопровождается ознобом, головной болью. Ярко выражены симптомы интоксикации. Резко снижается аппетит вплоть до полной анорексии. Пациенты ощущают значительную общую слабость, утомляемость. Нарушается сон. Беспокоят проливные ночные поты. Иногда клиническая картина в дебюте болезни напоминает начало острой респираторной инфекции. Больные жалуются на насморк, боли и першение в горле, ломоту в суставах, умеренную лихорадку.
Важными признаками казеозного поражения лёгких являются кашель и одышка. В начале болезни кашель сухой, небольшое количество слизистой мокроты отделяется с трудом. Нередко бронхиальный секрет приобретает ржавую окраску. Через 1-2 недели кашель становится продуктивным. К казеозному воспалению присоединяется неспецифическая микрофлора, что обуславливает выделение жёлто-зелёной гнойной мокроты. Изменяются проявления лихорадочного синдрома, отмечаются эпизоды ремиссии с нормальной или субфебрильной температурой тела. При этом общее состояние больного ухудшается. Нередко в этот период времени обнаруживается примесь крови в мокроте.
Выраженная одышка беспокоит пациента уже в первые дни заболевания. Она появляется при незначительной физической нагрузке и ещё больше усиливается по мере прогрессирования патологии. Затруднения дыхания сопровождаются болевым синдромом. Незначительные боли в грудной клетке становятся интенсивными при вовлечении плевры в процесс воспаления. Больной заметно худеет. Постепенно нарастает лёгочно-сердечная недостаточность.
Осложнения
Казеозная пневмония в остром периоде часто осложняется кровохарканьем или лёгочным кровотечением. Массивное инфицирование на фоне иммунодефицита нередко приводит к инфекционно-токсическому шоку на первом этапе заболевания. Иногда возникает спонтанный пневмоторакс. В период регрессии на фоне консервативной терапии казеозная лобарная пневмония трансформируется в фиброзно-кавернозный туберкулёз лёгких. Из разнокалиберных полостей деструкции формируются каверны. Летальный исход наступает при несвоевременном обращении пациента за медицинской помощью, отсутствии лечения, тяжёлой иммуносупрессии. Основными причинами смерти являются острая недостаточность дыхания и кровообращения, массивное лёгочное кровотечение, инфекционно-токсический шок.
Диагностика
Диагностировать казеозное поражение лёгкого в течение первой недели сложно, поскольку заболевание протекает под маской крупозной пневмонии, гриппа или септического состояния. Наличие туберкулёза любой локализации или контакта с бациллярным больным в анамнезе позволяют заподозрить специфический процесс. При осмотре пациента обращает на себя внимание бледность кожных покровов с лихорадочным румянцем на щеках, цианоз губ. Окончательный диагноз выставляется на основании:
Кожные иммунодиагностические тесты (Проба Манту, Диаскинтест) малоинформативны для диагностики казеозного процесса из-за нарушения иммунного ответа. Результат исследования обычно является отрицательным или слабоположительным. При наличии тяжёлого имуннодепресивного состояния квантифероновый и тубинфероновый тесты могут не реагировать на туберкулёзную инфекцию.
Лечение казеозной пневмонии
После установления диагноза лечение болезни осуществляет врач-фтизиатр. Этиотропная терапия туберкулостатическими препаратами назначается с учётом резистентности микобактерий к лекарственным средствам. Лечение двухэтапное. Интенсивная фаза химиотерапии проводится в условиях специализированного стационара. Используются дезинтоксикационные средства, антигипоксанты, иммуностимуляторы, кортикостероидные гормоны. Питание больного должно быть сбалансированным, высококалорийным. При наличии множественных или гигантских одиночных полостей деструкции рассматривается вопрос о хирургическом вмешательстве. При отсутствии противопоказаний выполняется резекция лёгкого. Лечение противотуберкулёзными препаратами в фазе продолжения производится длительно (до 24 месяцев) амбулаторно под контролем медицинских работников.
Прогноз и профилактика
Прогноз при пневмонии специфического характера всегда серьёзный. Заболевание регрессирует с образованием плотных очагов приблизительно в 25% случаев. Такой процесс заживления является исходом ацинозного или лобулярного воспаления. Казеозные лобиты трансформируются в хронический фиброзно-кавернозный или цирротический туберкулёз лёгких. Длительное течение туберкулёзной инфекции постепенно приводит к формированию лёгочного сердца, возникновению амилоидоза и инвалидизации больного. Специфическая профилактика тяжёлых форм туберкулёза осуществляется путем вакцинации детей вакциной БЦЖ в декретивные сроки. К неспецифическим мероприятиям относятся соблюдение здорового образа жизни, полноценное питание, своевременные профилактические рентгено-флюорографические обследования. ВИЧ-инфицированным пациентам назначается превентивное лечение туберкулостатиками.
Пневмония у взрослых (внебольничная пневмония)
Общая информация
Краткое описание
Определение:
Внебольничная пневмония – острое инфекционное заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боли в груди, одышка) и рентгенологическими свидетельствами «свежих» очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы. 1.
Название протокола: Пневмония у взрослых
Код протокола:
Сокращения, используемые в протоколе:
ЧСС – частота сердечных сокращений
АД – артериальное давление
ХОБЛ – хроническая обструктивная болезнь лёгких
ОРИТ – отделение реанимации и интенсивной терапии
ЦМВ – цитомегаловирус
ВП – внебольниная пневмония
ГКС – глюкокортикостероиды
Дата разработки протокола: апрель 2013 года.
Категория пациентов: стационарные и амбулаторные взрослые пациенты с диагнозом пневмонии.
Пользователи протокола: пульмонологи, терапевты, врачи общей практики.
Указание на отсутствие конфликта интересов: отсутствует.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
В основу классификации положены условия развития заболевания и иммунологический статус больного.
Различают:
1. Внебольничная пневмония (приобретенная вне лечебного учреждения, синонимы: домашняя. Амбулаторная)
2. Нозокомиальная пневмония
3. (приобретенная в лечебном учреждении, синонимы: госпитальная, внутрибольничная)
4. Аспирационная пневмония
5. Пневмония у лиц с тяжелыми дефицитами иммунитета
6. (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия) и уточнение локализации и наличия осложнений
Критерии тяжести течения пневмонии:
1. Лёгкое течение – невыраженные симптомы интоксикации, температура тела субфебрильная, отсутствуют дыхательная недостаточность и нарушения гемодинамики, легочная инфильтрация в пределах 1 сегмента, лейкоциты 9,0-10,0 х 109/л, нет сопутствующих заболеваний.
2. Средняя степень тяжесть течения: умеренно выраженные симптомы интоксикации, повышение температуры тела до 38°С, легочный инфильтрат в пределах 1-2 сегментов, ЧДД до 22/мин, ЧСС до 100 уд/мин, осложнения отсутствуют.
3. Тяжелое течение пневмонии: тяжелое состояние больного, выраженные симптомы интоксикации, температура тела > 38,0°С, дыхательная недостаточность II- III ст, нарушения гемодинамики (АД 10,7ммоль/л, ДВС-синдром, сепсис, недостаточность других органов и систем, нарушения сознания, обострение сопутствующих заболеваний).
Диагностика
Показания для госпитализации:
Данные физического обследования:
1. Частота дыхания ≥ 30/мин.
2. Диастолическое АД ≤ 60мм рт. ст.
3. Систолическое АД 25,0 х 109/л.
2. SaO2 50 мм рт.ст. при дыхании комнатным воздухом.
4. Креатинин сыворотки крови > 176,7 мкмоль/л или азот мочевины > 7,0 ммоль/л.
5. Пневмоническая инфильтрация, локализующаяся более чем в одной доле наличие полости (полостей распада).
6. Плевральный выпот.
7. Быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации > 50% в течение ближайших 2-х суток).
8. Гематокрит 4 часов
7. Острая почечная недостаточность.
Перечень дополнительных диагностических мероприятий:
1. Коагулограмма
2. Газы артериальной крови
3. ПЦР крови на присутствие атипичной микрофлоры (хламидии, микоплазмы, легионеллы, аспергиллы, ЦМВ и др.)
4. исследование гемокультуры (оптимально проводить забор двух проб венозной крови из разных вен)
5. ПЦР мокроты на присутствие атипичной микрофлоры (хламидии, микоплазмы, легионеллы, аспергиллы, ЦМВ и др.)
6. Исследование ANA, ENA, ANCA для исключения ИБЛ.
7. Спирометрия.
8. Плевральная пункция с цитологическим, биохимическим, микробиологическим исследованием плеврального выпота
9. ФБС с биопсией слизистой при подозрении на новообразование
10. КТ грудного сегмента по показаниям для исключения туберкулеза,
1. новообразований, иммунопатологических и других состояний.
11. Биопсия легкого (трансторакальная, трансбронхиальная, открытая) по показаниям для исключения иммунопатологических состояний (ИБЛ).
Диагностические критерии:
Жалобы и анамнез: Острая лихорадка в начале заболевания (t 0 > 38,0 0 С), кашель с мокротой.
Физикальное обследование: Физические признаки (фокус крепитации и/или мелкопузырчатые хрипы, жесткое бронхиальное дыхание, укорочение перкуторного звука).
Лабораторные исследования: Лейкоцитоз > 10 х 109/л и/или палочкоядерный сдвиг (> 10%).
Инструментальные исследования: Диагноз ВП является определенным [Уровень А] при наличии у пациента рентгенологически подтвержденной очаговой инфильтрации легочной ткани
Показания для консультации специалистов:
1 Фтизиатр – для исключения туберкулеза легких
2 Онколог – при подозрении на новообразование
3 Кардиолог – для исключения сердечно-сосудистой патологии
Дифференциальный диагноз
| Туберкулез легких | Наличие при микроскопии по Цилю-Нильсену хотя бы в одном из мазков кислотоустойчивых бацилл позволяет верифицировать диагноз. |
| Новообразования | Первичный рак легкого Эндобронхиальные метастазы Аденома бронха Лимфома |
| Тромбоэмболия легочной артерии и инфаркт легкого | Признаки венозного тромбоэмболизма |
| Гранулематоз Вегенера | Сочетанное поражение легких (чаще сегментарные или лобарные инфильтративные изменениия), верхних дыхательных путей и почек, вовлечение в патологический процесс ЦНС или периферической нервной системы, кожи суставов. Признаки гранулематозного воспаления при гистологическом исследовании биоптатов пораженных органов. |
| Волчаночный пневмонит | Преимущественная распространенность заболевания среди женщин. Прогрессирующий характер течения Полиорганность поражения (кожный, суставной, почечный, неврологический и другие синдромы) Наличие в сыворотке крови АНАТ и АТ к ДНК |
| Аллергический бронхо- легочный аспергиллез | Бронхоспастический синдром Транзиторные легочные инфильтраты Центральные (проксимальные) бронхоэктазы Эозинофилия периферической крови Значительное повышение общего сывороточного IgE АТ к Аг Aspergillus fumigatus в сыворотке крови Кожная гиперчувствительность немедленного типа к Аг Aspergillus |
| Облитерирующий бронхиолит с организующейся пневмонией | Развивается у лиц в возрасте 60-70 лет Выраженный положительный эффект при терапии системными ГКС Тельца Масона (гранулематозные «пробки» в просвете дистальных бронхов, распространяющиеся внутрь альвеолярных ходов и альвеол) при гистологическом исследовании |
| Эозинофильная пневмония | В анамнезе у пациентов симптомокомплекс бронхиальной астмы или признаки атопии Эозинофилия периферической крови Повышение уровня сывороточного IgE Билатеральная альвеолярная инфильтрация преимущественно в периферических и базальных отделах легких при рентгенологическом исследовании |
| Саркоидоз | Развивается преимущественно в возрасте от 20 до 40 лет Полиорганность поражения ( в патологический процесс вовлекаются почки, эндокринная система, кожа и др.) Билатеральная прикорневая и/или медиастинальная аденопатия Признаки гранулематозного воспаления при гистологическом исследовании |
| Лекарственная (токсическая) пневмопатия | Регресс инфильтративных изменений в легких на фоне отмены ЛС и назначения системных ГКС |
Лечение
Цели лечения:
1. Эрадикация возбудителя
2. Купирование симптомов заболевания
3. Нормализация лабораторных показателей и функциональных нарушений
4. Разрешение инфильтративных изменений в легочной ткани
5. Профилактика осложнений заболевания
Тактика лечения:
Немедикаментозная терапия:
1. Отсутствуют доказательные данные, подтверждающие целесообразность назначения при внебольничной пневмонии таких физиотерапевтических методов лечения, как ДМВ, УВЧ, магнитотерапия, электро- и фонофорез.
2. Дыхательная гимнастика в случае экспекторации мокроты в объеме ≥ 30 мл/сут.
Медикаментозная герапия:
1. Антибактериальная терапия ВП в амбулаторных условиях.
А. Пациенты в возрасте 25 в мин, признаках дисфункции дыхательной мускулатуры, PaO2/FiO2 50 мм рт.ст., или рН 35 в мин, PaO2/FiO2 20% от исходного уровня, изменениях ментального статуса.
Острый респираторный дистресс-синдром:
— Адекватная доставка кислорода к тканям
— ИВЛ
Сепсис, септический шок:
— антибактериальная терапия
Амоксициллин, клавулановая кислота в/в + макролид в/в
Цефотаксим + макролид в/в
Цефтриаксон + макролид в/в
Цефепим в/в + макролид в/в
Левофлоксацин 500мг 2 раза в сутки в/в [уровень D]
— Введение инфузионных сред до достижения уровня ЦВД 8-14 мм рт.ст., давления заклинивания капилляров легочной артерии 14-18 мм рт.ст.
— Сосудистые и инотропные ЛС
— Респираторная поддержка :
– ИВЛ при сочетании септического шока с острым респираторным дистресс-синдромом, нарушением сознания, прогрессирующей полиорганной недостаточностью
— Иммуноглобулин человека нормальный (IgG и IgG+IgM) в/в [Уровень В].
Дальнейшее ведение:
1. Рентгенологический контроль через 2-3 недели от начала болезни
2. В случае неразрешающейся пневмонии и при наличии факторов риска* затяжного течения заболевания рентгенологический контроль через 4 недели
3. В случае неразрешающейся пневмонии и при отсутствии факторов риска затяжного течения заболевания КТ грудного сегмента, ФБС.
Факторы риска затяжного течения ВП:
— возраст старше 55 лет;
— алкоголизм;
— сопутствующие инвалидизирующие заболевания внутренних органов;
— тяжелое течение ВП;
— мультилобарная инфильтрация;
— вирулентные возбудители заболевания (Legionella pneumophila, Staphylococcus aureus,
грамотрицательные энтеробактерии);
— курение;
— клиническая неэффективность проводимой терапии (сохраняющиеся лейкоцитоз,
лихорадка);
— вторичная бактериемия.
Антибактериальная терапия
Большинство антибактериальных препаратов проникают через плаценту, поэтому риск, связанный с возможными эмбриотоксическими эффектами, характерен практически для всех препаратов этой группы, из всех антибиотиков наименьшей степенью проникновения через плаценту обладают макролиды.
В период раннего органогенеза (3-8 нед) наибольшую опасность представляют тетрациклины, противотуберкулезные лекарственные средства (изониазид) и фторхинолоны. В фетальном периоде высокий риск повреждения плода и развития врожденной патологии ассоциируется с применением изониазида (онкогенное действие), сульфаниламидов (катаракта), тетрациклинов (разрушение эмали зубов) и аминогликозидов (нефротоксичность).
Часть нежелательных эффектов возникают при применении антибактериальных препаратов в поздние сроки беременности и незадолго до родов (сульфаниламиды — гемолитическая желтуха, аминогликозиды — ототоксичность, Хлорамфеникол — анемия).
Согласно классификации FDA противомикробные ЛС относятся к следующим категориям:
Категория Противомикробные ЛС
В Защищенные пенициллины
Эритромицин и азитромицин Цефалоспорины Ванкомицин Меропенем
Метронидазол (кроме I триместра)
Клиндамицин
Амфотерицин В
С Кларитромицин
Фторхинолоны Имипенем, циластатин Сульфонамиды
Сульфаметоксазол,триметоприм
Амантадин, римантадин, осельтамивир, занамивир
Изониазид, рифампицин
D Аминогликозиды
Тетрациклины
Таким образом, следует вывод о том, что препаратами выбора при лечении пневмонии у беременных являются:
• при нетяжелых бактериальных пневмониях (наличие гнойной мокроты, болей в грудной клетке) — пенициллины (амоксициллин);
• при атипичных пневмониях (непродуктивный кашель, преобладание в клинике симптомов интоксикации и одышки) — макролиды (в первую очередь спирамицин, для которого накоплен большой опыт безопасного применения у беременных);
• при пневмониях тяжелого течения или при наличии факторов риска (алкоголизм, муковиспидоз, бронхоэктазы) — защищенные пенициллины, цефалоспорины третьего поколения, ванкомицин, меропенем.
Профилактика пневмонии у беременных
Всем беременным женщинам после 1 триместра рекомендуется вакцинация от гриппа.
Беременным с хроническими заболеваниями органов дыхания, серповидно-клеточной анемией, сахарным диабетом, аспленией, иммунодефицитом рекомендуется вакцинация для профилактики пневмококковых инфекций, проведение которой при наличии показаний возможно во время беременности.
Вакцинация для профилактики ветряной оспы рекомендуется женщинам, не имеющим иммунитета, за 1—3 мес до наступления беременности.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
Первоначальная оценка эффективности антибактериальной терапии через 48-72 часа после начала лечения:
— снижение температуры;
— уменьшение интоксикационного синдрома;
— отсутствие дыхательной недостаточности;
В последующем:
— температура 0 С;
— отсутствие интоксикации;
— отсутствие дыхательной недостаточности (ЧД
Профилактика
Профилактические мероприятия:
1. Вакцинация
Вакцинация пневмококковой вакциной при наличии высокого риска развития
пневмококковой инфекции (Уровень А)
Вакцинация гриппозной вакциной здоровых лиц до 65 лет и лиц, относящихся к группам риска (Уровень В)
Информация
Источники и литература
Информация
Список разработчиков:
1. Бакенова Р.А. – доктор медицинских наук, врач терапевт высшей категории, РГП «ННМЦ» МЗ РК.
2. Айнабекова Б.А. – доктор медицинских наук, профессор заведующий кафедрой внутренних болезней по интернатуре и резидентуре.
3. Гаркалов К.А. – кандидат медицинских наук, начальник отдела разработки клинических руководств и протоколов Республиканского центра развития здравоохранения.
Рецензенты:
Пак А.М – кандидат медицинских наук, руководитель отдела респираторной медицины Национального научного медицинского центра.
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 5 лет, либо при поступлении новых данных по диагностике и лечению соответствующего заболевания, состояния или синдрома.
Казеозная пневмония
Казеозная пневмония самостоятельная клиническая форма вторичного туберкулеза, характеризующаяся наличием в легочной ткани обширной воспалительной реакции по типу острого казеозного (творожистого) распада с формированием гигантской полости или множественных каверн, сопровождающаяся массивным бактериовыделением и тяжелым клиническим течением.
Казеозная пневмония развивается как самостоятельное заболевание либо является осложнением прогрессирующего туберкулёзного процесса. Распространена в странах с высоким уровнем заболеваемости туберкулёзом. Возникает на фоне иммунодефицитного состояния. Удельный вес казеозного воспаления у пациентов с впервые диагностированным лёгочным туберкулёзом составляет 3-15%. Бактериовыделение наблюдается в 90-95% случаев. Приблизительно у 60% пациентов обнаруживается первичная или вторичная множественная лекарственная устойчивость к противотуберкулёзным препаратам. 30-50% случаев заканчиваются летальным исходом в течение первых 2-6 недель болезни.
Возбудителем инфекционного заболевания является микобактерия туберкулёза (бацилла Коха). Казеозная пневмония формируется при массивном инфицировании человека высоковирулентным, нередко резистентным к туберкулостатикам агентом либо при активации персистирующей в организме туберкулёзной инфекции. Чаще всего казеозный некроз лёгочной ткани осложняет течение диссеминированного или фиброзно-кавернозного туберкулёзного процесса. Обязательным условием возникновения болезни является выраженная иммуносупрессия. В группу риска по развитию тяжёлых форм туберкулёзной инфекции относятся: социально дезадаптированные лица. Включает лиц без определённого места жительства, занимающихся бродяжничеством, беженцев. Выраженный вторичный иммунодефицит часто наблюдается у больных с алкогольной зависимостью, наркоманией. Высока вероятность заражения лекарственно-устойчивым туберкулёзом и возникновения его тяжёлых форм у людей, отбывающих наказание в тюрьмах.
Группа медицинского риска. Наиболее часто казеозная пневмония выявляется и становится причиной смерти у больных СПИДом, не принимающих антивирусные препараты и средства специфической химиопрофилактики. Высок риск данной патологии у пациентов, длительно получающих кортикостероиды и цитостатики, больных сахарным диабетом.
Патогенез: Болезнь формируется на фоне дефицита активных в отношении инфекции клеток иммунитета. Микобактерии беспрепятственно размножаются, выделяя ряд токсичных веществ. Продукты жизнедеятельности микроорганизмов повреждают мембрану иммунокомпетентных клеток. Образуется замкнутый круг – иммунные расстройства усугубляются, туберкулёз прогрессирует, ещё больше угнетая иммунитет.
Первоначально патологический процесс локализуется в пределах одного сегмента. В зоне поражения нарушается микроциркуляция. В питающих лёгочную ткань сосудах формируются тромбы. Отсутствие должного кровоснабжения вызывает массовую гибель клеток – казеозный некроз.
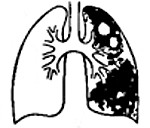
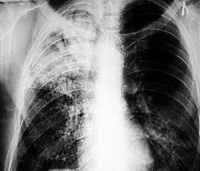
Бронхогенным и лимфогематогенным путём микобактерии попадают в соседние сегменты, противоположное лёгкое, могут заноситься в другие органы и ткани. В течение 2-3 недель развивается распространённая туберкулёзная пневмония. При патоморфологическом исследовании обнаруживается обширное, чаще двустороннее поражение лёгких с характерными полостями распада неправильной формы, частично заполненными казеозными массами. В процесс вовлекается париетальная и висцеральная плевра. Образуются казеозные плевральные наложения.
Классификация: Классификация тяжёлого казеозного поражения лёгочной паренхимы построена на основании патоморфологических изменений в повреждённой ткани. В зависимости от повреждения тех или иных анатомических структур различают следующие формы пневмонии с казеозным расплавлением лёгкого:
Симптомы казеозной пневмонии. Заболевание начинается остро, реже подостро. Определяется повышение температуры до высоких фебрильных и гипертермических значений. Лихорадка гектического или неправильного типа со значительными колебаниями суточной температуры сопровождается ознобом, головной болью. Ярко выражены симптомы интоксикации. Резко снижается аппетит вплоть до полной анорексии. Пациенты ощущают значительную общую слабость, утомляемость. Нарушается сон. Беспокоят проливные ночные поты. Иногда клиническая картина в дебюте болезни напоминает начало острой респираторной инфекции. Больные жалуются на насморк, боли и першение в горле, ломоту в суставах, умеренную лихорадку.
Важными признаками казеозного поражения лёгких являются кашель и одышка. В начале болезни кашель сухой, небольшое количество слизистой мокроты отделяется с трудом. Нередко бронхиальный секрет приобретает ржавую окраску. Через 1-2 недели кашель становится продуктивным. К казеозному воспалению присоединяется неспецифическая микрофлора, что обуславливает выделение жёлто-зелёной гнойной мокроты. Изменяются проявления лихорадочного синдрома, отмечаются эпизоды ремиссии с нормальной или субфебрильной температурой тела. При этом общее состояние больного ухудшается. Нередко в этот период времени обнаруживается примесь крови в мокроте.
Выраженная одышка беспокоит пациента уже в первые дни заболевания. Она появляется при незначительной физической нагрузке и ещё больше усиливается по мере прогрессирования патологии. Затруднения дыхания сопровождаются болевым синдромом. Незначительные боли в грудной клетке становятся интенсивными при вовлечении плевры в процесс воспаления. Больной заметно худеет. Постепенно нарастает лёгочно-сердечная недостаточность.
Осложнения. Казеозная пневмония в остром периоде часто осложняется кровохарканьем или лёгочным кровотечением. Массивное инфицирование на фоне иммунодефицита нередко приводит к инфекционно-токсическому шоку на первом этапе заболевания. Иногда возникает спонтанный пневмоторакс. В период регрессии на фоне консервативной терапии казеозная лобарная пневмония трансформируется в фиброзно-кавернозный туберкулёз лёгких. Из разнокалиберных полостей деструкции формируются каверны. Летальный исход наступает при несвоевременном обращении пациента за медицинской помощью, отсутствии лечения, тяжёлой иммуносупрессии. Основными причинами смерти являются острая недостаточность дыхания и кровообращения, массивное лёгочное кровотечение, инфекционно-токсический шок.
Диагностика. Диагностировать казеозное поражение лёгкого в течение первой недели сложно, поскольку заболевание протекает под маской крупозной пневмонии, гриппа или септического состояния. Наличие туберкулёза любой локализации или контакта с бациллярным больным в анамнезе позволяют заподозрить специфический процесс. При осмотре пациента обращает на себя внимание бледность кожных покровов с лихорадочным румянцем на щеках, цианоз губ. Окончательный диагноз выставляется на основании физикальных данных. При перкуссии определяется притупление лёгочного звука в проекции инфильтрации. Аускультативно выслушивается бронхиальное дыхание, которое может быть амфорическим над крупной полостью распада. Отмечаются многочисленные влажные разнокалиберные хрипы.
Методом лучевой диагностики. Лобарная казеозная пневмония на рентгенограмме лёгких представляет собой массивное затенение доли лёгкого с формирующимися полостями распада и смещением средостения в поражённую сторону. Характерно наличие бронхогенных очагов отсева в поражённом и противоположном лёгких. При лобулярном и ацинозном казеозе выявляются множественные очаги инфильтрации с тенденцией к слиянию и распаду.
При исследовании периферической крови наблюдается лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, лимфопения. Увеличиваются острофазовые показатели, выявляется гипоальбуминемия. Определяется повышенное содержание белка в моче.
Исследования мокроты. Обнаружение микобактерий в мокроте больного возможно только на второй неделе заболевания. Выполняется простая бактериоскопия по Цилю-Нильсену, посевы на жидкие и твёрдые среды, применяются методы экспресс-диагностики. Уточняется чувствительность к туберкулостатикам. Наличие туберкулёзной палочки в мокроте подтверждает диагноз.
Кожные иммунодиагностические тесты (Проба Манту, Диаскинтест) малоинформативны для диагностики казеозного процесса из-за нарушения иммунного ответа. Результат исследования обычно является отрицательным или слабоположительным. При наличии тяжёлого имуннодепресивного состояния квантифероновый и тубинфероновый тесты могут не реагировать на туберкулёзную инфекцию.
Лечение казеозной пневмонии. Этиотропная терапия туберкулостатическими препаратами назначается с учётом резистентности микобактерий к лекарственным средствам. Лечение двухэтапное. Интенсивная фаза химиотерапии проводится в условиях специализированного стационара. Используются дезинтоксикационные средства, антигипоксанты, иммуностимуляторы, кортикостероидные гормоны. Питание больного должно быть сбалансированным, высококалорийным. При наличии множественных или гигантских одиночных полостей деструкции рассматривается вопрос о хирургическом вмешательстве. При отсутствии противопоказаний выполняется резекция лёгкого. Лечение противотуберкулёзными препаратами в фазе продолжения производится длительно (до 24 месяцев) амбулаторно под контролем медицинских работников.
Прогноз и профилактика. Прогноз при пневмонии специфического характера всегда серьёзный. Заболевание регрессирует с образованием плотных очагов приблизительно в 25% случаев. Такой процесс заживления является исходом ацинозного или лобулярного воспаления. Казеозные лобиты трансформируются в хронический фиброзно-кавернозный или цирротический туберкулёз лёгких. Длительное течение туберкулёзной инфекции постепенно приводит к формированию лёгочного сердца, возникновению амилоидоза и инвалидизации больного. Специфическая профилактика тяжёлых форм туберкулёза осуществляется путем вакцинации детей вакциной БЦЖ в декретивные сроки. К неспецифическим мероприятиям относятся соблюдение здорового образа жизни, полноценное питание, своевременные профилактические рентгено-флюорографические обследования. ВИЧ-инфицированным пациентам назначается превентивное лечение туберкулостатиками.
Врач фтизиатр ПТО
поликлиники №1
Иванов Владимир Петрович
Приемная главного врача
(+375 214) 50-62-70
(+375 214) 50-62-11 (факс)
Канцелярия
(+375 214) 50-15-39 (факс)