код мкб 10 продольное плоскостопие у взрослых
Дефекты, укорачивающие нижнюю конечность
Общая информация
Краткое описание
Дефекты, укорачивающие нижнюю конечность (эктромелия) – это врожденная аномалия развития конечности, которая сопровождается грубой формой недоразвития или отсутствия конечности [1].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация дефектов, укорачивающих нижнюю конечность (эктромелий) [1]
Виды дефектов, укорачивающих нижнюю конечность (эктромелий):
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Дифференциальный диагноз
| Признак | Врожденная аномалия развития конечностей | Несовершенный остеогенез | Приобритенные деформации конечностей |
| Начало заболевания | наследственное заболевание, проявляющееся повышенной ломкостью костей | В анамнезе травма конечностей.(паралич Эрба-Дюшенна, паралич Клюмпке, привычный вывих плеча) | |
| Хромота | Часто | Не всегда | Часто |
| Ограничение движений | Не всегда | Не всегда | Часто |
| Рентгенологическое подтверждение | В зависимости от патологии | диффузный остеопороз вплоть до прозрачности кости, резкое истончение кортикального слоя, уменьшение поперечника диафизов с расширением метафизов, сетчатый рисунок губчатого вещества, множественные костные мозоли | В основном костях изменении не бывает |
Лечение
Режим: общий (режим постельный в послеоперационном периоде).
ванкомицин: 15 мг/кг/сут., не более 2 г/сут., каждые 8 часов, внутривенно, каждая доза должна вводиться не менее 60 мин.
10-14 лет: разовая доза 0,3-0,5 мл (3-5 мг), суточная – 1-1,5 мл (10-15 мг).
Медикаментозное лечение, оказываемое на амбулаторном уровне: не проводится.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятности проведения):
Плоскостопие
Плоскостопие – изменение формы сводов стопы, сопровождающееся потерей ее амортизирующих (рессорных) функций. В зависимости от того, какой именно свод стопы уплощен выделяют поперечное и продольное плоскостопие. Также различают врожденное и приобретенное плоскостопие. Различными формами плоскостопия страдает около 45% всех взрослых людей. Патология чаще выявляется у женщин. Плоскостопие является причиной болей в стопе, появляющихся во время ходьбы. Часто при плоскостопии на подошве образуются мозоли и натоптыши, деформация Hallux valgus. Кроме рентгенологического исследования, диагностика плоскостопия включает плантографию и подометрию. Лечение состоит в постоянном ношении супинаторов или ортопедической обуви, периодическом прохождении курсов массажа, ЛФК и физиопроцедур.
МКБ-10
Общие сведения
Плоскостопие – изменение формы сводов стопы, сопровождающееся потерей ее амортизирующих (рессорных) функций. Является причиной повышенной утомляемости стоп при нагрузках, провоцирует развитие артрозов мелких суставов ступни, оказывает негативное влияние на позвоночник. Различными формами плоскостопия страдает около 45% всех взрослых людей. Патология чаще выявляется у женщин.
Причины плоскостопия
Уплощение свода стопы может быть врожденным или приобретенным. Врожденное плоскостопие составляет 3% от всех случаев заболевания. Причиной наиболее распространенной приобретенной формы – статического плоскостопия (80% от общего числа случаев болезни) становится слабость костей, мышц и связочного аппарата ступни и голени. Существует наследственная предрасположенность к возникновению патологии, обуслосовленная передающейся по наследству слабостью связок.
Риск статического плоскостопия возрастает при увеличении массы тела, недостаточной физической нагрузке у людей сидячих профессий, «стоячей работе» (продавцы, парикмахеры, сборщики на конвейерах, ткачихи и т. д.), использования неудобной обуви, старении. Статическое плоскостопие может развиваться и вследствие постоянного ношения обуви на высоком каблуке (вследствие избыточной нагрузки на передние отделы стопы). Другими причинами приобретенной патологии являются:
Патанатомия
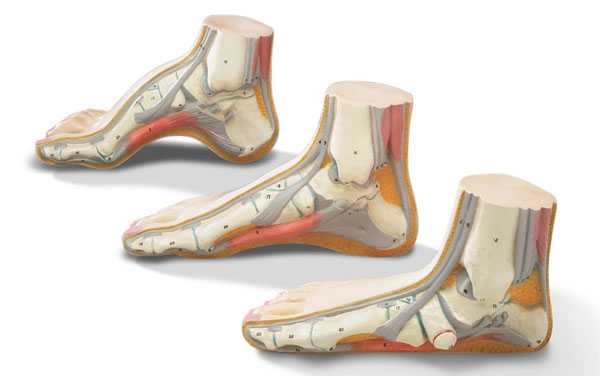
Стопа удерживает вес тела, не дает человеку упасть во время ходьбы, играет роль амортизатора и подъемного механизма. В выполнении всех этих функций большое значение имеют своды стопы – жесткие и одновременно упругие образования, в которые входят кости стопы, ее связки и мышцы. Выделяют два свода стопы: поперечный (дуга от I к V пястной кости, которая становится видна, если взять стопу рукой с боков и сжать ее в поперечном направлении) и продольный (дуга в области внутреннего края стопы). Предназначение сводов стопы – удержание равновесия и предохранение тела от сотрясений во время ходьбы.
При ослаблении мышечно-связочных структур мышцы и связки стопы перестают справляться с высокой нагрузкой, стопа уплощается, «оседает». При этом ее амортизирующая функция снижается. Сотрясения во время ходьбы передаются на вышележащие отделы (позвоночник и суставы нижних конечностей), в которых из-за постоянной перегрузки развиваются дегенеративные изменения (остеоартрозы, нарушения осанки, остеохондроз).
Классификация
С учетом времени возникновения различают врожденное и приобретенное плоскостопие. Врожденное плоскостопие – редкая патология, обусловленная нарушением развития стопы во внутриутробном периоде. У маленьких пациентов врожденная форма заболевания обычно диагностируется в возрасте 5-6 лет, поскольку в раннем возрасте своды ступни еще недостаточно развиты, и признаки плоской стопы выявляются в норме у всех детей. В зависимости от изменений того или иного свода стопы выделяют следующие формы плоскостопия:
Симптомы плоскостопия
Поперечное плоскостопие
В норме поперечный свод стопы, образованный головками плюсневых костей, имеет форму арки. Основная опора при стоянии и ходьбе ложится на головки V и I плюсневых костей. При развитии плоскостопия ослабевают поддерживающие структуры свода стопы: подошвенный апоневроз, несущий основную нагрузку по удержанию свода, межкостная фасция и мышцы стопы.
Опора перераспределяется на головки всех плюсневых костей, при этом нагрузка на головку I плюсневой кости уменьшается, а нагрузка на головки II-IV плюсневых костей резко увеличивается. I палец отклоняется кнаружи, головка I плюсневой кости и I палец образуют угол. В I плюснефаланговом суставе возникает остеоартроз. Появляются боли, уменьшается объем движений в суставе.
Повышенное давление головок плюсневых костей вызывает истончение слоя подкожной жировой клетчатки на подошвенной поверхности стопы, вызывая дальнейшее снижение амортизационной функции стопы. На подошве в области головок плюсневых костей образуются натоптыши.
В зависимости от выраженности угла между I пальцем и I плюсневой костью выделяют следующие степени поперечного плоскостопия:
Как правило, больные обращаются к врачу по поводу косметического дефекта стопы, реже – по поводу болей во время ходьбы, натоптышей на подошве, грубых кожных разрастаний или воспаления в области I плюснефалангового сустава (Hallux valgus).
В ходе опроса обычно выясняется, что пациента в течение продолжительного времени беспокоят более или менее выраженные жгучие или ноющие боли в стопе во время ходьбы. При осмотре выявляется деформация стопы: уплощение ее поперечного свода, характерная деформация I плюснефалангового сустава, при выраженном плоскостопии – молоткообразные пальцы стопы.
Продольное плоскостопие
При уплощении продольного свода в процесс вовлекаются кости, мышцы и связки стопы и голени. Кости перемещаются таким образом, что пятка разворачивается кнутри, а передние отделы стопы отклоняются кнаружи. Натяжение сухожилий малоберцовых мышц увеличивается, а сухожилия передней большеберцовой мышцы – уменьшается. Средняя часть ступни расширяется. Походка больного становится неуклюжей, при ходьбе он сильно разводит носки в стороны.
Выделяют четыре стадии продольного плоскостопия:
На стадии предболезни пациента беспокоит быстрая утомляемость при ходьбе, боли в верхней части свода стопы и мышцах голени после продолжительных статических нагрузок. В стадии перемежающегося плоскостопия боли появляются не только к концу рабочего дня, но и после длительного стояния или продолжительной ходьбы. Выявляется напряжение мышц голени, иногда развиваются их временные контрактуры. Продольный свод стопы имеет нормальную форму по утрам, однако к вечеру становится уплощенным.
В период развития плоской стопы боли появляются даже после небольших статических нагрузок. Стопа расширяется и уплощается, высота ее свода снижается. Постепенно начинает меняться походка.
Различают три степени плоской стопы:
При отсутствии лечения в дальнейшем формируется плосковальгусная стопа, при которой боли появляются при малейшей статической нагрузке. Выявляется вальгусная деформация (резкий разворот стопы подошвенной стороной кнутри) и выраженное уплощение свода стопы.
Диагностика
Диагностику осуществляют врачи-ортопеды. Для уточнения типа и выраженности плоскостопия применяются следующие методы:
Лечение плоскостопия
Лечение поперечного плоскостопия
Консервативная терапия эффективна только на I стадии плоскостопия. Пациенту рекомендуют снизить вес тела, подбирать удобную обувь без каблуков, уменьшить статические нагрузки на стопу. Показано ношение специальных стелек и валиков.
Лечение продольного плоскостопия
В стадии предболезни пациенту рекомендуют выработать правильную походку (без разведения носков), ходить босиком по песку или неровной поверхности и регулярно разгружать мышцы свода стопы, во время стояния периодически перенося нагрузку на наружные поверхности стоп. Больному плоскостопием назначают ЛФК, массаж и физиолечение: магнитотерапия, СМТ, гидромассаж и др.
В стадии перемежающегося плоскостопия к перечисленным мероприятиям добавляется рекомендация изменить условия труда для уменьшения статической нагрузки на стопы. При плоской стопе к комплексу терапевтических мероприятий ортопеды рекомендуют ношение ортопедической обуви и специальных стелек. При дальнейшем прогрессировании плоскостопия показано оперативное лечение. В стадии плосковальгусной стопы консервативные методики малоэффективны. Проводятся различные пластические операции: резекция участков костей, пересадка сухожилий и т. д.
Прогноз
На ранних стадиях прогноз благоприятный. В младшем детском возрасте плоскостопие поддается коррекции. У взрослых людей полное устранение патологии невозможно, однако правильный подбор обуви, регулярные занятия специальной гимнастикой, оптимизация нагрузки на ноги и использование ортопедических изделий позволяют предотвратить прогессирование патологии, минимизировать или устранить неприятные симптомы. На поздних этапах даже после оперативных вмешательств могут сохраняться боли, ограничения движений и другие проявления, обусловленные вторичными изменениями стоп.
Профилактика
Профилактические мероприятия включают осмотры детей для выявления и раннего начала лечения врожденного плоскостопия. Врослым рекомендуется нормализовать массу тела, избегать статических перегрузок, носить удобную обувь, соблюдать режим достаточной физической активности, укреплять мышцы стоп и голеней.
ПЛОСКОСТОПИЕ
У детей и взрослых
Термин «плоскостопие» является собирательным, больше всего он соответствует пункту М21.4 из Международной классификации болезней (МКБ-10) – «плоская стопа». Визуально мы без труда идентифицируем и у детей, и у взрослых отсутствие внутреннего продольного свода стопы, автоматически определяя его как плоскостопие. При этом всё не так просто, как кажется на первый взгляд. Например, у детей до 4 лет внутренний продольный свод визуально не определяется, но не потому, что его нет, а потому, что до 4 лет подсводное пространство заполнено т.н. «бурым жиром». Беспокойные мамаши, не вдаваясь в детали, начинают «лечить» карапузов стельками, жесткими задниками сандалет и высокими ботинками на все сезоны, однако это не имеет никакого смысла. Подкожный жир постепенно уходит, свод начинает визуализироваться. А ребенку для правильного формирования стопы нужны как раз не жесткие оковы, а, наоборот, свобода амортизации. То есть, чем больше ребенок бегает, прыгает, скачет, тем лучше работают мышцы стопы и голени, тем лучше будут своды стопы, тем лучше будет осанка, тем меньше нарушений успеет развиться.
Степени плоскостопия
Классификаций степеней плоскостопия существует несколько десятков, но все классификации преследуют какие-либо цели. К примеру, для принятия решения о целесообразности операции. Или, чтобы официально ответить на вопрос – берут в армию с таким состоянием стоп, или нет. По большому счёту, практического смысла в подобных классификациях нет. Дело в том, что в более старшем возрасте (6 лет и старше) может появиться так называемая «вальгусная установка стопы». Это уже боле продвинутая версия плоскостопия, от которой зависит нарушение деятельности всего опорно-двигательного аппарата. Когда сильно опускается внутренний продольный свод стопы, начинают смещаться относительно друг друга кости среднего и заднего отделов стоп – пяточная и таранная. Это приводит к развороту пяточной кости в вертикальной плоскости, и перераспределению нагрузок на кости голеней. Голени вынуждены ротироваться кнутри, и вращают вслед за собой бедренные кости. Каждая бедренная кость начинает «скручивать» свою половину таза, и в этот момент включаются мышцы спины, противодействующие «сваливанию в штопор» всей нижней конечности. В результате мы имеем полный дисбаланс в работе мышц всего тела – от шеи до пяток. Постоянно напряженные мышцы, удерживающие скелет в вертикальном положении, вызывают искривление позвоночника, нарушение кровообращения и иннервации множества структур организма, что запускает определённые патологические механизмы. В итоге страдает и то, что, казалось бы, не имеет к стопам вообще никакого отношения!
Так для чего же нам нужны степени плоскостопия? По большому счёту, для отчётности. Даже хирургу-ортопеду, решающему, нужна ли операция, и, если да, то какая, не нужно ориентироваться на степень по какой-либо классификации. Хирург ориентируется на комбинацию выраженности изменений в костях и суставах, на нарушение функции мышц и сухожилий, на выраженность болевого синдрома и т.д., и т.п. А вот для отражения и описания результатов клинического, функционального и рентгенологического исследований требуется использовать некие стандартные формулировки, к которым относятся и классификации степеней плоскостопия.
Пару слов о плоскостопии и призыве в армию. Если несколько десятилетий назад сам факт наличия плоскостопия являлся основанием для непригодности к службе, то в дальнейшем требования к запущенности плоскостопия только росли. Сегодня мало иметь плоскостопие самой запущенной степени – оно должно сопровождаться выраженными артрозными изменениями в суставах среднего отдела стоп и определёнными функциональными нарушениями. К слову, статистика показывает кратное увеличение числа плоскостопых детей за последние десятилетия. По моему убеждению, связано это как с уменьшением физической активности детей и прогрессированием гиподинамии, так и с избыточным применением ортопедической обуви, что только усугубляет проблему.
Поперечное и продольное плоскостопие
Различают разные виды плоскостопия. Помимо продольного, существует т.н. «поперечное плоскостопие». Его нет в МКБ, и его существование оспаривается многими ортопедами. Тем не менее, если рассмотреть скелет нормальной стопы, то мы увидим, что головки средних плюсневых костей (к ним крепятся пальцы стоп) приподняты по отношению к головкам первой и пятой. Третья плюсневая кость находится на вершине формируемой арки. При поперечном плоскостопии средние плюсневые кости опускаются вровень с первой и пятой, либо ниже. Казалось бы, очевидный факт, о чём тут спорить? Наличие или отсутствие поперечного свода в большинстве случаев так же видно невооруженным глазом, как и продольного! Однако, дискуссии продолжаются. Фактически, они представляют, скорее, научный интерес. Ортопедов поперечный свод интересует в контексте двух клинических проявлений – т.н. «метатарзалгии», и молоткообразной деформации 2-3-4 пальцев. В первом случае речь идет о появлении болезненных натоптышей под головками опустившихся средних костей – по факту это декомпенсация поперечного плоскостопия. Во втором случае опущение головок сопровождается тыльным смещением 2-3-4 пальцев (чаще – второго), и последующей молоткообразной деформацией.
Профилактика плоскостопия –
существует ли она?
Моё глубокое убеждение – да, существует. Если стопы не деформировались в раннем детстве, то, скорее всего, нет глубокой запрограммированной патологии, которая неизбежно приведет к нарушениям. Соответственно, если удалось дожить без плоскостопия хотя бы до юношеского возраста, то следует соблюдать совершенно простые правила:
Что касается детей – об этом сказано выше. Пускай бегают и прыгают, скачут и кувыркаются, и, чем больше босиком, тем лучше. Летом – по песку, зимой – на скакалке. Отличная тренировка мышц и стоп, и голеней. Велосипед, самокат, скейтборд – да, травмоопасно, но прекрасно держит в тонусе мышцы, «натягивающие» наши своды.
Лечение
То, что традиционно называют консервативным лечением плоскостопия, по факту является профилактикой. То есть, всё, что делается до хирургии, делается с целью недопущения прогрессирования деформаций стоп. Однако, как показывает практика, попытки сохранить своды консервативными методами в абсолютном большинстве случаев как минимум малоэффективны. Тем не менее, правила, описанные выше, обязательны к исполнению, ибо игнорирование этих простых мер зачастую приводит к необратимым последствиям.
Что касается хирургического лечения плоскостопия. По факту, целью операции является воссоздание нормальных взаимоотношений между костями стоп. Достигается это посредством транспозиции сухожилий, изменения формы и положения костей и обездвиживания суставов. Правило очень простое – любая операция, сделанная на ранних стадиях деформации, априори технически проще, даёт лучшие результаты и требует более простой реабилитации.
Например, если мы говорим о продольном плоскостопии у ребёнка от 8 лет, то для коррекции в большинстве случаев достаточно простейшей пятиминутной операции, которая называется артроэрез. Суть операции состоит во внедрении между таранной и пяточной костями небольшого импланта, который блокирует прогрессирование деформации и восстанавливает нормальную продольную арку (свод). В более запущенных случаях эта операция дополняется пластикой сухожилия задней большеберцовой мышцы. В еще более запущенных ситуациях (и в более старшем возрасте) приходится делать артродез (блокирование) суставов среднего или заднего отделов стопы, либо остеотомию (пересечение) пяточной кости. Если после артроэреза ребенка достаточно подержать в задних гипсовых лонгетах 2 недели, то в случае сухожильной пластики – уже 3-4, а после артродезов и остеотомий – все 6, а то и больше.
Плоскостопие (плосковальгусная деформация стоп)
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
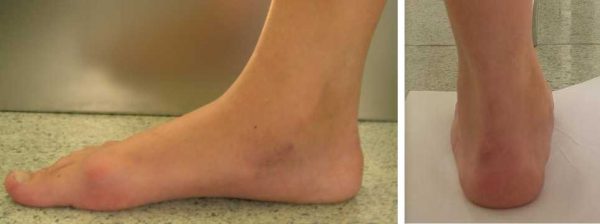
Плосковальгусная деформация стоп сопровождается уплощением продольного свода, вальгусным положением заднего, абдукционно-пронационным положением переднего отдела.
Код по МКБ 10
Код по МКБ-10
Эпидемиология плоскостопия

Причины плосковальгусной деформации стоп
Одной из причин возникновения плоских и плосковальгусных стоп в этом возрасте считается общая слабость сухожильно-мышечного аппарата нижних конечностей, а также диспластические изменения со стороны скелета стопы.
В формировании плоскостопия существует ряд теорий, объясняющих этиопатогенетические механизмы:
Где болит?
Классификация плоскостопия
С этиологической точки зрения различают пять видов плоской стопы:
Врождённое плоскостопие бывает различной степени тяжести (легкой, средней и тяжелой). Наиболее тяжелая степень врождённой плосковальгусной деформации стоп, так называемая стопа-качалка, встречается в 2,8-11,9% случаев и выявляется сразу же при рождении. Этиопатогенез данной деформации до настоящего времени окончательно не изучен. Наиболее вероятной причиной деформации считается порок развития зачатка, задержка его развития на определенном этапе эмбрионального формирования. Данная деформация расценивается как врожденное уродство.
Приобретенное плоскостопие бывает:
За последние годы взгляд на генез статического плоскостопия претерпел изменения и в настоящее время имеет более широкое толкование. Среди обследованных детей со статической плосковальгусной деформацией стоп диспластические изменения скелета стопы, сочетающиеся с неврологической симптоматикой или нарушениями метаболизма соединительной ткани, были выявлены у 78%.
Паралитическое плоскостопие является следствием паралича мышц, формирующих и поддерживающих свод стопы. Причиной травматического плоскостопия являются последствия травмы голеностопного сустава и стопы, а также повреждения мягких тканей и сухожильно-связочного аппарата.

Что нужно обследовать?
К кому обратиться?
Консервативное лечение плоскостопия
Обычно жалобы родителей на плоскостопие у ребёнка появляются, когда ребенок начинает самостоятельно ходить. Необходимо различать физиологическое уплощение свода стоп ребенка, ещё не достигшего трёхлетнего возраста, и плоско-вальгусную деформацию, требующую наблюдения ортопеда.
Если ось пяточной кости располагается по средней линии, отмечается умеренное уплощение свода стоп при нагрузке у детей младшего возраста, можно ограничиться массажем мышц нижних конечностей и ношением обуви с жестким задником. Если у ребёнка имеется вальгусное отклонение заднего отдела и уплощение свода стоп, необходимо применять комплексное восстановительное лечение.
Лечение плосковальгусной деформации включает массаж внутренней группы мышц голеней и стоп, подошвенных мышц курсами по 15-20 сеансов 4 раза в год, тепловые процедуры (озокерит, парафин, грязевые аппликации), корригирующие упражнения, направленные на формирование свода стоп. Необходимо также ввести в режим дня ребенка упражнения, направленные на укрепление сводоподдерживающих мышц. Этого можно достичь, используя игровую лечебную гимнастику, которая заключается в катании цилиндрического предмета, хождении на носках и наружных отделах стоп, подъём по наклонной доске, кручение педалей велосипеда или велотренажера босиком и др. Хорошие результаты по укреплению мышечной системы достигаются при активных занятиях в бассейне с инструктором по обучению лечебному плаванию. При адекватной реакции ребенка в качестве вспомогательного средства рекомендуется использование электростимуляции сводоподдерживающих мышц стопы.
В тех случаях, когда стопы сохраняют вальгусное положение и без нагрузки, имеется напряжение сухожилий малоберцовой группы мышц и разгибателей стопы, рекомендуется проведение этапных гипсовых коррекций в положении приведения, варуса и супинации стопы в течение 1-2 мес, до выведения стопы в среднее положение. В дальнейшем на время сна, продолжается фиксация стоп гипсовыми лонгетами или туторами в течение 3-4 мес и снабжение больных ортопедической обувью.
Немаловажное значение имеет правильное применение специальных стелек и ортопедической обуви. У детей до трёхлетнего возраста применение ортопедической обуви не всегда целесообразно, так как она ограничивает движения в голеностопном суставе и рекомендуется только при коррекции деформации стоп у больных со средней и тяжелой степенью деформации. При легкой степени деформации пользуются обычной обувью с жестким задником и вкладной стелькой с супинатором под пяткой и выкладкой продольного свода стопы. У больных со средней и тяжелой степенью деформации ортопедическая обувь предусматривает жесткий наружный берц и бочок, супинатор под задний отдел и выкладку продольного свода. Необходимо помнить, что ношение ортопедической обуви требует проведения регулярных занятий по укреплению мышечного аппарата голени и стопы.
Лечение врожденной плосковальгусной деформации стоп тяжелой степени, так называемой стопы-качалки, следует начинать с первых дней жизни ребенка, когда сухожильно-связочный аппарат не ретрагирован и может поддаваться растяжению. Сложность коррекции заключается в том, что таранная кость, располагающаяся практически вертикально в вилке голеностопного сустава, жестко фиксирована. Этапные мануальные коррекции с фиксацией гипсовыми повязками необходимо проводить в специализированных ортопедических центрах.
Смена гипсовых повязок с целью коррекции деформации производится 1 раз в 7 дней до полного исправления. Если деформация устранена, конечность фиксируется в эквино-варусном положении еще на 4-5 мес, и только потом ребенок переводится в специализированную ортопедическую обувь. На время сна ребенок снабжается съемным гипсовым лонгетом или тутором. Проводится длительное восстановительное лечение, направленное на коррекцию свода стопы, массаж сводоподдерживающих мышц, мышц нижних конечностей и туловища. Возможно использование электростимуляции и иглорефлексотерапии мышц стопы и голени.
Врожденная пяточно-вальгусная деформация стопы у детей считается наиболее легко поддающейся консервативному лечению. При данной патологии отмечается значительное напряжение передней большеберцовой мышцы и разгибателей стопы, вальгусное отклонение переднего отдела при резкой слабости трёхглавой мышцы голени. Деформация вызвана неправильным положением стоп в утробе матери. На это указывает пяточное положение стоп при рождении ребенка. Тыл стопы соприкасается с передней поверхностью голени и фиксирован в этом положении.
Консервативное лечение направлено на выведение стопы в положения эквинуса и варуса путем коррекции этапными гипсовыми повязками или же наложением гипсовой лонгеты в положении эквинусной и варусной деформации стопы и приведении переднего отдела. После выведения стопы в эквинусное положение под углом 100-110° продолжается восстановительное лечение: массаж мышц по задней и внутренней поверхности голени, парафиновые аппликации на область голеней и стоп, ЛФК, на время сна продолжается фиксация стопы гипсовым лонгетом под углом 100°. Дети пользуются обычной обувью. Необходимость оперативного лечения возникает редко и направлена на удлинение мышц разгибателей стопы и малоберцовой группы.

Оперативное лечение плоскостопия
Оперативное лечение для исправления деформации проводится редко. Процент оперированных больных по отношению к находившимся под наблюдением составляет не более 7%. При необходимости выполняется пластика сухожилий по внутренней поверхности стопы, дополненная внесуставным артродезом подтаран-ного сустава по Грайсу. У детей подросткового возраста при болевой контрактурной форме плоскостопия форма стопы формируется с помощью трехсуставного артродеза.