код мкб лактостаз молочной железы
Другие изменения молочной железы и нарушения лактации, связанные с деторождением (O92)
Включены: перечисленные состояния во время беременности, послеродового периода или лактации
Фиссура соска во время беременности или в послеродовом периоде
Исключена: галакторея, не связанная с деторождением (N64.3)
Галактоцеле в послеродовом периоде
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Лактостаз код по МКБ 10
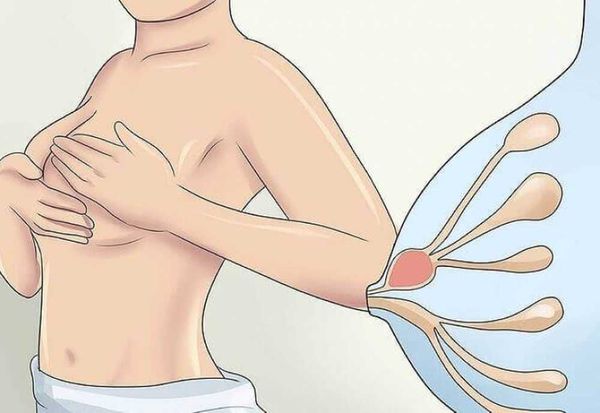
Лактостаз — это застой молока в протоках молочной железы. Лактостаз чаще случается у первородящих женщин и в первые недели после родов, но может возникнуть и в любой другой период грудного вскармливания.
По международной классификации болезней (МКБ) выделяют такие формы лактостаза:
О92 – Прочие изменения в молочной железе, а также лактационные нарушения, которые связаны с рождением ребенка.
O92.7 – Прочие и неуточненные лактационные нарушения.
Итак, застой молока (лактостаз) у кормящей матери обозначается и имеет код по МКБ 10 О92.7
Симптомы лактостаза у кормящей мамы.
Причины лактостаза у кормящей матери.
Застой возникает из-за нарушения оттока молока из молочной железы.
Затруднять отделение молока могут:
• Неправильное прикладывание малыша;
• Кормление ребёнка «по режиму», ограничение времени сосания;
• Использование пустышек, бутылок;
• Использование только одной позы для кормления;
• Ношение тесного, не подходящего по размеру, давящего белья;
• Сон в неудобном положении;
• Травма, особенности строения, заболевания молочной железы;
• Переохлаждение или перегревание организма мамы;
• Стресс мамы (недосып, хроническая усталость).
Лечение лактостаза следует начинать при первых признаках его появления. Не стоит надеяться, что ситуация разрешится сама. Лучше обратиться к специалисту, обсудить возникшую проблему и разработать план действий.
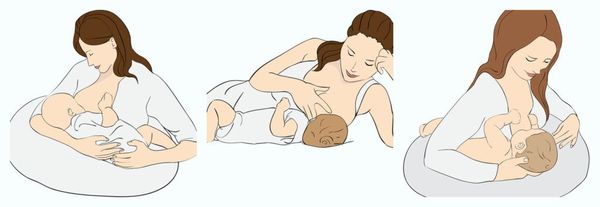
Консультант по грудному вскармливанию проверит правильность прикладывания малыша к груди. Именно с этого следует начинать работу с застоем молока.
Также специалист покажет, как выполнять специальный лимфодренажный массаж. Правильная техника его выполнения позволит быстрее справится с застоем.
Лактостаз всегда сопровождается отеком близлежащих тканей молочной железы, поэтому следующий этап терапии — использование холода на участок застоя. Для этого можно использовать полотенце, смоченное в очень холодной воде, кубики льда, замороженные продукты, завёрнутые в пеленку.
Очень важна правильная организация кормлений во время лечения лактостаза.
Малыша необходимо часто прикладывать к груди с застоем. Если возможности прикладывать ребёнка нет или сосание неэффективно, то необходимо добавить сцеживания молока руками. Молокоотсос в данной ситуации менее предпочтителен, так как не может работать только с зоной застоя.
Совместная работа со специалистом по лактации даёт быстрый и надежный результат. Если же вы самостоятельно решаете проблему застоя молока и вышеописанные мероприятия не улучшили ситуацию (уплотнение сохраняется или увеличивается, боль усиливается, повышенная температура не снижается) в течение 24 часов, скорее всего будет необходима помощь консультанта по лактации или консультация врача (хирурга или маммолога). Если в течение двух
суток нет положительной динамики, то по результатам осмотра и обследования (УЗИ молочных желёз) врач назначает подходящее лечение.
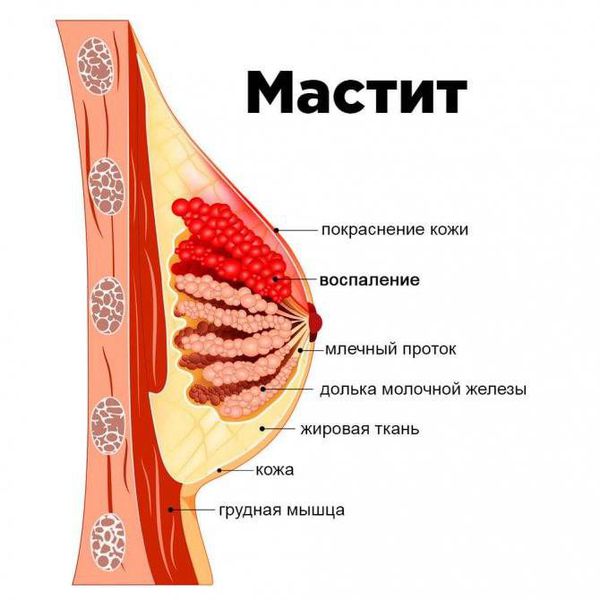
Лактостаз — неприятное осложнение грудного вскармливания, но наша команда консультантов всегда готова помочь вам и не допустить развития более серьезных последствий (мастит, абсцесс).
Что такое лактостаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кондратенко Юлии Николаевны, гинеколога со стажем в 15 лет.
Определение болезни. Причины заболевания
Лактостаз — это осложнение грудного вскармливания, которое проявляется застоем молока в протоках молочных желёз.
Чаще всего кормящие женщины при обращении к врачу жалуются на чувство распирания и тяжести в молочных железах во время кормления грудью. Это и есть явления лактостаза — состояния, при котором в молочной железе образуется избыток молока и нарушается его полноценный отток.
Частота появления лактостаза не зависит от социального уровня женщин. В изученной литературе нет данных об особенностях строения молочных желёз и особенностях лактации, которые бы повышали риск развития лактостаза. Скорее всего частота возникновения этого состояния зависит от возраста. В странах с высоким уровнем жизни женщины обычно отсрочивают появление ребёнка. По данным сайта статистики России, в 2018 году возраст женщин во время рождения первого ребёнка в нашей стране колеблется следующим образом [17] :
За последнее время возраст первородящих сдвинулся в старшую возрастную группу. А чем больше возраст матери, тем выше риски патологических последствий для её здоровья и здоровья ребёнка. Соответственно, и частота лактостаза увеличивается у женщин более старшего возраста.
Причины заболевания
1. Внутренние причины:
2. Внешние причины:
Симптомы лактостаза
В первые дни после рождения ребёнок получает молозиво, в котором много белков, жиров, минеральных веществ, но мало углеводов [1] — именно с таким продуктом легче справляться системе пищеварения новорождённого. Через 4-5 дней грудные железы начинают вырабатывать так называемое «переходное молоко» — его будет больше, чем молозива. В составе такого молока меньше белков, но больше жиров. «Зрелое» молоко появляется с 15-го дня, его состав зависит от того, что ест женщина и как часто прикладывает младенца к груди.
Может появиться гиперчувствительность сосков. В этом случае прикладывание к груди слишком болезненно, поэтому иногда женщины пытаются сцедить молоко с помощью молокоотсоса.
Патогенез лактостаза
Механизм лактации
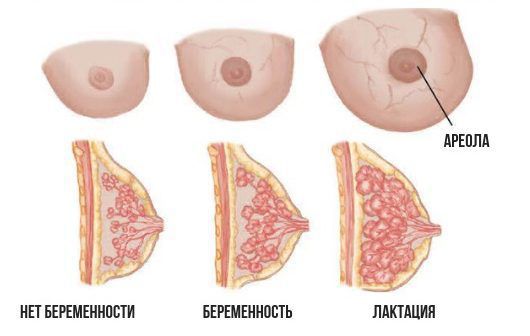
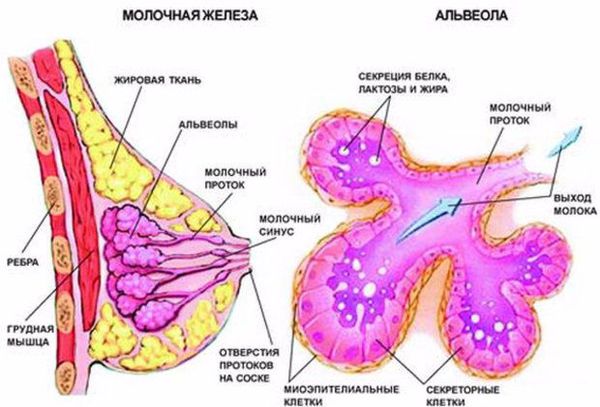
Чтобы понять, как развивается лактостаз, сначала разберём механизм лактации. Молочная железа готовится к лактации все 9 месяцев беременности. За счёт действия половых гормонов она увеличивается в размерах: формируются альвеолы (основные функциональные единицы молочных желёз), молочные протоки и синусы.
В альвеолах появляется большое количество лактоцитов — клеток, которые выделяют молоко. В молочной железе в большом количестве накапливаются рецепторы пролактина — основного гормона, который обеспечивает лактацию. Но в процессе беременности рецепторы пролактина заблокированы плацентарными стероидами (в первую очередь прогестероном, а также эстрогенами) — гормонами, которые вырабатывает плацента. Поэтому лактации во время беременности быть не может.
Механизм лактостаза
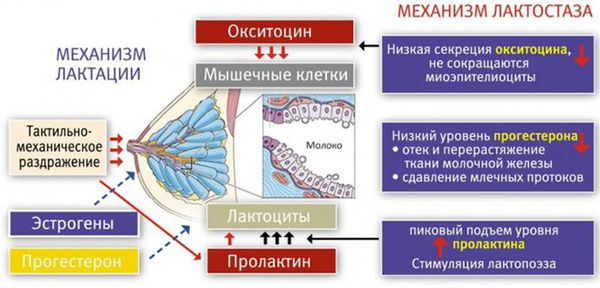
В третьем периоде родов, когда происходит рождение плаценты, уровень плацентарных стероидов резко снижается. Рецепторы к пролактину освобождаются, и в ответ на прикладывание ребёнка к груди в передней доле гипофиза (главного органа эндокринной системы) начинает вырабатываться пролактин. Пролактин активизирует лактоциты к образованию молока в альвеолы.
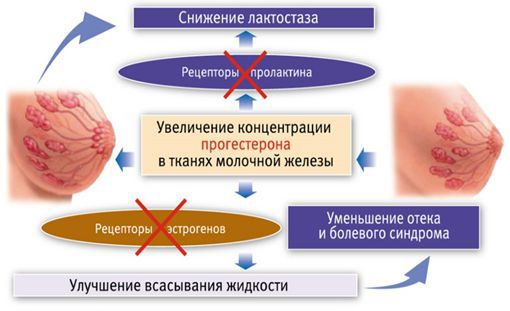
Первичный (физиологический) лактостаз возникает в первые сутки после родов, то есть в период формирования функции лактации. Это гормональная дисфункция молочной железы, которая выражается в недостатке прогестерона. Во время беременности плацента вырабатывает прогестерон, и он блокирует действие пролактина и эстрогена. После родов уровень прогестерона резко снижается, в связи с этим повышается уровень пролактина, который стимулирует лактопоэз (процесс поддержания лактации) и накопление молока в альвеолах.
В то же время возникает избыток эстрогенов, что вызывает отёк тканей и сдавление протоков молочной железы. Ситуация ухудшается у женщин, которые не прикладывают ребёнка к груди в первые сутки после родов. Так как не происходит раздражения области сосков, секреция окситоцина снижается, миоэпителиоциты не сокращаются, в результате молоко не поступает в выводные протоки и остаётся в альвеолах. И даже если бы молоко попадало в протоки, оно бы не выводилось, так как все протоки сдавлены отёчной тканью молочной железы. Отсюда и клиника первичного лактостаза — нагрубание молочных желёз, чувство её «окаменения», распирания и боли.
Вторичный (патологический) лактостаз — это именно застой молока в какой-то одной или нескольких долях молочной железы. При этом происходит закупорка протока, молоко не может выходить из этой доли.
Таким образом, первичный и вторичный лактостаз — это разные явления. Если первичный лактостаз возникает сразу после родов и характеризуется отёком молочной железы, то вторичный — это закупорка протока и застой молока.
Классификация и стадии развития лактостаза
Как уже было отмечено, различают первичный и вторичный лактостаз.
1. Первичный лактостаз. Возникает в начале становления лактопоэза в первые сутки (обычно на 3-5) после родов. Ассоциирован с выраженным отёком молочной железы. Это связано с резким снижением уровня прогестерона после рождения последа. Когда женщина начинает сцеживать такую молочную железу, то молока почти нет.
2. Вторичный лактостаз. Возникает через неделю или месяцы после родов в результате несоответствия молокопродукции и молокоотдачи. Основная причина — нарушение техники грудного вскармливания: чрезмерное сцеживания, что вызывает избыточную выработку молока; недостаточное опорожнение молочных желёз при сцеживании или кормлении; неправильная техника прикладывания ребёнка к груди.
Осложнения лактостаза
Если в течение двух дней от начала лечения состояние не улучшается и симптомы остаются тяжёлыми, возможно прогрессирование воспалительного процесса. И тогда неинфекционный мастит переходит в инфекционный. Причинами инфекционного мастита могут быть трещины на соске, так как через них инфекция попадает в организм. Мастит также может быть осложнением после инфекционных заболеваний (например, ОРВИ, ангины). В таких случаях лучше всего обратиться за помощью к специалистам. Они определят стадию заболевания и дадут точные рекомендации для решения проблемы.
Диагностика лактостаза
Диагноз лактостаза можно поставить на основании следующих данных:
Дифференциальная диагностика
Дифференциальную диагностику проводят с лактационным маститом. У обоих состояний острое начало с повышением температуры тела и болями в молочной железе.
Лечение лактостаза
Если лактостаз невыраженный, самое лучшее лечение — это грудное вскармливание.
Лечение первичного лактостаза
При первичном лактостазе рекомендуется активное опорожнение молочных желёз любыми способами: длительное и частое прикладывание ребёнка к груди, сцеживание молока вне кормления. Но часто это бывает невозможно из-за тяжелейшего лактостаза, когда грудь напряжённая, плотная, как будто каменная. Ребёнок не может приложиться к такой груди. Сцедить молоко женщине тоже очень тяжело, так как даже прикосновение к молочным железам вызывает нестерпимую боль.
Зная, что застой молока может привести к развитию мастита, около 10 лет назад врачи проводили активную тактику — грубое сцеживание молочных желёз, особенно руками опытных акушерок. Однако проблему тяжёлого лактостаза можно решить и по-другому. Существует двухэтапный подход лечения первичного лактостаза. Сначала купируется гормональный дисбаланс молочных желёз, а затем либо сцеживают молоко, либо переходят к грудному вскармливанию.
Первую схему предложил профессор Гуртовой Б. Л. еще в 1972 году:
Вторую схему с использованием трансдермального (чрескожного) прогестерона предложила профессор Пустотина О. А. в 2006 году. Необходимо 1 раз нанести на молочные железы гель, содержащий прогестерон. Когда гормон попадает в ткани молочной железы, с одной стороны, он блокирует рецепторы пролактина и снижает лактопоэз, а с другой — блокирует рецепторы эстрогенов. За счёт этого улучшается всасывание жидкости из ткани и уменьшается сдавление молочных протоков. Через 15-20 минут боль уменьшается, проходит нагрубание молочных желёз. Это позволяет уже через 30 минут приступить к сцеживанию, а через час приложить ребёнка к груди, к этому времени весь препарат уйдёт из ткани молочной железы.
Лечение вторичного лактостаза
При вторичном лактостазе рекомендуется активное опорожнение молочных желёз любыми способами: более частое прикладывание ребёнка к груди или дополнительное сцеживание.
Прогноз. Профилактика
Прогноз
Лечение лактостаза у кормящих женщин не составляет труда. При соблюдении всех рекомендаций состояние женщины нормализуется примерно через 5 дней.
Профилактика
В основу профилактики входит несколько простых правил:
Очень важно правильно прикладывать ребёнка к груди:
Доброкачественные и дисгормональные заболевания молочной железы
Общая информация
Краткое описание
Доброкачественная дисплазия молочной железы – комплекс процессов, характеризующихся широким спектром пролиферативных и регрессивных изменений тканей молочных желёз с формированием ненормальных соотношений эпителиального и соединительнотканного компонентов и образованием в молочной железе изменений фиброзного, кистозного, пролиферативного характера, которые часто, но не обязательно, сосуществуют (определение ВОЗ).
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| D24 | Доброкачественные новообразования молочной железы |
| N60.0 | Солитарная киста молочной железы. Киста молочной железы |
| N60.1 | Диффузная кистозная мастопатия |
| N60.2 | Фиброаденоз молочной железы |
| N60.3 | Фибросклероз молочной железы. |
| N60.4 | Эктазия протоков молочной железы |
| N60.8 | Другие доброкачественные дисплазии молочной железы |
| N60.9 | Доброкачественная дисплазия молочной железы неуточнённая |
| N63 | Образование в молочной железе неуточнённое |
| N64 | Другие болезни молочной железы |
| N64.4 | Мастодиния |
Дата разработки/пересмотра протокола: 2013 год (пересмотрен 2017 г.).
Сокращения, используемые в протоколе:
| ВОЗ | Всемирная организация здравоохранения |
| ВОП | врач общей практики |
| ГЗТ | гормонозаместительная терапия |
| ДГМЖ | дисгормональная гиперплазия молочной железы |
| ДДМЖ | доброкачественная дисплазия молочной железы |
| ИФА | иммуноферментный анализ |
| ЛС | лекарственное средство |
| МНН | международное непатентованное наименование |
| МРТ | магниторезонансная томография |
| ОК | |
| РМЖ | рак молочной железы |
| УД | Уровень доказательности |
| УЗИ | ультразвуковая диагностика |
| ФКМ | фиброзно-кистозная мастопатия |
| BIRADS | Breast Imaging Reporting and Data System |
Пользователи протокола: маммологии, гинекологи, онкологи, ВОП.
Категория пациентов: женщины.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
| GPP | Наилучшая клиническая практика |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
| Гистологическая классификация доброкачественных опухолей молочной железы (ВОЗ, 2012) | |
| I. Эпителиальные опухоли: | 1. интрадуктальная папиллома |
| 2. аденома соска | |
| 3. аденома: а) тубулярная; б) лактирующая. 4. прочие | |
| II. Смешанные соединительно-тканные и эпителиальные опухоли: | 1. фиброаденома: а) периканакулярная (околопротоковая) фиброаденома; б) интраканакулярная (внутрипротоковая) фиброаденома; 2. листовидная опухоль (кистозная карцинома филлоидная). |
| III. Другие типы опухолей: | 1. опухоли мягких тканей; 2. опухоли кожи |
| IV. Неклассифицируемые опухоли. | |
| V. Дисплазия молочной железы (фиброзно-кистозное заболевание) | |
| VI. Опухолеподобные процессы: | 1. эктазия протока; 2. воспалительные псевдоопухоли; 3. гамартома; 4. гинекомастия; 5. прочие. |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [2]
Диагностические критерии
Жалобы и анамнез:
· на опухолевое образование в молочной железе, болевые ощущения в молочных железах (кратковременные/продолжительные/цикличные/нецикличные) эстетический дискомфорт, связанный с большими размерами опухолевого образования, выделений из сосков при внутрипротоковых образованиях.
Анамнез:
· для женщин репродуктивного возраста (до наступления менопаузы): раннее менархе, неблагоприятные факторы репродуктивного и гинекологического анамнеза (аборты, прогестерондефицитные состояния, невынашивание, дисфункциональные маточные кровотечения, длительное бесплодие);
· для женщин в постменопаузе: ожирение, инсулинорезистентность, компенсаторная гиперинсулинемия, сахарный диабет 2го типа, а также особенности образа жизни (приём пищи с высоким содержанием жиров, низкая физическая активность). Неконтролируемый прием ОК или ГЗТ, гинекологические заболевания (миома матки, эндометриоз, эндометрит и т.д.), патология щитовидной железы.
Физикальные данные:
При осмотре определяют:
· симметричность расположения и форму молочных желез;
· уровень стояния сосков и их вид (втяжение, отклонение в сторону);
· состояние кожи (кожные покровы при доброкачествееных процессах обычно без изменений, при воспалительных процессах cмогут быть гиперемия, отек, морщинистость, втяжения или выпячивания на ней, сужение ареолярного поля и т.д.);
· патологические выделения из соска (количество, цвет, длительность-при наличии внутрипротокового образования).
Для диагностики ФКМ у женщин детородного возраста крайне важны два условия:
· осмотр и пальпация молочных желёз в первой половине менструального цикла;
· пальпация молочных желёз в двух положениях больной – стоя и лёжа. Пальпацию проводят последовательно во всех квадрантах молочной железы и в сосково-ареолярной зоне. Методики пальпации могут быть разными (радиальная, по спирали, скользящая), однако важным представляется не сама методика, а тщательность её выполнения и охват всей молочной железы. При больших размерах желёз целесообразно проводить их пальпацию двумя руками, когда одна из рук исследующего помещается под железу, а вторая осуществляет пальпацию сверху, как бы между двух рук. При пальпации молочных желёз обращают внимание на их консистенцию, наличие или отсутствие тяжей, уплотнений, объёмных образований, оценивают их размеры, характер поверхности, плотность, подвижность, спаянность с кожей и т.д. Обязательно пальпируют подмышечные, подключичные и надключичные лимфатические узлы, при этом подмышечные узлы более доступны для пальпации в положении пациентки, стоя лицом к врачу, подключичные – в положении лёжа, а надключичные – когда больная сидит, а врач стоит сзади.
Инструментальная диагностика:
· Ультразвуковое исследование молочных желез, поверхностных лимфатических узлов (регионарных зон лимфотического оттока) – узлы и тяжи в ткани молочной железы, разрастание ткани ввиде мелких и крупных новообразований, наличие кистозных полостей с жидким содержимым (при всех нозологиях);
· Маммография (4 снимка) проводится с критериями классификации по системе BIRADS наличие фиброзных изменений в молочных железах характеризуется плотными, четко контурированными тяжистыми тенями, которые могут локализоваться только в отдельных участках, либо распространяться по всей железе. Наружный контур железистого треугольника при этом нечеткий и неровный из-за фиброзирования связок Купера. Фиброзные тяжи располагаются радиально по проекции долек железы и по ходу протоков. Преобладание кистозных изменений при маммографическом исследовании определяется как крупнопетлистая деформация рисунка, с наличием округлых, овальных, сливающихся между собой теней. Общий рисунок железы хаотичный, с участками неровной плотности, при заполненных кистах на этом фоне дифференцируются округло-овальные образования гомогенной плотности. Гиперплазия железистого компонента (аденоз) выглядит как множественные, сливающиеся между собой неравномерные мелкоочаговые тени неправильной формы, с неровными, нечеткими контурами, образующие пестрые зоны неравномерной плотности. Эти тени могут быть сгруппированы в верхних наружных квадрантах или рассеяны по всей железе. В некоторых случаях тени сливаются, давая почти гомогенное уплотнение всего железистого треугольника. Контур железистого треугольника при этом волнистый, полицикличный. При выраженном жировом компоненте участки гиперплазии железистых долек образуют мелкоячеистый кружевной рисунок. Наиболее часто встречается смешанный характер изменений в молочной железе. На маммографии выявляется хаотичный мозаичный рисунок с наличием выраженной плотной тяжистости, с участками нечетко очерченных очаговых уплотнений (при всех нозологиях для женщин старше 45 лет);
· Дуктография (контрастирование млечных протоков) – по показаниям. Метод выполняется при подозрении на наличие разрастаний в протоках, которые носят чаще всего доброкачественный характер. Однако необходимо отметить, что в практике наблюдались случаи предраковых изменений или злокачественных опухолей. Дуктография молочной железы показана при наличии выделений из сосковдля уточнения расстояния опухоли от соска. Перед дуктографией молочной железы в обязательном порядке выполняется цитологическое исследование.
Дуктография молочной железы позволяет определить с высокой степенью точности местоположение опухоли, что необходимо для проведения последующей операции. Дуктография молочной железы является одним из важнейших методов диагностики внутрипротоковой папилломы (D24, N60.8).
· Магниторезонансная томография молочных желез проводится при неинформативности маммографии, связанная с высокой плотностью молочных желез (для женщин моложе 40 лет).
Морфологическая диагностика:
· Цитологическое исследование материала:
Тонкоигольная аспирационная биопсия под и/или без контроля УЗИ
Показания:
· при опухолевидных образованиях, наличии кист молочной железы, лимфаденопатии л/узлов подмышечных областей.
· Мазки-отпечатки с поверхности опухолей
Показания:
· при серозированной или язвенной поверхности соска и/или околососковой области;
· при выделениях из соска, пунктаты уплотнений в области и края резекции при интраоперационной цитологической диагностике.
Лабораторная диагностика:
Определение пролактина в сыворотке крови ИФА-методом:
· дополнительный метод обследования, т.к. пролактин может повышаться при заболеваниях и опухолях гипоталамуса и гипофиза, снижении функции щитовидной железы, синдроме поликистозных яичников, тяжелых заболеваниях почек, печени и коры надпочечников со снижением функции этих органов, опухолях женских половых органов и молочных желез.
Показания для консультации специалистов:
· консультация узких специалистов – при наличии сопутствующих заболеваний.
Диагностический алгоритм: Маршрут движения пациента
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ:
Пациенты с фиброзно-кистозной формой мастопатии подлежат к динамическому наблюдению у маммологов 2 раза в год.
Немедикаментозное лечение:
Режим – общий (IV); Здоровый образ жизни: исключение приема алкоголя, курения, кофеин- содержащих напитков, заместительной гормональной терапии).
Диета – стол №15 (питание богатое белками, витаминами).
Медикаментозное лечение. Если болевые ощущения в молочных железах сохраняются более 6 месяцев, рекомендуется гормональная терапия препаратами антиэстрогенов в течение 3-6 месяцев.
Перечень основных лекарственных средств: нет.
Перечень дополнительных лекарственных средств [9]:
| № п/п | Фармакологическая группа, МНН ЛС | Способ применения | УД |
| 1 | тамоксифен | 10 мг перорально один раз в день в дни 15-25 менструального цикла в течение 3-6 месяцев | В |
Хирургическое вмешательство: нет
Дальнейшее ведение:
· самообследование молочных желез;
· наблюдение у маммолога 1 раз в год;
· маммография 1 раз в два года по скрининговой программе.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
· отсутствие постоянных болевых ощущений в молочных железах, предменструального синдрома.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ: хирургическое лечение является основным методом лечения доброкачественных новообразований молочной железы. Целью хирургического лечения является удаление доброкачественных опухолей молочной железы:
· фиброаденома;
· листовидная опухоль;
· внутрипротоковая папиллома;
· очаговая пролиферативная мастопатия.
Хирургическое вмешательство:
Основные виды оперативных вмешательств:
Лампэктомия. Удаление опухоли обычно выполняется по поводу фиброаденомы. Кожный разрез делается либо над самой опухолью, либо по краю ареолы (околососковый кружок), либо по субмаммарной складке (складка под молочной железой).
Лампэктомия, секторальная резекция молочной железы, центральная резекция молочной железы, резекция соска.
Показания: фиброаденома быстрорастущая (значительный рост за 3 месяца), фиброаденома/киста молочных желез у женщин старше 35 лет, листовидная опухоль, внутрипротоковая папиллома.
Противопоказания: наличие атипических клеток при цитологическом исследований, отягощённый онкологический анамнез, доброкачественные опухоли молочных желез малых размеров у женщин до 35 лет. Отягощённый соматический анамнез: сердечно-сосудистая недостаточность, стенокардия напряжения, инфаркт миокарда, сахарный диабет в стадии декомпенсации и т.д.
Методика проведения под местной инфильтрирующей анестезией: Кожный разрез делается либо над самой опухолью, либо по краю ареолы (околососковый кружок), либо по субмаммарной складке (складка под молочной железой). Производится удаление самой опухоли или квадранта железы, при этом частично повреждаются протоки молочной железы. Ушивается «ямка» в месте расположения опухоли, накладывается внутрикожный шов.
Два последних варианта более эстетичны. Рекомендуются делать полулунные разрезы, а не радиарные (см рисунок). Обычно, через год рубец от такого разреза довольно трудно найти. Производится удаление самой опухоли, при этом не повреждаются протоки молочной железы (и не возникает проблем для последующего кормления грудью), не возникает деформации железы, не возникает дефицита объема железы. Ушивается «ямка» в месте расположения опухоли, накладывается внутрикожный шов. Удаленный макропрепарат подлежит к срочному гистологическому исследованию.
Секторальная резекция молочной железы:
Операция проводится при узловой мастопатии. Кожный разрез производят либо над уплотнением, либо по краю ареолы, либо по субмаммарной складке. Удаляется уплотнение, образовавшийся дефект ткани железы ушивается, накладывается внутрикожный шов. Особая техника секторальной резекции применяется при внутрипротоковой папилломе (обычно это маленькая опухоль, расположенная в протоке и проявляющаяся выделениями из соска). В проток вводится красящее вещество. Кожный разрез делается по краю ареолы, за соском находят прокрашенный проток, в этом месте его пересекают, выделяют к периферии от соска с тем, чтобы была удалена папиллома. Ушивается ткань железы и кожа внутрикожным швом. Удаленный макропрепарат подлежит к срочному гистологическому исследованию.
Центральная резекция молочной железы:
· применяется при внутрипротоковой папилломе, когда еѐ не удаѐтся локализовать, при множественных внутрипротоковых папилломах, располагающихся в центральных отделах протоков. Операция приемлема в тех случаях, когда не предвидится кормление грудью. После кожного разреза, выполненного по краю ареолы, за соском пересекают все протоки. Ткань железы с центральными отделами протоков выделяют на 2–3 см и удаляют. Дефект ткани железы ушивается, накладывается внутрикожный шов. Удаленный макропрепарат подлежит к срочному гистологическому исследованию.
Резекция соска:
· используется при аденоме соска, редкой доброкачественной опухоли или как диагностический этап для морфологической диагностики рака Педжета. Клиновидно резекцируется сосок, накладываются узловые швы тонким шовным материалом. Удаленный макропрепарат подлежит к срочному гистологическому исследованию.
NB! Профилактическая мастэктомия рекомендуется для пациенток с выявленным наследственным геном BRCA1/BRCA2.
Немедикаментозное лечение:
· режим – палатный (III), общий (IV). Здоровый образ жизни: исключение приема алкоголя, курения, кофеин-содержащих напитков, заместительной гормональной терапии.
· диета – стол №15, питание богатое белками, витаминами, здоровый образ жизни.
Медикаментозное лечение: у пациенток с атипической гиперплазией в анамнезе, с высоким/умеренным риском рецидива, выявленным наследственным геном BRCA1/BRCA2 рекомендуется гормональная терапия препаратами антиэстрогенов в течение 3-6 месяцев.
Перечень основных лекарственных средств: нет
Перечень дополнительных лекарственных средств [10]:
| № п/п | Фармакологическая групп, МНН ЛС | Способ применения | УД |
| Антиэстрогены | |||
| 1. | тамоксифен | 10 мг перорально один раз в день в дни 15-25 менструального цикла в течение 3-6 месяцев | С |
Дальнейшее ведение:
· ежедневные перевязки у хирурга по месту жительства до полного заживления раны (от 7-10 дней);
· охранительный режим, исключение физических нагрузок, правильное сбалансированное питание;
· контрольный осмотр маммолога через 1 месяц с момента оперативного лечения, далее регулярное обследование маммолога до 3-х лет (1 раз в 6 мес.);
· УЗИ молочных желез через 1 месяц с момента оперативного лечения, далее 1 раз в 6 месяцев;
· маммография через мес после хирургического лечения 1 раз в два по скрининговой программе.
Организационные принципы диспансеризации и оздоровления больных с доброкачественными образованиями молочной железы:
| Наименова ние | Медицинские осмотры- СМР | Частота наблюдения | Медицинские осмотры- ВОП | Частота наблюдения | Консультация профильных специалистов | Частота наблюдения | Основные лечебно- оздорови тельные мероприятия | Планирование семьи женщин фертильного возраста | Критерии эффективности диспансеризации и перевода с одной диспансер ной группы в другую | Сроки наблюдения и индикаторы снятия с учета |
| 1 | 2 | 3 | 5 | 6 | 7 | 8 | 9 | 10 | 11 | 12 |
| Доброкачественные новообразования молочной железы | Направление и контроль за соблюдением частоты лабораторных и других диагностических исследований. Действие по маршруту пациента, при появлений признаков прогрессирования и изменения лабораторных показателей направление к маммологу | 4 раза в год | Контроль за состоянием пациента При появлении факторов риска коррекция терапии. При появлении признаков прогрессирования решение вопроса госпитализации. При отсутствия эффективности лечения направление к онкологу. | 2 раза В год плановая, по показаниям частота может увеличится. | Врач- онколог | По направлению маммолога |
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ [2]
Показания для плановой госпитализации:
· наличие доброкачественного новообразования в молочных железах.
Показания для экстренной госпитализации: нет.