код мкб лимфаденит шейной области
Диагностика лимфаденопатий
Общая информация
Краткое описание
Национальное гематологическое общество
НАЦИОНАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ
2018
Анализ публикаций отечественных [1—5,8] и зарубежных [12—14] авторов, посвященных алгоритмам диагностики ЛАП, а также многолетний опыт работы «НМИЦ гематологии» [5] позволили разработать и внедрить протокол дифференциальной диагностики лимфаденопатий [15—17].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Этиология и патогенез
Эпидемиология
Диагностика
Первый этап заключается в сборе жалоб, данных анамнеза жизни и анамнеза заболевания, эпидемиологического анамнеза и физикального исследования (рис.1) (II A).
Рисунок 1. Алгоритм первичной диагностики пациентов с ЛАП 
Жалобы и анамнез:
Таблица 1. Эпидемиологические данные, профессиональные факторы, важные в диагностике лимфаденопатий. 
Таблица 3. Географическое распространение основных эндемичных инфекционных заболеваний, сопровождающихся лимфаденопатией.
Таблица 4. Локализация лимфатических узлов, зоны дренирования лимфы и наиболее частые причины увеличения. 

Таблица 5. Значение клинических признаков при лимфаденопатии. 

Уровень убедительности рекомендаций В (уровень достоверности доказательств – IIВ).
Уровень убедительности рекомендаций В (уровень достоверности доказательств – II).
3. Правила выбора лимфатического узла и выполнения его биопсии:

Алгоритм дифференциальной диагностики после проведения биопсии лимфатического узла представлен на рисунке 2 и основан на выявленных морфологических изменениях. В случаях с морфологической картиной опухолевого поражения (лимфома или нелимфоидная опухоль) проводиться ряд дополнительных исследований (иммуногистохимическое и/или молекулярно-генетическое исследование) для уточнения нозологической формы согласно ВОЗ классификации. При отсутствии опухолевого поражения, устанавливается гистологический вариант ЛАП согласно дифференциально-диагностическим группам (таблица 6), в зависимости от которого проводятся/непроводятся дополнительные исследования – повторный сбор жалоб, данных анамнеза жизни, заболевания, объективного осмотра, лабораторное и инструментальное исследования (рисунок 2).
Рисунок 2. Алгоритм постбиопсийной диагностики ЛАП 
Лечение
Вид терапии зависит от окончательного диагноза, установленного после обследования, единого стандарта лечения лимфаденопатии не существует. Проводить консервативное лечение следует в случае доказанной неопухолевой природы ЛАП:
Уровень убедительности рекомендаций В (уровень достоверности доказательств – III).
Медицинская реабилитация
Профилактика
Информация
Источники и литература
Информация
Они предназначены для врачей-гематологов, онкологов, терапевтов, инфекционистов, хирургов, педиатров, работающих в амбулаторно-поликлинических условиях, организаторов здравоохранения.
Поспелова Татьяна Ивановна, д.м.н., профессор, заведующая кафедрой терапии, гематологии и трансфузиологии Федерального государственного бюджетного образовательного учреждения высшего образования «Новосибирский государственный медицинский университет» Министерства здравоохранения Российской Федерации.
Лимфаденит
Лимфаденит – это неспецифическое или специфическое воспалительное поражение лимфоузлов. Лимфаденит характеризуется местной болезненностью и увеличением лимфатических узлов, головной болью, недомоганием, слабостью, повышением температуры тела. Диагностика лимфаденита проводится с помощью сбора анамнеза и физикального обследования; этиология уточняется путем биопсии измененного лимфоузла. Лечение лимфаденита осуществляется с учетом выделенного возбудителя и включает антибиотикотерапию, физиотерапию. При формировании абсцесса или аденофлегмоны производится их вскрытие и дренирование.
МКБ-10
Общие сведения
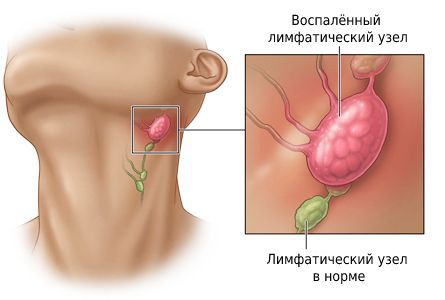
Воспалительная реакция лимфоузлов при лимфадените – это барьерная функция лимфатической системы, которая ограничивает распространение инфекции по организму. Обычно лимфаденит возникает как осложнение первичного воспаления какой-либо локализации. Инфекционные возбудители (микроорганизмы и их токсины) проникают в регионарные лимфоузлы с током лимфы, которая оттекает из первичного гнойного очага. Иногда к моменту развития лимфаденита первичный очаг уже ликвидируется и может оставаться нераспознанным. В других случаях лимфаденит возникает при непосредственном проникновении инфекции в лимфатическую сеть через поврежденную кожу или слизистую.
Причины лимфаденита
Лимфаденит у детей часто бывает связан с воспалительными процессами ЛОР-органов (гриппом, отитом, хроническим тонзиллитом, ангиной), детскими инфекциями (скарлатиной, дифтерией, паротитом), а также кожными заболеваниями (пиодермией, экссудативным диатезом, инфицированной экземой и др.). Причиной специфического лимфаденита являются возбудители туберкулеза, сифилиса, гонореи, актиномикоза, чумы, сибирской язвы, туляремии и др. инфекций.
Классификация
По течению лимфаденит бывает острым и хроническим. Острый лимфаденит проходит в своем развитии 3 фазы – катаральную, гиперпластическую и гнойную.
Начальные патологические процессы при лимфадените характеризуются застойной гиперемией кожи над увеличенным лимфоузлом, расширением синусов и слущиванием их эндотелия. Далее следуют явления экссудации и серозного пропитывания паренхимы узла, лейкоцитарной инфильтрации и пролиферации лимфоидной ткани. Эти структурные изменения соответствуют катаральной и гиперпластической стадиям лимфаденита с локализацией патологических процессов в пределах капсулы лимфоузла. При неблагоприятном дальнейшем развитии наступает гнойное расплавление лимфоузла с образованием инкапсулированного абсцесса или прорывом инфицированного содержимого в окружающую клетчатку – развитием паралимфаденита и аденофлегмоны. Особой тяжестью течения отличается ихорозный лимфаденит, возникающий при гнилостном распаде лимфоузлов.
Реже встречаются фибринозный лимфаденит, характеризующийся обильной экссудацией и выпадением фибрина, и некротический лимфаденит, развивающийся вследствие быстрого и обширного омертвения лимфоузла. Также выделяют особую форму лимфаденита – геморрагическую, характеризующуюся имбибицией (пропитыванием) лимфоузла кровью при сибирской язве или чуме.
При простой и гиперпластической форме лимфаденит может принимать хроническое течение. При лимфадените в воспаление может вовлекаться одиночный лимфоузел, или несколько расположенных рядом лимфатических узлов. В зависимости от этиологии и возбудителя различают специфические и неспецифические лимфадениты.
Симптомы лимфаденита
Острый неспецифический процесс манифестирует с болезненности регионарных лимфоузлов и увеличения их размеров. При катаральной и гиперпластической форме увеличенные узлы легко можно прощупать, их болезненность незначительна, общие нарушения слабо выражены или отсутствуют. Лимфаденит нередко протекает с вовлечением лимфатических сосудов – лимфангитом.
Лимфаденит у детей протекает бурно с высокой температурой, недомоганием, потерей аппетита, нарушением сна. Возможными тяжелыми осложнениями может стать генерализация инфекции с развитием сепсиса.
При хроническом неспецифическом лимфадените лимфоузлы увеличенные, малоболезненные, плотные, не спаяны с окружающими тканями. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Для специфического гонорейного лимфаденита типичны увеличение и резкая болезненность паховых лимфоузлов. Туберкулезный лимфаденит протекает с высокой температурой, выраженной интоксикацией, периаденитом, нередко некротическими изменениями узлов. Лимфаденит при сифилисе характеризуется односторонним умеренным увеличением цепочки лимфоузлов, их неспаянностью между собой и с кожей. При сифилитическом лимфадените никогда не происходит нагноения лимфоузлов.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей, медиастиниту. Развитие лимфаденита может явиться исходной точкой для распространенных гнойных процессов – аденофлегмоны и сепсиса. Исходом хронического лимфаденита может стать рубцевание лимфоузла с соединительнотканным замещением лимфоидной ткани. В некоторых случаях может развиваться нарушение лимфооттока и лимфедема.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага. Дифференциальную диагностику острого лимфаденита проводят с остеомиелитом, флегмоной, нагноившейся атеромой и др.
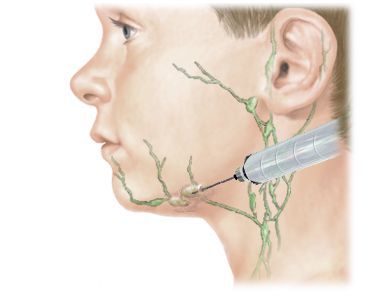
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза), лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
Диагностика специфических лимфаденитов опирается на комплекс клинико-лабораторных данных. Для выявления туберкулеза проводятся туберкулиновые пробы Манту и Пирке. При микроскопическом исследовании пунктата обнаруживаются гигантские клетки Пирогова-Лангганса. В ходе рентгенографии грудной клетки могут выявляться туберкулезные очаги в легких; при исследовании мягких тканей шеи, подчелюстной, подмышечной, паховой зоны на снимках определяются кальцинаты в виде плотных теней.
При сифилитическом лимфадените в пунктате обнаруживаются бледные трепонемы. К диагностике специфических лимфаденитов привлекаются специалисты-фтизиатры, венерологи, инфекционисты. При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Лечение лимфаденита
Катаральный и гиперпластический острый лимфаденит лечится консервативно. Необходимо создание покоя для области поражения, проведение адекватной антибиотикотерапии на основании чувствительности микробной флоры, УВЧ-терапии, витаминотерапии. При гнойном процессе показано вскрытие гнойного лимфаденита, аденофлегмоны, дренирование и санация очага по принципам ведения гнойных ран. Назначается активная дезинтоксикационная и антибактериальная терапия.
При хроническом неспецифическом лимфадените требуется устранение основного заболевания, поддерживающего воспаление в лимфоузлах. Специфические лимфадениты лечатся с учетом этиологического агента и первичного процесса (сифилиса, гонореи, туберкулеза, актиномикоза и др.).
Прогноз и профилактика
Своевременное этиотропное лечение лимфаденита позволяет избежать распространения и генерализации процесса. Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).
Что такое шейный лимфаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
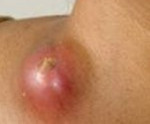
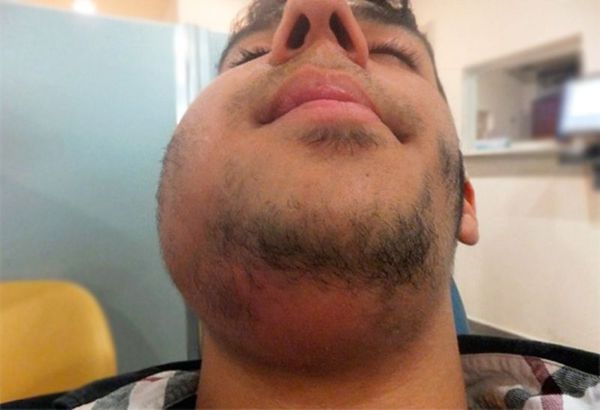
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители. В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых. Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
Эти симптомы — повод немедленно обратиться за медицинской помощью.
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.
Симптомы острого гнойного лимфаденита:
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
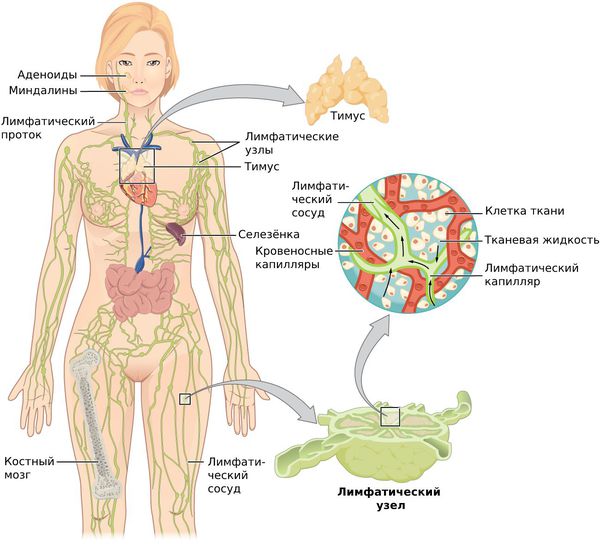
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость. Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителя
Неспецифические (клиническая картина не зависит от возбудителя):
Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболевания
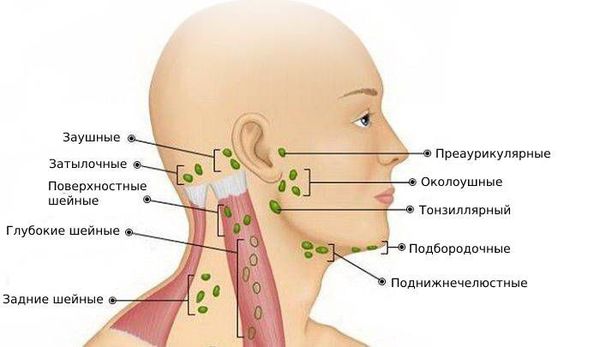
По локализации входных ворот инфекции
По расположению лимфоузлов
Стадии развития заболевания
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
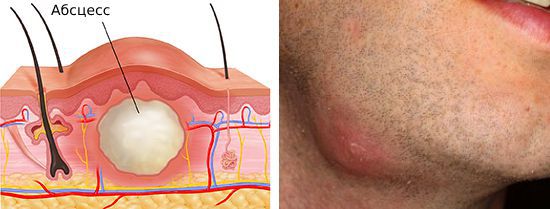
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
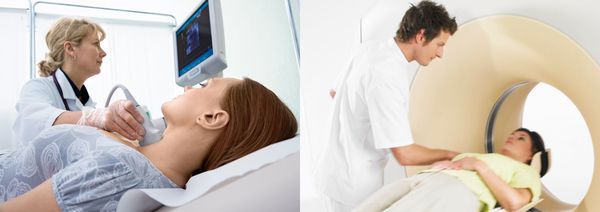
Аппаратные методы
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
Дифференциальная диагностика
Лечение шейного лимфаденита
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
Физиотерапевтическое лечение
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.