код мкб посттромботическая ретинопатия
Другие болезни сетчатки (H35)
Изменения в ретинальном сосудистом рисунке
Исключена: пролиферативная витреоретинопатия с отслойкой сетчатки (H33.4)
Ангиоидные полосы макулы
Друзы (дегенеративные) макулы
Старческая дегенерация макулы (атрофическая) (экссудативная)
При необходимости идентифицировать лекарственное средство, вызвавшее поражение, используют дополнительный код внешних причин (класс XX).
Исключена: с ретинальным разрывом (H33.3)
Центральная серозная хориоретинопатия
Отслойка ретинального пигментного эпителия
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Посттромботическая ретинопатия сетчатки
В офтальмологии отдельную (и особую) группу заболеваний составляют так называемые ретинопатии – органические дегенеративные поражения сетчатки, обусловленные острым или хроническим дефицитом ее кровоснабжения. Соответственно, ретинопатии классифицируются по этиопатогенетическому критерию, т.е. в зависимости от причин и механизмов, приводящих к несостоятельности питающей сетчатку сосудистой оболочки.
Так, выделяют диабетическую, гипертоническую, травматическую и некоторые другие формы ретинопатии.
Посттромботическая ретинопатия, как видно из названия, неразрывно связана с тромбозом внутриглазных кровеносных сосудов; в большинстве случаев это тромб в центральной вене сетчатки или в одном из ее ответвлений. Посттромботическую разновидность ретинопатии рассматривают именно в этом контексте – не как самостоятельную, автономно возникающую болезнь, а как вторичную патологию, которая является осложнением и следствием тромбоза.
Основные причины
К наиболее вероятным причинам тромбирования в бассейне ретинальных вен относятся:
Категорией населения, которая наиболее подвержена тромбозу ретинальных сосудов, являются лица в возрасте после 40 лет, – в особенности те, кто страдает сахарным диабетом и/или предрасположены к гипертонии.
Симптоматика острого тромбоза ретинальных сосудов
На ранних стадиях процесс тромбообразования прогрессирует достаточно медленно и бессимптомно. Затем патология ускоряется, в определенный момент манифестируя выраженной клинической картиной: резко падает острота и четкость зрения, возникает ощущение инородного тела в глазу (этот симптом нельзя считать специфическим, поскольку он присущ практически любой офтальмологической патологии). Многие пациенты жалуются на двоение или пелену в пораженном глазу; из-за резкого повышения давления в тромбированной сосудистой ветви вероятны ретинальные кровоизлияния той или иной интенсивности, либо общий гемофтальм.
Механизмы органической дегенерации ретинальной ткани в случае острой ишемии (прекращения кровоснабжения) сродни процессам, имеющим место при инфаркте или ишемическом инсульте, – и столь же катастрофичны. В данном случае ситуация осложняется тем, что ткань сетчатки представляет собой узкоспециализированное и очень уязвимое образование из нескольких микроскопических клеточных слоев (известные еще со школы фоточувствительные палочки и колбочки). Исходом дистрофии/атрофии сетчатки является ее отслоение, — необратимая слепота в итоге, — причем ни трансплантация донорской сетчатки, ни имплантация искусственной на сегодняшний день не входят в число отработанных и практикуемых в офтальмологии методик: в последние 3-4 года сообщается лишь о первых относительно удачных экспериментах в этой области.
Поэтому чрезвычайно важными являются:
Особо следует подчеркнуть, что состояния острого тромбоза и окклюзии центральной ретинальной вены подлежат лечению в стационарных условиях; период постоянного наблюдения, интенсивного лечения и контроля динамики занимает обычно не менее 8-10 дней.
Механизмы развития и клиническая картина
Как правило, при неблагоприятном протекании тромбирующих процессов на протяжении приблизительно 3 мес в сетчатке развиваются множественные изменения: разного рода аневризмы (сосудистые локальные выпячивания), скопления экссудата, гиперпигментация, сращивания по типу стяжек, отечность, клеточная дегенерация. При обширном и длительном блокировании кровоснабжения может начаться процесс неоваскуляризации – разрастания новой сети кровеносных сосудов, с помощью которой организм пытается компенсировать ретинальную ишемию (однако новообразованные сосуды прорастают в стекловидное тело, давят на окружающие ткани и т.д., то есть в конечном счете ситуация лишь отягощается). Все более усугубляется снижение зрительных функций; результатом отслоения сетчатки является необратимая утрата зрения.
Обращаясь в наш офтальмологический центр пациент получает самое эффективное лечение посттроботической ретинопатии и с использованием современных методов у признанных врачей. Все это служит гарантией высокого результата лечения и сохранение зрения!
Лечение и прогноз
Важнейшим терапевтическим и профилактическим фактором является постоянный и эффективный контроль основного заболевания, будь то диабет, артериальная гипертензия или атеросклероз. Далее, решающее значение имеет по возможности быстрое купирование симптоматики острого тромбоза. С этой целью назначаются гипотензивные препараты, фибринолитики и антикоагулянты (для предотвращения дальнейшего тромбообразования), ангиопротекторы, витаминные комплексы, в некоторых случаях гормональная терапия.
Лечение собственно посттромботической ретинопатии, развившейся через определенное время после острого состояния, может оказаться достаточно длительным и включать как консервативные схемы, так и лазерную терапию и/или офтальмохирургическое вмешательство. Терапевтическая стратегия полностью определяется стадией процесса, преимущественным характером и выраженностью органических изменений в ткани сетчатки, поэтому сложно говорить о каких-либо общих рекомендациях (за исключением обязательного наблюдения у квалифицированного офтальмолога, без чего риск утратить зрение становится вполне реальным). Так, при угрозе отслоения сетчатки, а также для профилактики такого отслоения широко и успешно применяется лазерная коагуляция; в более тяжелых и запущенных случаях, когда поражение распространяется на стекловидное тело и другие структуры глаза, приходится прибегать к офтальмохирургическому вмешательству (витрэктомия) в сочетании с прочими видами лечения.
Прогноз относительно благоприятен в тех случаях, когда лечение начинается незамедлительно, на самых ранних стадиях тромбоза, и продолжается в полном назначенном объеме до стабилизации состояния сетчатки и питающей ее сосудистой оболочки. Случаи, когда органические изменения в тканях глазного дна зашли далеко, имеет место неоваскуляризация, постоянные геморрагии, экссудативные очаги, отечность, тенденция к атрофии зрительного нерва и отслоению сетчатки – в прогностическом плане значительно менее оптимистичны.
Возрастная макулярная дегенерация
Общая информация
Краткое описание
Название протокола: Возрастная макулярная дегенерация.
Код протокола:
Код (ы) МКБ-10:
Н 35.3 Дегенерация макулы и заднего полюса (старческая дегенерация макулы)
Сокращения, используемые в протоколе:
АЛТ – аланинаминотрансфераза
АСТ – аспартамаминотрансфераза
ВГД – внутриглазное давление
ВМД – возрастная макулярная дегенерация
ИБС – ишемическая болезнь сердца
ИФА – иммунофлюоресцентный анализ
ИВВИА – интравитреальное введение ингибиторов ангиогенеза
КП – компьютерная периметрия
ЛК – лазерная коагуляция
ЛПНП – липопротеиды низкой плотности
ЛПВП – липопротеиды высокой плотности
НЭ – нейроэпителий сетчатки
ОКТ – оптическая когерентная томография
ОНЭ – отек нейроэпителия
ОПЭ – отек пигментного зпителия
РПЭ – ретинальный пигментный эпителий
УЗИ – ультразвуковое исследование
ФАГ – флюоресцентная ангиография
ХНВ – хориоидальная неоваскуляризация
ХНМ – хориоидальная неоваскулярная мембрана
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: врачи общей практики, офтальмологи.
Оценка на степень доказательности приводимых рекомендаций [7].
Шкала уровня доказательности:
Рандомизированные исследования с низким уровнем ложнопозитивных и ложнонегативных ошибок.
| Степень | Градация |
| А | Доказательство I уровня или устойчивые многочисленные данные II, III или IV уровня доказательности. |
| B | Доказательства II, III или IV уровня, считающиеся в целом устойчивыми данными. |
| C | Доказательства II, III, IV уровня, но данные в целом неустойчивые. |
| D | Слабые или несистематические эмпирические доказательства. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
Лабораторные исследования:
· биохимический анализ крови: холестерин крови, липопротеиды низкой плотности, липопротеиды высокой плотности, триглицериды
Показания для консультации узких специалистов:
· консультация терапевта – для оценки общего состояния организма;
· консультация кардиолога – при нарушении сердечного ритма (один из главных факторов риска развития ВМД);
· консультация невропатолога – при выявлении патологии со стороны нервной системы (существует связь между развитием ВМД и заболеваниями ЦНС, например, болезни Альцгеймера);
· консультация эндокринолога – при наличии сахарного диабета/другой патологии эндокринной системы.
Дифференциальный диагноз
Дифференциальный диагноз [11,13].
Диагноз «ВМД» выставляется при наличии одного/нескольких следующих признаков:
· твердые/мягкие друзы в заднем полюсе;
· усиление/ослабление пигментации в макулярной зоне;
· атрофические очаги в макуле (географическая атрофия);
· серозная отслойка пигментного эпителия и/или нейроэпителия сетчатки;
· субретинальная неоваскуляризация/геморрагическая отслойка пигментного эпителия сетчатки;
· субретинальный фиброз в макулярной зоне.
Лечение
Немедикаментозное лечение:
· Режим общий 3, стол № 15.
Лазерная коагуляция сетчатки [16] (УД – В):
Показания к проведению лазерной коагуляции сетчатки:
· экссудативные и экссудативно-геморрагические стадии ВМД
Противопоказания к проведению лазерной коагуляции сетчатки: нет
Лазеркоагуляция сетчатки – травматичный метод, который приводит к разрушению ткани сетчатки и формированию рубцовой ткани. ЛК применяется исключительно экстрафовеолярно. Не допускается использование в макулярной зоне.
Препараты (действующие вещества), применяющиеся при лечении
| Аскорбиновая кислота (Ascorbic acid) |
| Ацетазоламид (Acetazolamide) |
| Бетаметазон (Betamethasone) |
| Гепарин натрия (Heparin sodium) |
| Дексаметазон (Dexamethasone) |
| Метилэтилпиридинол (Methylethylpiridinol) |
| Надропарин кальция (Nadroparin calcium) |
| Пиридоксин (Pyridoxine) |
| Тиамин (Thiamin) |
| Токоферол (Tocopherol) |
| Фуросемид (Furosemide) |
| Цианокобаламин (Cyanocobalamin) |
| Эноксапарин натрия (Enoxaparin sodium) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания для плановой госпитализации:
· наличие отека макулярной зоны сетчатки (более 300 мкм по данным ОКТ) на единственном в функциональном отношении глазу;
· наличие отека макулярной зоны сетчатки (более 300 мкм по данным ОКТ) на глазах с сопутствующей офтальмологической патологией – глаукомой;
· наличие эпиретинальной мембраны;
· разрыв сетчатки в макулярной зоне;
· витреоретинальная тракция в макулярной зоне.
Показания к экстренной госпитализации: нет.
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1) Степанова Ирина Станиславовна – доктор медицинских наук, старший преподаватель кафедры постдипломного образования АО «Казахский научно-исследовательский институт глазных болезней».
2) Пучко Снежана Константиновна – кандидат медицинских наук, врач-офтальмолог высшей категории АО «Казахский научно-исследовательский институт глазных болезней» филиал Астана.
3) Мукажанова Айнагуль Сериковна – врач-офтальмолог платного отделения АО «Казахский научно-исследовательский институт глазных болезней».
4) Долматова Ирина Анатольевна – доктор медицинских наук, заведующая курсом офтальмологии НУО «Казахстанско-Российский медицинский университет».
5) Жусупова Гульнар Даригеровна – кандидат медицинских наук, ассистент кафедры общей и клинической фармакологии, АО «Медицинский университет Астана».
Указание на отсутствие конфликта интересов: нет
Рецензенты: Шустеров Юрий Аркадьевич – заведующий кафедрой офтальмологии Карагандинского государственного медицинского университета, доктор медицинских наук.
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Что такое посттромботическая ретинопатия?
Посттромботическая ретинопатия — это патологический процесс в сетчатке, причиной которого выступает тромбоз. Недуг представляет невоспалительное поражение, из-за которого нарушается микроциркуляция крови, может развиться дистрофия или атрофия зрительного нерва. Из этой статьи Вы подробно узнаете о причинах, признаках и лечении заболевания.
В этой статье
Что такое посттромботическая ретинопатия?
Глазную патологию, которая развивается из-за образования тромбов в центральной вене сетчатки, называют посттромботической ретинопатией. Это невоспалительное поражение, возникающее из-за нарушения кровоснабжения, следствием чего становятся дистрофия и атрофия зрительного нерва. Заболевание обычно начинает развиваться спустя три месяца после образования тромба в центральной вене, которая обеспечивает питание сетчатки. Реже тромбоз возникает в верхней височной вене. Нижневисочная, носовая и макулярная ветвь сетчатой оболочки глаза поражаются в очень редких случаях.
Существует две формы посттромботической ретинопатии. Первая — ишемическая. Вторая — неишемическая. Чаще встречаются случаи неишемической ретинопатии. При этой патологии вены сетчатой оболочки глаза перекрыты частично. Повышается внутрисосудистое давление, из-за чего в сетчатку просачивается кровь. Это приводит к повреждению ретинальной ткани. Она начинает отекать, нарушается восприятие цвета и световых импульсов. Замедляется выработка альбуминов — водорастворимых белков, что приводит к повышению онкотического давления, которое играет важную роль в образовании межклеточной жидкости. При неишемической форме посттромботической ретинопатии нарушается капиллярное кровоснабжение. Отсутствие лечения часто приводит к более тяжелой форме патологии — ишемической.
Ишемическую форму ретинопатии часто называют геморрагической. Она встречается реже, но плохо поддается лечению. Для ишемической ретинопатии характерно полное перекрытие венозного просвета и нарушение кровоснабжения ретинальной ткани. Сетчатка перестает нормально работать из-за недостаточного поступления крови и кислорода. Характерные симптомы такого состояния:
Так как патология может принимать разные формы и протекать по-разному, врачи часто называют посттромбатическую ретинопатию — группой заболеваний. Она объединяет органические дегенеративные поражения сетчатки, которые возникли из-за острого или хронического нарушения кровоснабжения. Выделяют диабетическую ретинопатию, гипертоническую, травматическую и другие виды патологии. Различают их в зависимости от причин, повлекших нарушение кровотока сосудов сетчатки.
Причины посттромботической ретинопатии
Обычно посттромботическая ретинопатия становится следствием закупорки сосудов сетчатки сгустком крови, который образуется из-за нарушения структуры сосудистой стенки. Реже причина патологии заключается в неправильной гемодинамике, приводящей к быстрой или медленной свертываемости крови. Такое состояние часто сопровождается головной болью, снижением остроты зрения, фотопсией — возникновением перед глазами беспредметных образов: движущихся точек, пятен и т. д. К посттромботической ретинопатии часто приводят:
Посттромботическая ретинопатия — это одно из следствий таких заболеваний, как: гипертония, атеросклероз, сахарный диабет, аритмия. Часто патология развивается у людей, имеющих проблемы в работе сердечно-сосудистой системы. Распространенная причина недуга — нарушение системы гемостаза. При повышенной свертываемости крови высок риск образования тромбов, в том числе и в сосудах сетчатки глаза. Самые распространенные патологии — это:
Основная причина тромбоза — замедление тока крови и повреждение сосудистой стенки. Если структура сосудов нарушена, тромбоциты формируют кровяной сгусток, задача которого — восстановить целостность сосуда. Это естественный и компенсирующий процесс, происходящий в организме. Но если свертываемость крови повышается, тромб может перекрыть просвет сосуда и нарушить гемодинамику. На фоне данного состояния часто возникает острая гипоксия сетчатки, которая связана с недостатком кислорода. Это становится причиной застоя крови, которая поступает в интерстиций — соединительную ткань, расположенную между кожей и органами тела. Следствием этого становятся макулярный отек и кровоизлияния разной степени тяжести.
Тромбоз центральной вены сетчатки может возникнуть из-за опухолей, глаукомы, черепно-мозговых травм. Обычно тромб образуется в местах сжатия сосудов. Это сопровождается артериальным спазмом, который нарушает микроциркуляцию сетчатой оболочки глаза. Также причиной тромбообразования может стать васкулит — воспаление сосудов. Поражение центральной вены часто приводит к слепоте. При тромбозе одной из ее ветвей, обычно — верхней височной, происходит выпадение определенного участка поля зрения.
Как развивается посттромботическая ретинопатия?
При наличии патологий, которые приводят к образованию тромбов, в сетчатке происходит множество изменений. Обычно они проявляются спустя три месяца после формирования тромба. Чаще всего врачи диагностируют аневризмы — сосудистые локальные выпячивания, скопления экссудата — жидкости, выделяющейся в тканях при воспалении мелких кровеносных сосудов. Характерные симптомы посттромботической ретинопатии:
Симптомы могут возникнуть не сразу, а спустя некоторое время. Обычно человек не испытывает недомогания после того, как сосуд закупорился. Ретинопатия долгое время протекает бессимптомно. Это объясняется тем, что кровообращение частично сохраняется в тканях глазного яблока. Время появления выраженных симптомов зависит от причины тромбоза и степени окклюзии. При длительном нарушении гемодинамики часто начинается процесс неоваскуляризации — количество кровеносных сосудов увеличивается. Так организм пытается самостоятельно справиться с ретинальной ишемией.
Клиническую картину посттромботической ретинопатии офтальмологи разделяют на несколько этапов:
Чаще всего посттромботическая ретинопатия развивается у людей старше 40 лет, но врачи могут диагностировать заболевание и раньше.
Диагностика посттромботической ретинопатии
Патологию сложно диагностировать на ранних стадиях развития, так как первое время она протекает бессимптомно. Клиническая картина становится заметна спустя некоторое время. Самые распространенные признаки заболевания — это:
Это основные признаки заболевания, но их недостаточно для постановки окончательного диагноза. Врач должен собрать анамнез, расспросить пациента о наличии хронических болезней, проведенных ранее операциях, полученных травмах. Также он должен уточнить, принимает ли человек лекарственные препараты, если да, то какие. При осмотре офтальмолог определяет остроту и границы поля зрения, при необходимости — измеряет глазное давление. В том случае, когда повреждена центральная вена, артерии сетчатой оболочки глаза истончаются, нарушается сегментарный кровоток. В центральной области сетчатки образуется ярко-красное пятно, которое является макулярным отеком.
Во время осмотра глазного дна врач может выявить отек сетчатки, для которого характерны признаки застоя крови в венах, штрихообразные кровоизлияния. Если посттромботическая ретинопатия возникла некоторое время назад, а пациент не сразу обратился за медицинской помощью, могут определяться «старые» кровоизлияния, появляться новые патологические сосуды, а на месте старых образовываться плотные экссудаты. Для этой стадии развития патологии характерно развитие микроаневризм, макулярный отек.
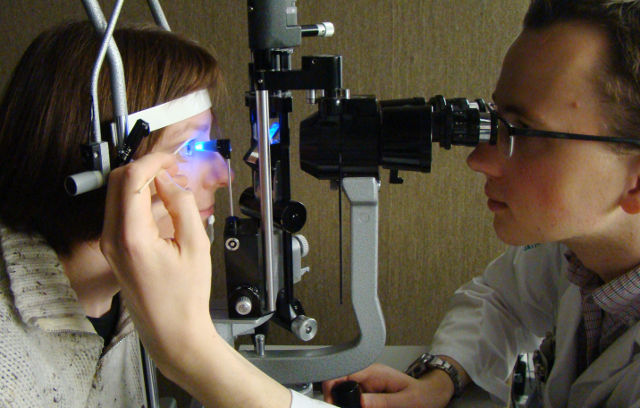
Обычно посттромботическую ретинопатию диагностируют с помощью нескольких инструментальных методик. Какие из них будут выбраны, зависит от многих факторов: возраста пациента, выраженности симптомов, перенесенных офтальмологических операций и т. д. Диагностика патологии включает проведение офтальмоскопии, ангиографии глазного дна, оптической когерентной томографии. Определить степень тромбоза позволяет офтальмоскопия. Проведение этой процедуры помогает подтвердить диагноз, исследовать состояние артерий и кровотока.
Обычно при посттромботической ретинопатии сетчатка становится бледнее, отекает, в области макулы образуются яркие пятна, капилляры сужаются. Основные признаки, подтверждающие диагноз, — кровоизлияния свободной формы и венозный застой.
Ангиографию глазного дна врачи обычно назначают в индивидуальном порядке. Эту процедуру часто называют флюоресцентной ангиографией. Она позволяет детально рассмотреть изменения, которые произошли в сосудах, исследовать степень их наполняемости с помощью контрастного вещества. Плюс такого метода диагностики в том, что он позволяет оценить анатомические нарушения, которые стали следствием тромбоза, а также функциональные изменения сосудов глазного дна. Это помогает офтальмологам установить стадию заболевания.
Если офтальмоскопия не дала результатов, врачи назначают оптическую когерентную томографию. Это метод неинвазивного исследования тонких слоев кожи, слизистых оболочек и глазных тканей. Применение его в офтальмологии позволяет получить полное представление о строении сетчатой оболочки глаза, нарушениях ее структуры. С помощью томографов врачи могут диагностировать патологические изменения, которые невозможно выявить при офтальмоскопии.
Часто оптическая когерентная томография проводится с эффектом Доплера. Это позволяет просканировать кровоток в крупных и мелких сосудах, оценить гемодинамику.
Медикаментозное лечение посттромботической ретинопатии
Самый распространенный способ лечения патологии — медикаментозный. Врачи назначают лекарственные средства, которые влияют на обменные процессы в структурах глаза и сосудах. Обычно выписывают препараты, обладающие гемостатическим действием, нормализующие проницаемость сосудов. Офтальмологи часто назначают «Этамзилат» — антигеморрагическое средство, которое улучшает микроциркуляцию крови. Действие препарата связано с активирующим влиянием на формирование тромбопластина. Лекарственное средство не оказывает воздействия на протромбиновое время, не способствует образованию тромбов. «Этамзилат» назначают принимать по 1-2 таблетке 2 раза в сутки. В более редких случаях врачи рекомендуют внутримышечное или подъюнктивальное введение препарата.
Восстановить нарушенную микроциркуляцию, уменьшить воспаление сетчатки и проницаемость сосудистой стенки позволяет «Пармидин». Этот препарат блокирует объединение тромбоцитов, стимулирует растворение сгустков крови, препятствует отложению в сосудистой стенке атерогенных липидов, которые приводят к развитию атеросклероза. Применение лекарственного средства позволяет уменьшить отек эндотелиальных клеток. «Пармидин» принимают по 1,5 г в сутки. Длительность лечения обычно составляет от двух месяцев до шести. Целесообразно сочетать прием препарата с витаминами и липоевой кислотой. Назначение этого лекарственного средства противопоказано пациентам с заболеваниями печени.
Для комплексной терапии посттромботической ретинопатии врачи часто назначают:
С целью предотвращения посттромботической ретинопатии офтальмологи выписывают сосудорасширяющие препараты. Чаще всего используют «Кавинтон». Принимают его по 1-2 таблетки 3 раза в сутки. Продолжительность лечения обычно не превышает 3 месяца. Аналогом этого лекарственного средства является «Пентоксифиллин». Он позволяет улучшить микроциркуляцию крови, расширить сосуды. Препарат применяют по 2 таблетки 3 раза в сутки. Прием любых лекарственных средств обязательно должен быть согласован с врачом.
Лечение стационарное посттромботической ретинопатии
Распространенный метод лечения патологии — лазерная коагуляция. Эта процедура заключается в прижигании поврежденных капилляров и удалении ранее разрушенных. При ее проведении лазер воздействует на сосуды, которые могут пострадать в ближайшем времени. Под воздействием лазера происходит разрушение пораженных участков сетчатки, обогащение ее кислородом. Это позволяет снизить вероятность образования новых патологических сосудов. Данный метод лечения улучшает состояние сетчатой оболочки глаза, предотвращает снижение остроты зрения. Противопоказанием для проведения лазерной коагуляции является катаракта.
Для лечения посттромботической ретинопатии врачи применяют витрэктомию — хирургическую операцию по частичному или полному удалению стекловидного тела глаза. Освободившееся пространство глазного яблока заполняют специальным раствором. Чаще всего используют пузырьки газа, реже — силиконовое масло, солевой раствор, синтетические полимеры. Вводимое вещество обязательно должно быть абсолютно прозрачным. Его важные характеристики: биосовместимость и гипоаллергенность. Вязкость вещества должна соответствовать структуре удаленного стекловидного тела. Это позволит обеспечить нормальное функционирование глаза.