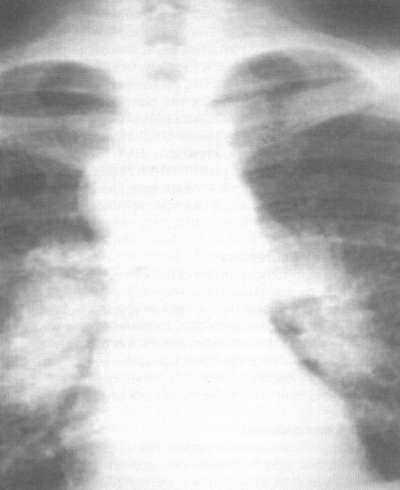
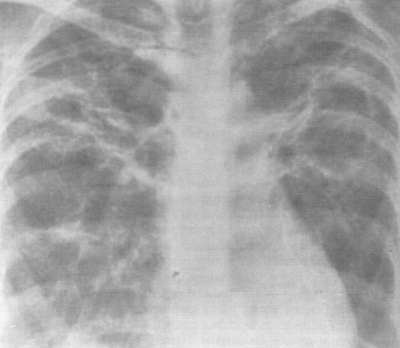
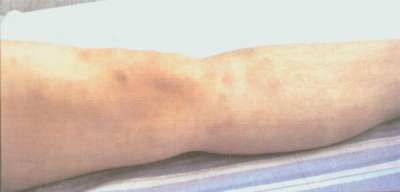
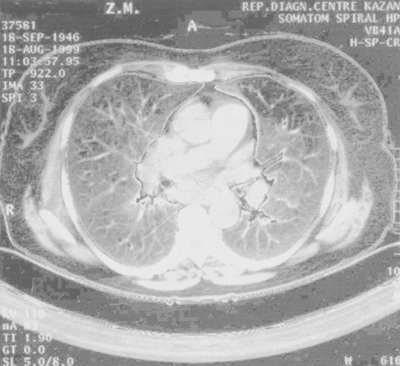
Женская половая сфера ( 3,5 позволяет диагностировать саркоидоз с вероятностью 94%, даже если трансторакальная биопсия была неинформативной. Увеличение активности ангиотензинпревращающего фермента (АПФ) сыворотки крови в 2 раза более нормы и выше также свидетельствует в пользу саркоидоза.
Проба Квейма–Зильтцбаха. В 1941 г. норвежский дерматолог Ансгар Квейм обнаружил, что внутрикожное введение ткани лимфатического узла, пораженного саркоидозом, вызывает образование папулы у 12 из 13 больных саркоидозом. Луис Зильцбах усовершенствовал этот тест, используя суспензию селезенки, подтвердил его специфичность и организовал его проведение, как международное исследовние. Тест был назван пробой Квейма–Зильцбаха (Kveim– Siltzbach). В настоящее время эта проба представляет собой внутрикожное введение пастеризованной суспензии селезенки, пораженной саркоидозом. В месте введения постепенно появляется папула, которая достигает максимального размера (3–8 см) через 4–6 нед. Биопсия этой папулы в 70–90% случаев у больных саркоидозом позволяет обнаружить изменения, подобные саркоидозу. Развитие гранулем у больных саркоидозом (в отличие от здоровых) связано с различной последующей клеточной реакцией на чужеродный материал, а не с ранней неспецифической реакцией клеток в месте введения суспензии. Однако антиген Квейма недоступен для широкого применения, поскольку он отсутствует в виде стандартного промышленно выпускаемого диагностикума.
Окончательный диагноз. Клинический диагноз саркоидоза должен строиться на основании трех положений: наличия характерной бесказеозной эпителиоидно-клеточной гранулемы в пораженном органе, клинико-инструментальных признаках, свойственных саркоидозу, и исключении других состояний, вызывающих сходные симптомы и проявления. Гистологическая картина саркоидной гранулемы сама по себе может быть недостаточной для постановки клинического диагноза, поскольку гранулематозная саркоидная реакция описана в тканях, прилегающих к опухолям, а также при грибковых поражениях.Лечение
Вопрос о лечении саркоидоза на сегодня весьма не прост. Накопленный мировой опыт свидетельствует о том, что в 50–70% случаев вновь выявленный саркоидоз дает спонтанные ремиссии, что никакое известное сегодня лечение не меняет естественного течения заболевания. Еще более тревожны сообщения, свидетельствующие о том, что после курсов гормональной терапии снижается вероятность спонтанных ремиссий.
До назначения гормональной терапии, в период выжидательной тактики, могут быть назначены антиоксиданты – витамин Е и N-ацетилцистеин (АЦЦ, флуимуцил).
Пентоксифиллин. Поскольку фактор некроза опухолей (TNF) играет значительную роль в образовании гранулем и прогрессировании саркоидоза, этот препарат следует рассматривать в качестве средства лечения активного саркоидоза легких вместе с гормонами и самостоятельно. Дозировка – 25 мг/кг в день в течение 6 мес.
Нестероидные противовоспалительные препараты (НПВП) целесообразны при лечении острых артритов и миалгии во время синдрома Лефгрена, но не играют никакой роли при прогрессирующем легочном саркоидозе.
В соответствии с достигнутой в 1999 г. международной договоренностью показанием к началу лечения системными глюкокортикоидами являются клинически (нарастание симптомов), рентгенологически (увеличение теней) и функционально (снижение жизненной емкости и диффузионной способности легких) доказанное прогрессирование гистологически верифицированного легочного саркоидоза, вовлечение сердца (нарушения ритма или проводимости), неврологические поражении (за исключением изолированного паралича лицевого нерва), поражение глаз, а также постоянная гиперкальциемия. По мнению большинства зарубежных исследователей, только 10–15% больных с вновь выявленным саркоидозом требуют немедленного медикаментозного лечения. У больных с такими проявлениями заболевания, как поражение кожи, передний увеит или кашель применяют кортикостероиды местного действия (кремы, капли, аэрозоли соответственно).
Для большинства больных с выявленными внутригрудными изменениями целесообразна выжидательная тактика с контролем на 3-м и 6-м месяцах (рентгенография, гемограмма, кальций крови и мочи).
Стандарты лечения больных саркоидозом пока не выработаны. Однако во многих странах накоплен большой практический опыт применения глюкокортикоидов, что позволяет сегодня разделить процесс лечения на следующие этапы:
1) начальная доза для контроля за воспалением. Обычно назначают 0,5–1,0 мг/кг, или же 20–40 мг в сут per os на 2–3 мес. Существует мнение, что для лучшего прогноза заболевания начальный курс лечения следует проводить невысокими дозами преднизолона – около 10 мг в сут;
2) снижение до поддерживающей дозы в 5–15 мг/сут, которая продолжает подавлять воспаление, но лишена многих токсических эффектов (еще 6–9 мес); больные должны получать лечение и большие сроки, если сохраняются гиперкальциемия и гиперкальцийурия, обезображивающие поражения кожи, имеются проявления саркоидоза глаз (применение системных и местных препаратов), саркоидоза сердца, нервной системы;
3) продолжение снижения дозы гормонов до принятия решения об их полной отмене, не исключена возможность перехода на ингаляционные стероиды;
4) отмена кортикостероидов;
5) наблюдение за возможным появлением рецидива без лечения;
6) лечение рецидивов. При рецидивах саркоидоза, которые особенно вероятны через 3–4 мес после отмены гормонов, некоторые эксперты рекомендуют применять пульс-терапию внутривенным введением метилпреднизолона по 3 г/сут в течение 3 дней острого рецидива.
При назначении системных стероидов следует помнить, что они обладают множеством побочных эффектов, к которым относят остеопороз (особенно у женщин в менопаузе), аваскулярный некроз, нервно-психические нарушения, развитие Кушингоида, увеличение массы тела, повышение восприимчивости к инфекциям, снижение толерантности к глюкозе, катаракту. Это служит весомой причиной для того, чтобы не спешить с применением гормонов при малосимптомном и бессимптомном течении.
Ингаляционные стероиды назначают как препараты первой линии либо на этапе отхода от системных стероидов, либо пациентам с непереносимостью системных стероидов. Наибольшее число наблюдений относится к будесониду, который применяли 2 раза в сутки по 800 мкг и более. Более низкие дозы не всегда оказывали лечебное действие. Отмечена целесообразность последовательного и комбинированного применения системных и ингаляционных кортикостероидов при саркоидозе II стадии и выше (М.М. Илькович и др., 1996).
Противомалярийные препараты — 4-аминохинолоны хлорохин и гидроксихлорохин. При саркоидозе делагил назначают по 0,25 г 2–3 раза в день в течение 2—6 мес в качестве монотерапии и при снижении дозы кортикостероидов. Гидроксихлорохин применяли в дозе 200 мг через день в течение 9 мес. Его рекомендуют для лечения саркоидоза кожи и костей, а также при гиперкальциемии. Хлорохин и гидроксихлорохин обладают потенциальным побочным действием на сетчатку глаза, что ограничивает их применение, однако они не так опасны, если их суточная доза не превышает 250 мг. Более высокая дозировка требует наблюдения у офтальмолога. Известны аллергические реакции на эти препараты, они также противопоказаны при беременности.
Метотрексат — антагонист фолиевой кислоты с противовоспалительными и иммуносупрессивными свойствами, цитотоксический агент, который достаточно широко используется при хроническом и рефрактерном к стероидам саркоидозе. Метотрексат назначают 1 раз в неделю внутрь или внутримышечно в дозе 7,5–20 мг в течение 1–6 мес и до 2 лет пациентам с недостаточным эффектом кортикостероидов или их непереносимостью.
В рефрактерных к гормональной терапии случаях назначают также азатиоприн, циклофосфамид, циклосерин А, хорамбуцил, колхицин, аллопуринол, изотретионин, талидомид. Нет однозначного мнения о необходимости назначения иммуномодуляторов.
Лучевая терапия показала себя эффективной в отдельных наблюдениях нейросаркоидоза.
Разгрузочная диетотерапия достаточно давно применяется в России при I и II рентгенологических стадиях саркоидоза легких. Отмечены ее иммунокорригирующее влияние, стимуляция коры надпочечников и антиоксидантный эффект. Возможно сочетание с гормональным лечением.
Экстракорпоральные методы лечения. Плазмаферез рекомендован больным с гормональной зависимостью, плохой переносимостью гормонов, сопутствующими заболеваниями (сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки и др.), при рецидивирующем течении. Проводят 2–5 процедур с интервалом в 5–8 дней. За сеанс удаляют от 110 до 1200 мл плазмы, в качестве замены вводят изотонический раствор хлористого натрия или реополиглюкин. При лечении больных саркоидозом используют лимфоцитаферез и экстракорпоральную модификацию лимфоцитов, суть которой заключается в дробном выделении из 1,5—2 л крови центрифугата, содержащего 0,8—2,5 млрд лимфоцитов, и дальнейшей их инкубации с 30—60 мг преднизолона (из расчета 30 мг преднизолона на 1—1,5 млрд лимфоцитов) в термостате в течение 2 ч при температуре 37°С. Цель метода — создание в малом объеме (300—450 мл) центрифугата очень высокой концентрации преднизолона и за счет этого наиболее полное насыщение рецепторов лимфоцитов кортикостероидами. Кроме этого, данная методика позволяет в процессе проведения операции удалять из кровяного русла до 1 л плазмы. Возмещение жидкости осуществляется физиологическим раствором или реополиглюкином. Курс лечения состоит из 3 процедур с интервалом 7 дней (В.В.Романов, 2001).
Физиотерапевтические методы достаточно широко применяют в отечественных фтизиатрических клиниках. Это КВЧ, фонофорез с гидрокортизоном на грудную клетку, ультразвук с гидрокортизоном на лопаточную область, индуктотермия, лазеротерапия, электрофорез алоэ с новокаином. Фонофорез применяли как в России, так и в США.
Трансплантация легких. В мире накоплен достаточно большой опыт пересадок. При терминальных стадиях саркоидоза имеются данные об успешной трансплантации легких, сердца и легких, печени и почек. Проводимая при этом иммуносупрессивная терапия одновременно является лечением саркоидоза.
Таким образом, саркоидоз сегодня является загадкой как в плане причины его возникновения, так и в вопросах радикального лечения. Тем не менее нельзя не отметить значительные успехи в понимании его морфологии, патогенеза и клинических проявлений. Источник Саркоидоз легкихРубрика МКБ-10: D86.0 СодержаниеОпределение и общие сведения ( в т.ч. эпидемиология) [ править ]Саркоидоз — это системный гранулематоз неизвестной этиологии, протекающий с поражением легких (почти во всех случаях) и других органов. Синонимы: Болезнь Беснье-Бека-Шаумана Распространенность саркоидоза в США составляет 11:100 000, она выше среди негров (40:100 000), пуэрториканцев (36:100 000) и выходцев из Скандинавии (64:100 000). Заболевают саркоидозом обычно в 20—40 лет. Возможность заражения саркоидозом от больного не доказана, однако отмечаются семейные случаи заболевания, которые можно объяснить либо генетической предрасположенностью, либо действием неблагоприятных факторов окружающей среды. Этиология и патогенез [ править ]Этиология саркоидоза остается неизвестной, но преобладающая гипотеза заключается в том, что различные неопознанные, вероятно, плохо разлагающиеся антигены как инфекционного, так и экологического происхождения могут вызвать преувеличенную иммунную реакцию у генетически восприимчивых хозяев. Клинические проявления [ править ]1. Общие сведения. Примерно 80% больных обращаются к врачу самостоятельно, в остальных случаях заболевание выявляется случайно при рентгенографии грудной клетки. Примерно в трети случаев постепенно нарастают общие симптомы — лихорадка, похудание, повышенная утомляемость, недомогание. При внезапном появлении высокой лихорадки и узловатой эритемы ремиссия, как правило, наступает быстрее. 2. Поражение легких. Хотя поражение легких отмечается у 90% больных, клинически оно проявляется лишь у 40—60%. Наиболее частые симптомы — одышка, сухой кашель, боль в груди, иногда кровохарканье. При физикальном исследовании отмечаются тахипноэ, звучные влажные хрипы, диффузные или выслушиваемые только над нижними отделами легких, при поражении бронхов — свистящее дыхание. Все эти симптомы неспецифичны и зависят от стадии заболевания. 3. Поражение других органов. При саркоидозе также наблюдаются увеличение лимфоузлов (у 32% больных), гепатомегалия (у 27%), поражение кожи (у 23%), увеит (у 17%), поражение периферических нервов (у 15%), спленомегалия (у 13%), артрит (у 10%), аритмии (у 5%), увеличение слюнных желез, сопровождающееся болью и сухостью во рту (у 5%), отек слизистой носа (у 5%) и поражение лицевого нерва (у 2%). Многие из этих поражений выявляются только при биопсии или аутопсии. Всем больным с подозрением на саркоидоз для исключения увеита проводят исследование со щелевой лампой. Саркоидоз легких: Диагностика [ править ]У 60—75% больных отмечается повышение активности АПФ в сыворотке, во время обострения активность этого фермента повышена у 90% больных. Чем она выше, тем больше распространенность и выше активность процесса. Во время обострения обычно повышена СОЭ. Типична лейкопения, анемия отмечается редко. У 50% больных выявляется поликлональная гипергаммаглобулинемия. Гиперкальциурия (гиперкальциемия при этом может отсутствовать) обусловлена, вероятно, секрецией 1,25-дигидроксивитамина D3 гранулемами. Иногда выявляется кожная анергия. Раньше для диагностики саркоидоза применяли пробу Квейма — внутрикожную инъекцию суспензии, полученной из селезенки больного саркоидозом. У больных саркоидозом через 4—6 нед в месте инъекции возникала типичная гранулема. В настоящее время из-за отсутствия стандартизированного антигена и риска передачи целого ряда инфекций пробу Квейма почти не применяют. Рентгенография грудной клетки У 5—10% больных при первом обращении к врачу изменения на рентгенограмме грудной клетки отсутствуют (стадия 0), у 35—45% больных выявляется двустороннее увеличение прикорневых лимфоузлов (стадия I), у 25% — линейные тени, сетчато-узелковое поражение и двустороннее увеличение прикорневых лимфоузлов (стадия II), у 25% — ограниченные затемнения в легких (стадия III). Конечная стадия заболевания (стадия IV) проявляется необратимыми изменениями в легких — пневмосклерозом, смещением корней легких, бронхоэктазами, эмфиземой. Изредка наблюдаются пневмоторакс, односторонний плевральный выпот, единичные или множественные полости и очаговые тени, обызвествление лимфоузлов. КТ и сцинтиграфия легких с галлием при саркоидозе обычно не применяются. Исследование функции внешнего дыхания Обычно выявляются рестриктивные нарушения дыхания со снижением общей емкости легких, ЖЕЛ и диффузионной способности легких. При поражении бронхов возможны обструктивные нарушения дыхания. Ведущую роль в патогенезе саркоидоза играют аллергические реакции замедленного типа, хотя, что их вызывает, неизвестно. В легких возникают лимфоцитарные инфильтраты, состоящие преимущественно из лимфоцитов CD4. Соотношение CD4:CD8 в жидкости, полученной при бронхоальвеолярном лаваже, колеблется от 2:1 до 10:1 (в норме — 1,2:1—1,6:1). Типичная для саркоидоза кожная анергия может быть следствием скопления лимфоцитов CD4 в легких и других органах. Содержащиеся в гранулемах T-лимфоциты активированы: они усиленно продуцируют интерлейкин-2, интерферон гамма, гранулоцитарно-моноцитарный колониестимулирующий фактор, фактор хемотаксиса моноцитов и растворимые рецепторы к интерлейкину-2. Макрофаги легких также активированы, о чем свидетельствует увеличение секреции интерлейкина-1, фактора некроза опухолей и повышенная способность к представлению антигенов. Однако ни один их перечисленных показателей не позволяет оценить тяжесть и прогноз заболевания. Самый характерный признак саркоидоза — гранулемы без казеозного некроза, состоящие из эпителиоидных и гигантских многоядерных клеток. В гранулемах часто обнаруживаются включения Шаумана. В центре гранулем иногда наблюдается фибриноидный некроз, воспалительная реакция по периферии отсутствует. Со временем гранулема рубцуется или полностью рассасывается. Гранулемы выявляются во всех пораженных органах. В легких их обнаруживают даже в отсутствие изменений на рентгенограммах грудной клетки. 1. Диагностические критерии а. Типичная клиническая и рентгенологическая картина заболевания. б. Выявление гранулем без казеозного некроза при гистологическом исследовании биоптатов. в. Отсутствие других причин гранулематозного воспаления, прежде всего инфекционных заболеваний. 2. Биопсия. Участок для биопсии выбирают с учетом клинических данных, доступности и риска осложнений. Для исключения туберкулеза и грибковой инфекции проводят посев полученного при биопсии материала. а. Биопсия легкого. Обычно проводят трансбронхиальную биопсию. Забирают 4—6 проб ткани из разных участков. Такое исследование позволяет подтвердить диагноз у 85—90% больных. Гранулемы в биоптатах выявляются даже в отсутствие клинических и рентгенологических признаков поражения легких. Открытая биопсия легкого обычно не требуется. б. Биопсия лимфоузлов, печени и селезенки. При биопсии увеличенных лимфоузлов можно поставить диагноз у 80% больных, при биопсии печени, особенно если повышена активность щелочной фосфатазы, — у 70%, при биопсии селезенки — у 50%. При увеличении лимфоузлов средостения можно провести медиастиноскопию, однако в настоящее время этот метод почти не используется. в. Биопсия других органов. Гранулемы при саркоидозе можно обнаружить в коже, слезных и слюнных железах, скелетных мышцах, конъюнктиве, слизистой носа даже в отсутствие признаков поражения этих органов. Дифференциальный диагноз [ править ]Гранулемы без казеозного некроза неспецифичны для саркоидоза, поскольку они могут наблюдаться при туберкулезе, грибковых инфекциях, лимфомах и других злокачественных новообразованиях (в регионарных лимфоузлах), инородных телах, бериллиозе, экзогенном аллергическом альвеолите, первичном билиарном циррозе, проказе, бруцеллезе, третичном сифилисе, гигантоклеточном артериите. Повышение активности АПФ также неспецифично для саркоидоза и наблюдается при тиреотоксикозе (у 81% больных), проказе (у 53%), циррозе печени (у 28,5%), сахарном диабете (у 24—32%), силикозе (у 21%), лимфоэпителиоидной лимфоме, бериллиозе. При микобактериальной и грибковых инфекциях активность АПФ нормальная. В связи с этим диагноз саркоидоза обычно ставят после исключения всех перечисленных выше заболеваний. Саркоидоз легких: Лечение [ править ]Поскольку течение саркоидоза отличается большим разнообразием и высокой частотой самопроизвольных ремиссий, лечение подбирают индивидуально. При двустороннем увеличении прикорневых лимфоузлов в отсутствие жалоб и поражения других органов ограничиваются наблюдением. Каждые 6 мес проводят рентгенографию грудной клетки. При саркоидозе легких кортикостероиды назначают при наличии жалоб и длительно сохраняющегося (более 2 лет) или прогрессирующего поражения. Кортикостероиды применяют также при увеите и длительно сохраняющихся системных проявлениях заболевания. а. Для местного применения. При острых увеитах местно применяют 1% раствор триамцинолона, при узловатой эритеме кортикостероиды непосредственно вводят в пораженные участки кожи. б. Для системного применения. Преднизон назначают в дозе 40—60 мг/сут внутрь в несколько приемов (детям — 1—2 мг/кг/сут внутрь) в течение 4—6 мес. Затем дозу препарата постепенно снижают до 10—20 мг/сут и продолжают лечение еще 6—12 мес. Периодически пытаются снизить дозу или полностью отменить препарат. Преднизон можно назначать по 40 мг/сут внутрь через день. По возможности дозу снижают на 10 мг каждые 3 мес. В отдельных случаях возможно назначение препарата в более низкой дозе и более быстрое ее снижение. Временное прерывание лечения или преждевременная отмена препарата обычно приводят к обострению. Для его лечения приходится назначать кортикостероиды в более высоких дозах. Предотвратить пневмосклероз с помощью кортикостероидов для системного применения удается не всегда. Оценивать эффективность лечения саркоидоза сложно. Необходимы регулярное физикальное исследование, исследование функции внешнего дыхания, определение активности АПФ, рентгенография грудной клетки. При пневмосклерозе лечение обычно малоэффективно. При массивном пневмосклерозе может быть эффективна трансплантация легкого. Профилактика [ править ]Прочее [ править ]Примерно у 60% больных через 2 года наступает самопроизвольная ремиссия, 20% больных выздоравливают в результате лечения. У 10—20% больных ремиссии достичь не удается. В редких случаях необратимые изменения выявляются уже при первом обращении к врачу. Чем острее начало заболевания, тем быстрее наступает ремиссия. Лечение внелегочного саркоидоза и саркоидоза ЦНС обычно малоэффективно. Смертность, связанная с саркоидозом, оценивается в пределах 0,5-5%. Источник |