код парапроктита по мкб 10 у взрослых
Парапроктит
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.

Код по МКБ-10
Причины парапроктита
Считается, что мужчины болеют парапроктитом чаще, чем женщины. Если учитывать сообщения различных авторов, то это соотношение варьирует от 1,5:1 до 4,7:1. Несмотря на то что парапроктит рассматривается в основном как заболевание взрослых, он встречается и у детей. В одной серии наблюдений описаны 200 случаев парапроктита у детей в возрасте от периода новорожденности до 14 лет.
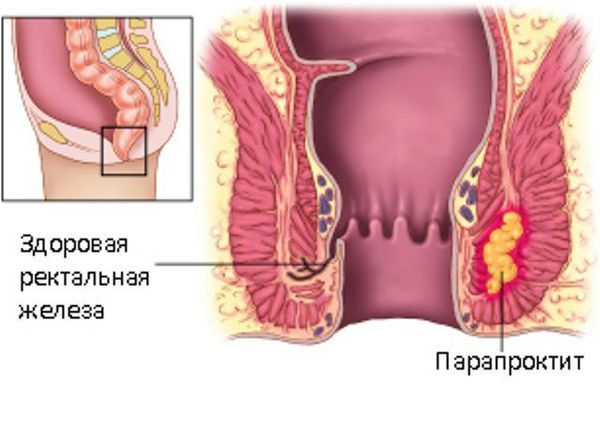
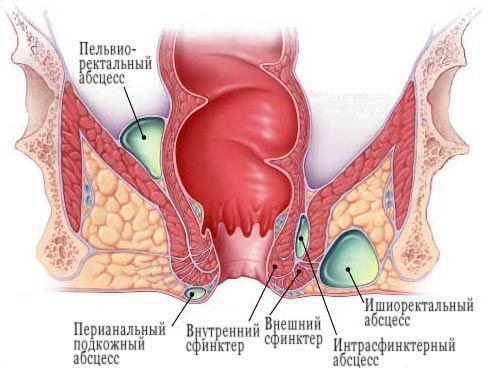
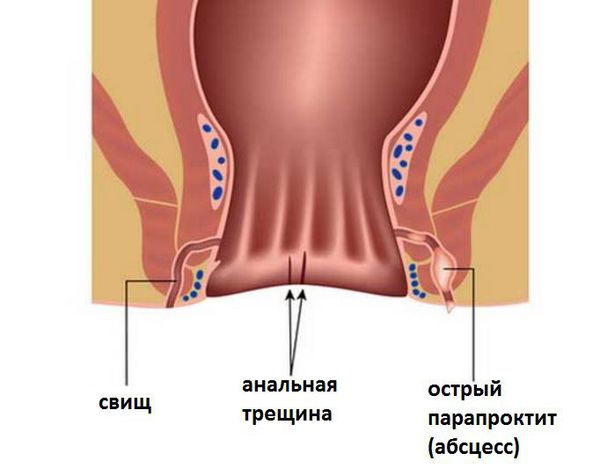
Различают 3 фасциально-клетчаточных пространства: подкожное, ишиоректальное и тазово-прямокишечное. Соответственно этому и парапроктиты подразделяют на подкожные, подслизистые, ишио-ректальные и тазово-прямокишечные. Парапроктит вызывается различными микроорганизмами, проникающими в клетчаточные пространства из прямой кишки через анальные железы, поврежденную слизистую оболочку, а также гематогенным или лимфогенным путем с соседних органов, пораженных воспалительным процессом.
Особое значение в патогенезе парапроктита имеет непосредственное повреждение слизистой оболочки прямой кишки в области задней стенки анального канала, где располагаются широкие и глубокие крипты, являющиеся входными воротами инфекции. В каждую крипту открывается от 6 до 8 протоков анальных желез. По ним инфекция распространяется в параректальные клетчаточные пространства. У большинства больных (98%) парапроктит неспецифический и вызывается стафилококками в сочетании с кишечной палочкой. Специфическая инфекция (туберкулез, актиномикоз, сифилис) наблюдается у 1-2% больных парапроктитом.
Парапроктит может локализоваться в различных областях, окружающих прямую кишку, и бывает поверхностным (подкожным) или глубоким. Перианальные абсцессы располагаются поверхностно под кожей. Ишиоректальный абсцесс более глубокий, распространяется от сфинктера в ишиоректальное пространство ниже мышцы, поднимающей задний проход; абсцесс может распространяться на противоположную сторону, формируя абсцесс в виде «подковы». Абсцесс выше мышцы, поднимающей задний проход (т. е. надмышечный абсцесс, пельвиоректальный абсцесс), располагается достаточно глубоко и может достигать брюшины или органов брюшной полости; этот абсцесс является часто следствием дивертикулита или воспалительных заболеваний таза. Иногда аноректальный абсцесс является проявлением болезни Крона (особенно толстой кишки). Обычно присутствует смешанная инфекция, в том числе Escherichia coli, Proteus vulgaris, Bacteroides, стрептококки с преобладанием стафилококка.

Что такое парапроктит острый? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соловьев Д. П., проктолога со стажем в 18 лет.
Определение болезни. Причины заболевания
Острый парапроктит — острое воспаление околопрямокишечной клетчатки, обусловленное распространением воспалительного процесса из анальных крипт и анальных желез.
Около 30% пациентов с аноректальными абсцессами сообщают о возникновении подобных абсцессов ранее, которые либо разрешались спонтанно, либо требовали хирургического вмешательства.
Частота образования абсцессов выше весной и летом. В разных странах и регионах мира нет четкой статистики.
Ранее высказывалось предположение, что существует прямая связь между образованием аноректальных абсцессов и привычками кишечника, частой диареей и плохой личной гигиеной, однако эта связь остается недоказанной.
Пиковая частота аноректальных абсцессов приходится на 30-40 лет. Мужчины страдают в 2-3 раза чаще, чем женщины.
К образованию абсцессов могут приводить аэробные и анаэробные бактерии. Наиболее часто встречающиеся анаэробы: Bacteroides fragilis, Peptostreptococcus, Prevotella, Fusobacterium, Porphyromonas и Clostridium. Наиболее часто встречающиеся аэробы: Staphylococcus aureus, Streptococcus и Escherichia coli.
В более поздних исследованиях был выявлен метициллин-устойчивый S. aureus (MRSA) как микроорганизм, приводящий к образованию абсцессов. [8] [9]
Приблизительно 10% аноректальных абсцессов могут быть вызваны причинами, не связанными с анальными железами, это:
Симптомы острого парапроктита
Классические положения аноректальных абсцессов следующие:
Клиническая картина коррелирует с анатомическим расположением абсцесса (хотя следует иметь в виду, что подкожный абсцесс иногда не является изолированным поверхностным поражением, а представляет собой внешнее проявление более глубокого абсцесса).
Почти все параректальные абсцессы проявляются болью в области промежности и прямой кишки. Пациенты с подкожным абсцессом обычно жалуются на перианальный дискомфорт и зуд. Боль часто вызывается движением и повышением давления на промежность от сидения или дефекации. При ишиоректальных парапроктитах возникает лихорадка, озноб, выраженная боль в промежности, появление инфильтрата.
До 50% пациентов с парапроктитами могут иметь отек вокруг прямой кишки, а у 25% выделения: кровянистые, гнойные или слизистые. [2] [4] Эти пациенты могут также жаловаться на запор, скорее всего, из-за боли при дефекации, но отсутствие запора или даже диарея не исключают диагноза. Большинство пациентов не сообщают об истории лихорадки или озноба.
Патогенез острого парапроктита
Аноректальный абсцесс — заболевание, возникающее преимущественно (
90% случаев) из-за обструкции анальных крипт, [4] возможно при повышении тонуса сфинктера. [6] Инфицирование секрета желез приводит к нагноению и образованию абсцесса в анальной железе. Как правило, абсцесс формируется изначально в межсфинктерном пространстве, а затем распространяется вдоль соседних клетчаточных пространств.
Классификация и стадии развития острого парапроктита
Разнообразие анатомических локализаций первичной инфекции выражается в разных клинических проявлениях. Относительно простой перианальный абсцесс следует отличать от более сложных периректальных абсцессов.
Аноректальные абсцессы классифицируются в соответствии с их анатомическим расположением:
Перианальные (подкожные) абсцессы представляют собой наиболее распространенный тип, на которые приходится примерно 60% зарегистрированных случаев. [1] [2] [3] [4]
Это поверхностное скопление гноя расположено в подкожной клетчатке и не пересекает наружный сфинктер.
Ишиоректальные абсцессы образуются, когда гнойник через наружный сфинктер распространяется в ишиоректальное клетчаточное пространство. Ишиоректальный абсцесс может распространяться через позадианальное пространство в контралатеральную сторону, образуя так называемый подковообразный абсцесс.
Интерсфинктерные абсцессы, третий наиболее распространенный тип, являются результатом нагноения, возникающего между внутренним и внешним анальным сфинктером. Они могут локализоваться полностью в анальном канале, что приводит к сильной боли и может быть обнаружено только путем ректального обследования или аноскопии.
Супралеваторные (тазово-прямокишечные) абсцессы, наименее распространенные из четырех основных типов, могут образовываться из-за проксимального распространения межсфинктерного абсцесса над мышцей, поднимающей задний проход. Эти абсцессы могут быть диагностированы с помощью компьютерной томографии (КТ) и вызывают тазовые и ректальные боли.
Осложнения острого парапроктита
Диагностика острого парапроктита
При оценке жизненно важных систем отклонений, как правило, не находят.
При осмотре промежности отмечается четко выраженный болезненный инфильтрат и гиперемированная кожа, пальпаторно можно определить зону флюктуации (размягчения). [2]
Пациенты с интерсфинктерным абсцессом при пальцевом ректальном осмотре жалуются на локальную болезненность, но иногда осмотр не позволяет идентифицировать межсфинктерный абсцесс.
Редкие супралеваторные (тазово-прямокишечные) абсцессы представляют собой сложную диагностическую проблему. В результате клинического подозрения на интерсфинктерный или супралеваторный абсцесс может потребоваться подтверждение с помощью компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ) или анальной ультрасонографии.
Пальцевой осмотр с анестезией может быть полезен в некоторых случаях, поскольку дискомфорт пациента может значительно ограничить оценку локального статуса.
Дифференциальный диагноз:
Лабораторная диагностика
Лабораторная диагностика не является ведущей в постановке диагноза. В общем анализе крови может выявляться, иногда со сдвигом лейкоцитарной формулы влево. 23% пациентов с перианальными абсцессами имеют нормальную температуру и нормальное количество лейкоцитов. [2]
Несмотря на то, что назначение антибиотиков не требуется при вскрытии неосложненных перианальных абсцессов, [21] [22] посев раневого отделяемого, с выделением культуры микроорганизмов, должен проводиться у всех пациентов, с целью выявление новых штаммов бактерий (например, резистентный к метициллину S. aureus ). [1] [2] [8] [9]
Инструментальные методы (КТ, УЗИ и МРТ)
Вспомогательные инструментальные методы требуются при подозрении на абсцесс интерсфинктерный или супралеваторный. [23] [24]
Как правило, использование анальной ультрасонографии ограничивается подтверждением наличия межсфинктерного абсцесса, также может использоваться внутриоперационно, чтобы помочь определить сложный абсцесс или свищ.
КТ обычно используется для диагностики абсцессов супралеваторных. Чувствительность метода 77%. [25]
Трансперинеальная ультрасонография показала хорошие результаты для обнаружения свищей и сбора жидкости в предоперационном планировании с чувствительностью от 85% [26] [27] [28] до 100% [29] или обнаружения хирургически значимого заболевания.
Чувствительность МРТ составляет 91%, что делает его полезным при предоперационном планировании, [30] однако использование МРТ ограничено.
Эндоскопия
Использование эндоскопической визуализации (трансректальной и трансанальной) является отличным способом оценки сложных случаев перианального абсцесса и свища (фистулы). С помощью эндоскопической техники можно четко визуализировать степень и конфигурацию абсцесса и свищей. Эндоскопическая визуализация столь же эффективна, как и фистулография.
Лечение острого парапроктита
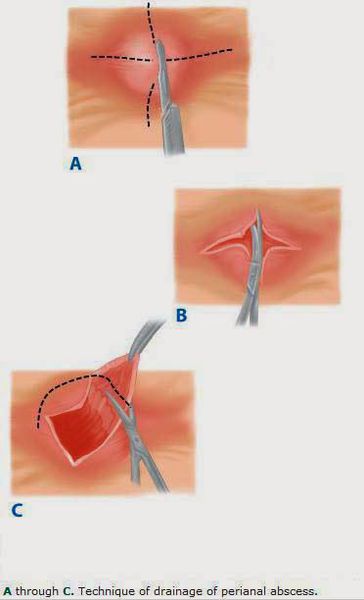
Наличие абсцесса является показанием для вскрытия и дренирования. Введение антибиотиков является недостаточным. Задержка хирургического вмешательства приводит к хроническому разрушению тканей, фиброзу и образованию стриктур и может ухудшить анальное удержание.
Адекватный дренаж абсцесса является самым важным фактором в борьбе с прогрессирующей перианальной инфекцией.
Фармакологическая терапия
Рутинное назначение антибиотиков у пациентов с аноректальными абсцессами не требуется, так как нет доказательств ускорения времени заживления или уменьшения частоты рецидивов. Назначение антибиотиков оправдано пациентам с: [1]
Хирургическое вмешательство
Подготовка к оперативному вмешательству не требуется. Оно проводится под спинномозговой анестезией или наркозом.
Хирургическое дренирование гнойной полости:
Разрез должен быть сделан как можно ближе к анусу. [1] Гной эвакуируется, а рана заполняется салфеткой с йодопироном. Дренаж устанавливают только для лечения сложных или двусторонних абсцессов. Через 24 часа салфетку удаляют, и пациенту дается указание принимать сидячие ванны три раза в день и после дефекации. Послеоперационные анальгетики и размягчители стула назначают для облегчения боли и предотвращения запора.
Дренирование межсфинктерного абсцесса: в анальном канале делается поперечный разрез ниже зубчатой линии сзади. Выделяется интерсфинктерное пространство и открывается плоскость между внутренним и внешним сфинктерами. Абсцесс вскрывается, оставляется небольшой дренаж, для преждевременного закрытия раны.
Техника дренирования супралеваторных абсцессов определяется положением и этиологией поражения. Оценка с помощью магнитно-резонансной томографии (МРТ) или компьютерной томографии (КТ) может исключать внутрибрюшную или тазовую патологию как возможные источники.
Если супралеваторный абсцесс развивается из ишиоректального абсцесса, то дренирование проводится через ишиоректальную ямку. Если абсцесс был вызван продолжением межсфинктерного парапроктита, то дренирование проводится через слизистую.
Если клиническое состояние пациента не улучшится в течение следующих 24-48 часов, необходима переоценка состояния с помощью КТ или повторной операции. Некоторым пациентам с рецидивирующими, тяжелыми абсцессами может потребоваться формирование колостомы.
Прогноз. Профилактика
Общая смертность от аноректальных абсцессов низкая. [2]
Ранние данные указывали на то, что образование абсцесса повторяется примерно у 10% пациентов, причем свищ формируется почти у 50% пациентов. [1] [2] [12]
Более позднее исследование показало, что у 37% пациентов сформировался свищ или возникал рецидив парапроктита (абсцесса). [6]
Острый парапроктит
Общая информация
Краткое описание
Название протокола: Острый парапроктит
Острый парапроктит – острое воспаление околопрямокишечной клетчатки, обусловленное распространением воспалительного процесса из анальных крипт и анальных желез [1, 2, 3, 5].
Код протокола:
Категория пациентов: взрослые.
Пользователи протокола: врачи общей практики, хирурги, колопроктологии.
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация острого парапроктита [2, 3, 5].
I. По характеру возбудителя:
1. Аэробный.
2. Анаэробный:
· клостридиальный;
· неклостридиальный.
II. По локализации поражения:
· подкожный;
· подслизистый;
· межмышечный;
· седалищно-прямокишечный (ишиоректальный);
· тазово-прямокишечный:
— пельвиоректальный;
— ретроректальный;
— подковообразный.
III. По локализации крипты, вовлеченной в процесс воспаления:
· задний;
· передний;
· боковой.
IV. По характеру гнойного хода:
· интрасфинктерный;
· транссфинктерный;
· экстрасфинктерный.
Клиническая картина
Cимптомы, течение
Диагностические критерии постановки диагноза**:
Жалобы и анамнез:
Жалобы на острые и пульсирующие боли в области заднего прохода, промежности, прямой кишке, повышение температуры тела, озноб, слабость.
Анамнез: выявляются длительность заболевания, течение болезни, примененное лечение, а так же этиологические факторы возникновения заболевания: переохлаждение, ослабление иммунитета вследствие сопутствующей острой или хронической инфекции, вследствие сахарного диабета, нарушение стула (диарея, запоры), наличие геморроя, трещин, криптита, историю предыдущих аноректальных или промежностных оперативных вмешательств [2, 3, 4, 6, 11].
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· ОАК;
· ОАМ;
· анализ крови на сифилис;
· анализ крови на ВИЧ.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· биохимический анализ крови (глюкоза, мочевина, креатинин, общий билирубин);
· определение HBsAg в сыворотке крови методом ИФА;
· определение суммарных антител к вирусу гепатита С (HCV) в сыворотке крови методом ИФА;
· флюорография.
Минимальный перечень обследования, необходимый для плановой госпитализации: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне):
· группа крови;
· резус-фактор;
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови (общий белок, мочевина, креатинин, глюкоза, общий билирубин, АЛТ, АСТ);
· коагулология (ПВ, ПТИ, МНО, АЧТВ, фибриноген А, время свертываемости);
· анализ крови на сифилис;
· анализ крови на ВИЧ;
· определение HBsAg в сыворотке крови методом ИФА;
· определение суммарных антител к вирусу гепатита С (HCV) в сыворотке крови методом ИФА;
· бактериологическое исследование (бакпосев из раны на флору и чувствительность к антибиотикам);
· обзорная рентгенография органов грудной клетки по показаниям.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, не проведенные на амбулаторном уровне):
· определение газового состава крови (при анаэробном парапроктите);
· ЭКГ (исключение сердечной патологии);
· компьютерная томография малого таза по показаниям ;
· магнитно-резонансная томография малого таза по показаниям;
· фистулография (для определения расположения и размера гнойной полости, хода свища по отношению к наружному сфинктеру);
· эндоректальное ультразвуковое исследование (для определения глубины расположения патологического очага от кожных покровов).
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Инструментальные исследования:
· при пробе с красителем, определяются расположение и размеры гнойной полости, ход свища по отношению к наружному сфинктеру [11, 20, 23].
· при эндоректальном ультразвуковом исследовании, оценивается локализация, размеры, структуру патологического очага, наличие дополнительных ходов, степень вовлечения в воспалительный процесс стенки прямой кишки и волокон наружного сфинктера, глубину расположения патологического очага от кожных покровов [10, 12, 16].
Показания для консультации специалистов:
· терапевт или кардиолог – для коррекции стойкой артериальной гипертензии (АГ), хронической сердечной недостаточности, нарушения ритма сердечной деятельности.
· эндокринолог – для диагностики и коррекции лечения заболеваний эндокринной системы (для исключения сахарного диабета).
· анестезиолог – для коррекции предоперационной инфузионной терапии и при необходимости катетеризации центральной вены для подготовки к операции.
· нефролог – для коррекции почечной недостаточности.
Лабораторная диагностика
Дифференциальный диагноз
Дифференциальная диагностика
| № п/п | Общий признак | Острый парапроктит | Нагноившаяся тератома | Абсцесс дугласова пространства |
| 1 | Боль | Боль в области заднего прохода, острая и пульсирующая | Боль в промежности, умеренная, нарастающая в динамике | Боль внизу живота |
| 2 | Связь очага воспаления с прямой кишкой | Присутствует | Отсутствует | Отсутствует |
| 3 | Наличие припухлости и гиперемии в перианальной области | Есть | Нет | Нет |
| 4 | Выбухание стенки прямой кишки при пальцевом исследовании | Есть | Нет | Нет |
Лечение
Цели лечения:
· вскрытие и дренирование гнойника, поиск и ликвидация пораженной крипты и гнойного хода [1, 5, 8, 11].
Тактика лечения**:
Лечение острого парапроктита только хирургическое.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях:
вскрытие и дренирование абсцесса.
Показания: острый подкожный парапроктит.
Противопоказания: все другие формы острого парапроктита.
Хирургическое вмешательство, оказываемое в стационарных условиях:
· неотложное широкое вскрытие гнойного промежностного очага,
· ревизия;
· санации послеоперационной раны.
Операция проводится под местной или общей анестезией.
Вид оперативного вмешательства зависит от величины и локализации гнойника, распространенности воспалительного инфильтрата в окружающих тканях.
Радикальные операции при остром парапроктите.
Показания:
· четкое представление о локализации гнойника, гнойного хода и пораженной крипты,
· относительная интактность окружающих гнойный очаг тканей [3, 11, 21, 23].
Противопоказания:
· невозможность определения пораженной крипты;
· тяжелое соматическое состояние пациента;
· выраженные воспалительные изменения тканей в зоне предполагаемого оперативного вмешательства [2, 3, 11]. В таких случаях необходимо ограничиться адекватным дренированием гнойной полости.
1) Вскрытие и дренирование абсцесса, иссечение пораженной крипты и гнойного хода в просвет кишки.
Показания: расположение гнойного хода кнутри от наружного сфинктера или захват только подкожной его порции [3, 11, 12, 15].
Методика: под обезболиванием проводят ревизию анального канала с целью поиска пораженной крипты внутреннего свищевого отверстия. Для четкой визуализации свищевого хода и гнойной полости используют пробу с красителем. Для уточнения расположения хода относительно волокон сфинктера проводят исследование пуговчатым зондом. После этого производят широкий полулунный разрез кожи на стороне поражения, а затем полностью иссекают пораженные ткани [3, 11, 12, 15].
Хорошие результаты лечения в раннем периоде после операции отмечаются в 65-88% случаев [8, 14, 16, 21].
2) Вскрытие и дренирование абсцесса, иссечение пораженной крипты и сфинктеротомия.
Показания: межсфинктерный парапроктит [3, 11, 17, 22].
Методика: производят полулунный разрез кожи на стороне поражения, затем отделяют волокна внутреннего сфинктера от окружающих тканей и под визуальным контролем рассекают только внутренний сфинктер [3, 11, 17, 22].
3) Вскрытие и дренирование абсцесса, иссечение пораженной крипты, проведение эластической дренирующей лигатуры.
Показания: транссфинктерное (захватывает более 20 % сфинктера) или экстрасфинктерное расположение гнойного хода [7, 19, 22, 23].
Методика: производят широкий полулунный разрез кожи на стороне поражения, затем после эвакуации гноя и обнаружения гнойного хода разрез продлевается до средней линии. Из просвета кишки производят окаймляющий разрез вокруг пораженной крипты с его продолжением по всей длине анального канала до соединения с углом промежностной раны. Узкой полоской иссекают выстилку анального канала и перианальную кожу. Через отверстие в месте удаленной крипты проводят эластический дренаж Сетона, один конец которого выводят из раны промежности по средней линии, а второй через внутреннее отверстие в просвете кишки. Лигатура затягивается [7, 19, 21, 22].
Основные хирургические принципы первого этапа:
· выполнение оперативного вмешательства в возможно ранние сроки;
· широкое вскрытие подкожного гнойника для обеспечения достаточного оттока гнойного содержимого и адекватное дренирование гнойной полости;
· обеспечение интактности волокон анального сфинктера при ликвидации абсцесса;
· исключение применения скальпеля при манипуляциях в глубине раны;
· выполнение различных действий в просвете гнойной полости только под контролем введенного в прямую кишку пальца другой руки;
· обязательное вскрытие и адекватное дренирование основного гнойного очага, а не только воспалительного фокуса в подкожной клетчатке [1, 5, 11].
2) Вскрытие и дренирование ретроректального парапроктита.
Показания: Гнойники, локализующиеся в ретроректальном пространстве.
Методика: производят разрез кожи по середине, между проекцией верхушки копчика и задним краем анального отверстия, длиной до 5 см. Заднепроходно-копчиковая связка пересекается на расстоянии 1 см от верхушки копчика. Далее манипуляции выполняют тупым путем. Полость гнойника обследуют пальцем, при этом разъединяют соединительнотканные перемычки. После эвакуации гноя рану осушивают и обрабатывают перекисью водорода. Край раны, прилегающий к стенке кишки, с помощью крючка отводят и хорошо экспонируют заднюю стенку анального канала, окруженного мышцами сфинктера. Операция заканчивается тампонированием ретроректального пространства [2, 4, 17, 21].
Хорошие отдаленные результаты сохраняются у 92,2% пациентов, в то время как осложнения наблюдаются лишь у 3% больных [2, 4, 21].
3) Вскрытие и дренирование подковообразного парапроктита.
Показания: Подковообразное или двустороннее расположение гнойников при остром парапроктите [1, 11, 20].
Методика: Объём вмешательства зависит от отношения гнойного хода к мышцам сфинктера, направления и локализации дуги подковы. Опорожнив гнойник, и сориентировавшись в направлении гнойного хода и его ответвлений, рану тампонируют и выполняют аналогичное вмешательство на противоположной стороне. Раскрыв гнойные полости, находят дугу подковы и гнойный ход, ведущий в кишку. Определяют его отношение и дуги подковы к мышцам сфинктера. Если дуга расположена в подкожной клетчатке, её рассекают по зонду. Точно так же поступают, если она располагается в пельвиоректальном пространстве. При этом пересекают заднепроходно-копчиковую связку. Рану дренируют и тампонируют [1, 11, 20].
Хорошие и удовлетворительные отдаленные результаты отмечаются у 94,8% пациентов [1, 11, 20]).
Немедикаментозное лечение:
Режим:
· в первые сутки после операции – строгий постельный режим;
· на 2-3-е сутки после операции – ограниченный режим;
· далее – при гладком течении послеоперационного периода – свободный режим.
Диета:
· в первые сутки после операции – голод;
· далее – при гладком течении послеоперационного периода – стол №15.
Медикаментозное лечение
Медикаментозное лечение проводится одним из нижеперечисленных препаратов, согласно таблице.
Медикаментозное лечение, оказываемое на стационарном уровне:
Перечень основных лекарственных средств:
или
или
или
или
или
или
или
или
или
или
или
или
Другие виды лечения.
Другие виды, оказываемые на амбулаторном уровне: не проводятся.
Другие виды, оказываемые на стационарном уровне:
· гипербарическая оксигенация;
· экстракорпоральная детоксикация (УФО аутокрови, плазмоферез, гемодиализ, призмафлекс.
Другие виды лечения, оказываемые на этапе скорой медицинской помощи: ненаркотические анальгетики для купирования болевого синдрома.
Индикаторы эффективности лечения.
Регресс (улучшение) симптомов парапроктита с нормализацией лабораторных показателей.
Препараты (действующие вещества), применяющиеся при лечении
Госпитализация
Профилактика
Профилактические мероприятия:
Профилактика острого парапроктита заключается в основном в общеукрепляющих организм мероприятиях, направленных на устранение этиологических факторов возникновения заболевания:
· поддержка и укрепление местного и гуморального иммунитета;
· лечение и санация очагов острой и хронической инфекции;
· коррекция хронических заболеваний – сахарного диабета, атеросклероза;
· коррекция функциональных нарушений (запоров, поносов);
своевременное лечение сопутствующих проктологических заболеваний (геморроя, трещин заднего прохода, криптита и т. д.) [3].
Информация
Источники и литература
Информация
Список разработчиков протокола:
1) Абдуллаев Марат Шадыбаевич – доктор медицинских наук, профессор, АО «Национальный научный центр хирургии имени А.Н. Сызганова» директор, главный внештатный колопроктолог МЗСР РК.
1) Каленбаев Марат Алибекович – кандидат медицинских наук, ГКП на ПХВ «Центральная городская клиническая больница» Управления здравоохранения города Алматы, заведующий отделением колопроктологии и ОХИ.
2) Енкебаев Марат Кобеиулы – кандидат медицинских наук, ГКП на ПХВ «Центральная городская клиническая больница» Управления здравоохранения города Алматы, врач отделения колопроктологии и ОХИ.
3) Сатбаева Эльмира Маратовна – кандидат медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова» заведующий кафедрой клинической фармакологии.
Конфликт интересов: отсутствует.
Рецензенты: Шакеев Кайрат Танабаевич – доктор медицинских наук, заместитель главного врача Больницы Медицинского Управления Делами Президента РК город Астана.
Условия пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие и/или при наличии новых методов с высоким уровнем доказательности.