код по мкб базалиома нижнего века
Код по мкб базалиома нижнего века
Заболевание чаще отмечается у лиц старше 50 лет, но может развиваться и в более молодом возрасте. У женщин и мужчин встречается одинаково часто.Гистогенез опухоли спорный. Большинство исследователей придерживаются дизонтогенетической теории происхождения, согласно которой базалиома развивается из многопотентных эпителиальных клеток. Они могут дифференцироваться, образуя различные структуры. В развитии БКР также придается значение генетическим факторам, иммунным нарушениям, неблагоприятным внешним воздействиям (интенсивная инсоляция, контакт с канцерогенными веществами). Опухоль может развиваться на визуально неизмененной коже, а также на фоне разнообразных кожных заболеваний (АК, постлучевой дерматит, туберкулезная волчанка, невусы, псориаз и др.).
Клинические проявления базально-клеточного рака (БКР) позволяют выделить следующие его формы:
В международной классификации ВОЗ (1996) выделены следующие морфологические варианты БКР:
Кроме того, БКР делят в зависимости от степени дифференцировки на 2 группы:
При множественных очагах поражения клинические формы БКР могут наблюдаться в различных сочетаниях.
Диагноз ставят на основании клинической картины, цитологического исследования и биопсии.При всех типах базалиом главным гистологическим критерием является наличие комплексов различных размеров и конфигурации, сформированных из эпителиальных клеток, напоминающих базальные эпидермоциты, но в отличие от последних не имеющих межклеточных мостиков. По периферии комплексов клетки ориентированы радиально, формируя своеобразные палисадообразные структуры. Ядра клеток, как правило, мономорфные и не подвержены анаплазии. Соединительнотканная строма пролиферирует вместе с клеточным компонентом опухоли, располагаясь в виде пучков среди клеточных тяжей, разделяя их на дольки. Строма богата гликозаминоглика-нами, окрашиваясь метахроматично толуидиновым синим. В ней содержится много тканевых базофилов.
Хирургическое иссечение, электроиссечение, криодеструкция, лазерное испарение, близкофокусная рентгенотерапия, фотодинамическая терапия.
Применяют также местную химиотерапию и терапию интерфероном:
В целом благоприятный, поскольку БКР метастазирует очень редко в случае его трансформации в метатипическую форму. Процент рецидивов довольно высокий, по некоторым данным, до 17-20%.
Что такое базалиома? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лисового В. А., онколога со стажем в 10 лет.
Определение болезни. Причины заболевания
Почему развивается рак, в частности на коже, точно сказать нельзя. Известно, что преобразование клетки из доброкачественной в злокачественную происходит в результате ряда нарушений в её геноме. Также выявлена группа неблагоприятных факторов, которые по отдельности или в совокупности оказывают влияние на развитие карциномы (рака) кожи:
Индивидуальными факторами риска могут быть:
Симптомы базалиомы
Какой-то одной типичной локализации у базалиомы нет, но обычно рак кожи появляется на открытых участках кожи и участках, подвергающихся инсоляции (облучению солнечной радиацией): лицо, волосистая часть головы (особенно у облысевших пациентов), шея, спина.
Патогенез базалиомы
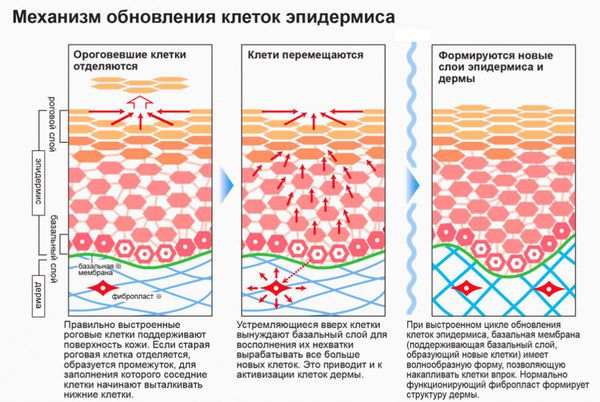
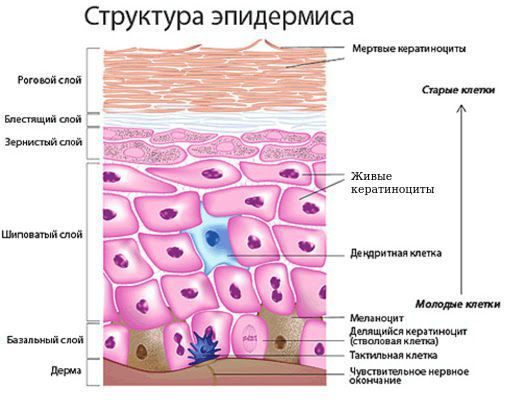
Базальноклеточный рак кожи развивается из эпидермальных стволовых клеток. Они существуют в организме на любой стадии развития, с их помощью кожа в течение жизни постоянно обновляется.
Появление любого злокачественного новообразования — следствие сбоя в работе организма. В норме иммунная система уничтожает дефектные клетки до того, как они переходят к бесконтрольному делению. Если по каким-то причинам защитные механизмы не срабатывают, опухоль увеличивается в размерах и становится неуязвимой для клеток-киллеров (клеток врождённого иммунитета, способных убивать опухолевые и заражённые вирусом клетки).
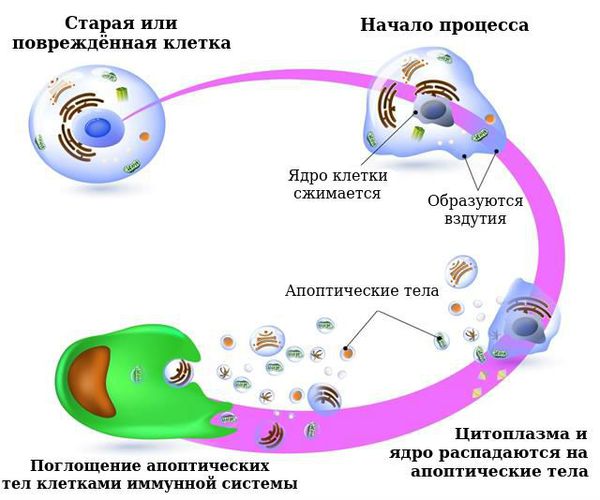
Чтобы защитить организм от влияния вредных факторов (инсоляции, химических канцерогенов и др.), в коже работают естественные механизмы восстановления. Когда в ДНК клетки происходят «поломки», защитные силы организма стараются восстановить их. Если это не удаётся сделать, запускается механизм запрограммированной клеточной смерти — апоптоз.
Иногда повреждаются гены-супрессоры, которые отвечают за профилактику развития злокачественных новоообразований. Например, ген Fas-лиганд (FasL) в норме контролирует, чтобы здоровые клетки не превращались в раковые, он же запускает уничтожение дефектных клеток. Однако при постоянном воздействии на кожу вредных факторов, активность этого гена снижается и он хуже справляется со своими функциями.
Классификация и стадии развития базалиомы
Классификация базальноклеточного рака по клиническим проявлениям :
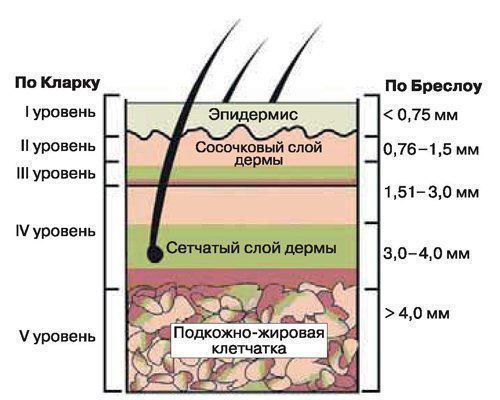
При диагностике базальноклеточного рака в области головы и шеи используют классификацию Американского объединенного комитета по раку (American Joint Committee on Cancer — AJCC). Она составлена на основе общепринятой международной системе TNM (tumor, nodus и metastasis):
Поскольку базалиома растёт очень медленно, чаще всего её обнаруживают на ранних стадиях. В этом случае удаётся полностью удалить опухоль. Поэтому при базальноклеточном раке определение стадии развития не настолько важно, как при других формах рака кожи.
Осложнения базалиомы
Среди осложнений базалиомы можно отметить риск рецидива. Встречаются случаи, когда базальноклеточный рак рецидивирует даже после успешного лечения. Также возникновение базалиомы может увеличить вероятность развития других типов рака кожи, например плоскоклеточной карциномы (опухоли кератиноцитов). О писаны случаи метаплазии, когда базальноклеточный рак видоизменяется и превращается в плоскоклеточный. По этой причине базалиома может быть опасна для жизни, поскольку плоскоклеточный рак метастазирует.
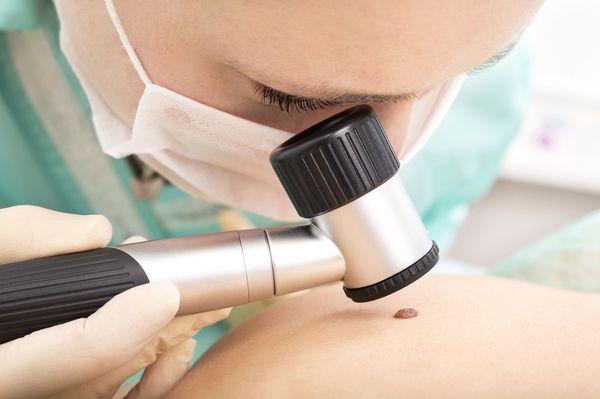
Диагностика базалиомы
Успех лечения базалиомы зависит от того, насколько своевременно будет диагностировано заболевание. Диагностика рака кожи, в том числе базалиомы, в большинстве случаев не представляет сложности. Дерматологу достаточно провести визуальный осмотр и собрать анамнез.
Цифровая дерматоскопия позволяет хорошо рассмотреть большие участки кожи, сделать карту родинок. Проводится такое исследование автоматически, при помощи аппарата FotoFinder Bodystudio ATBM. Результаты обследования сохраняются в базе данных, что позволяет отслеживать малейшие изменения при регулярных осмотрах. Для отслеживания динамики роста родинок достаточно одного обследования в год.
Всем больным до начала лечения проводят рентгенографию грудной клетки. Она позволяет обнаружить метастазы в лёгких. В качестве дополнительных исследований могут быть назначены:
Лечение базалиомы
При раке кожи на ранних стадиях предпочтительно хирургическое лечение. Врачи полностью удаляют новообразование и небольшой участок окружающей кожи (в пределах 5 мм от видимой границы опухоли). Это необходимо, чтобы наверняка избежать продолжения опухолевого роста.
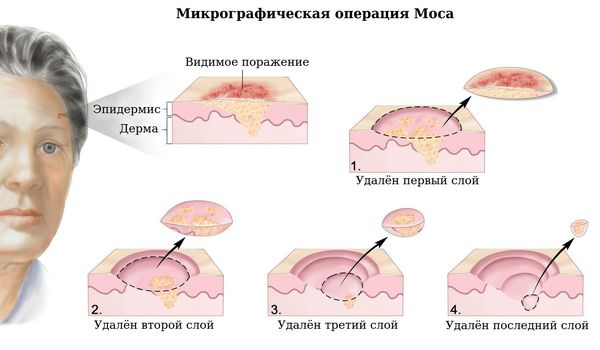
Микрографическая операция по системе Моса (MOHS) считается одним из стандартов помощи при базальноклеточном раке. Этот метод позволяет удалять опухоли, расположенные в труднодоступных местах. Такая операция избавляет хирурга от необходимости делать широкий отступ, тем самым позволяя удалять меньше ткани, чем при других операциях. Это даёт наилучший эстетический результат (например, при поражении кожи вокруг глаз). Операция проходит под местной анестезией. Хирург, исследуя края опухоли под микроскопом на предмет наличия раковых клеток, послойно удаляет видимую опухоль вместе с тонким слоем окружающей её ткани. Каждый снятый слой отправляется в лабораторию для анализа. Операцию заканчивают, когда данные исследования срезов ткани свидетельствуют о том, что хирург достиг здоровых тканей.
Одним из альтернативных вариантов удаления базалиомы является криотерапия, или криодеструкция, — уничтожение опухоли посредством низких температур. Она подходит для лечения рака кожи на ранних стадиях, до метастазирования.
Существуют новые классы лекарственных препаратов, которые помогают дольше контролировать опухолевый процесс и повысить выживаемость среди пациентов. В первую очередь это таргетные препараты. Они применяются для лечения редких форм базалиомы, когда рак метастазирует вглубь кожи, достигая мышечной и костной тканей. Таргетные препараты действуют «прицельно» на раковые клетки. Они перекрывают кислород молекулам, питающим опухоль, тем самым нарушают механизм размножения раковых клеток.
Прогноз. Профилактика
Базальноклеточная карцинома редко распространяется на другие части тела, поэтому лечение почти всегда оказывается успешным, особенно если удаётся выявить заболевание на ранней стадии.
Исходя из факторов риска, наиболее обоснованной мерой профилактики является защита от ультрафиолетового облучения, в связи с чем рекомендуется:
Рак кожи
Общая информация
Краткое описание
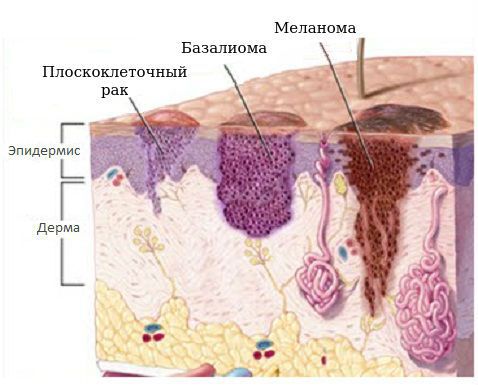
Рак кожи – является достаточно частой формой злокачественного типа опухолей, при которой поражению подвергаются практически в равной мере и женщины, и мужчины, наиболее часто лица старше 50 лет. Наиболее чаще встречаются базально-клеточный и плоскоклеточный типы рака кожи, наиболее часто встречаются на открытых участках тела [19] (УД –А).
Название протокола: Рак кожи
Код протокола:
Коды МКБ – 10:
С 44 Другие злокачественные новообразования кожи
Сокращения, используемые в протоколе:
| ОАК общий анализ крови; ОАМ общий анализ мочи; АЛТ аланинтрансаминаза АСТ аспартаттрансминаза; ЛДГ лактатдегидрогиназа; АЧТВ активированное частичное тромбопластиновое время КТ компьютерно-томографическое исследование МДГ мультидисциплинарная группа МРТ магнитно-резонансная томография УЗИ ультразвуковое исследование РОД разовая очаговая доза СОД суммарная очаговая доза ГР грей ДЛТ дистанционная лучевая терапия ЭКГ электрокардиография УЗИ ультразвуковое исследование МТС метастаз СОЭ скорость оседания эритроцитов RW реакция Вассермана ВИЧ вирус иммунодефицита человека ИГХ иммуногистохимия; ОГК органов грудной клетки ОБП органов брюшной полости ЗП забрюшинное пространство МТС метастаз(ы) |
Дата разработки протокола: 2015 г.
Категория пациентов: взрослые.
Пользователи протокола: онкологи, химиотерапевты, хирурги, терапевты, врачи общей практики.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Классификация по системе [20](УД –А)
(приведены наиболее часто встречающиеся гистологические типы, исключая меланому)
· Плоскоклеточные опухоли
Плоскоклеточная карцинома in situ.
Плоскоклеточная карцинома без дополнительных уточнений, БДУ.
Плоскоклеточная карцинома, ороговевающая, БДУ.
Плоскоклеточная карцинома, неороговевающая, БДУ.
Железисто-плоскоклеточная карцинома.
Плоскоклеточная карцинома, веретеноклеточная.
· Базально-клеточные опухоли
Базально-клеточная карцинома, БДУ.
Мультицентрическая базально-клеточная карцинома.
Базально-клеточная карцинома, склеродермоподобная.
Базально-клеточная карцинома, фиброэпителиальная.
Метатипическая карцинома.
· Опухоли придатков кожи
Карцинома придатков кожи.
Аденокарцинома потовых желез.
Аденокарцинома жировых желез.
· Другие опухоли
Недифференцированная карцинома, БДУ.
Болезнь Педжета, экстрамаммарная.
Группировка по стадиям
| Стадия 0 | Tis | N0 | M0 |
| Стадия I | T1 | N0 | M0 |
| Стадия II | T2 | N0 | M0 |
| T3 | N0 | M0 | |
| Стадия III | Т3 | N0 | M0 |
| T1, Т2, Т3 | N1 | M0 | |
| Стадия IV | T1, Т2, Т3 | N2, N3 | M0 |
| Т4 | Любая N | М0 | |
| Любая Т | Любая N | М1 |
Диагностика
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне.
· сбор жалоб и анамнеза;
· общее физикальное обследование;
· осмотр онколога;
· определение функциональной активности: общего состояния больного с оценкой качества жизни по шкале Карновского (см. приложение1);
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· рентгенография органов грудной клетки;
· УЗИ органов брюшной полости и забрюшинного пространства с контрастированием;
· УЗИ органов малого таза с контрастированием;
· УЗИ регионарных лимфатических узлов.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
· сбор анамнеза;
· общее физикальное обследование;
· определение общего состояния больного с оценкой качества жизни по Карновскому;
· определение уровня сознания по шкале Глазго (GCS);
· тонкоигольная пункционная (аспирационная) биопсия (при наличии увеличенных или измененных лимфатических узлов с целью подтверждения метастатического характера их поражения выполняется)
· ОАК;
· ОАМ;
· биохимический анализ (билирубин, общий белок, АЛТ, АСТ, мочевина, креатинин, глюкоза, ЛДГ);
· Определение группы крови по системе ABO стандартными сыворотками;
· Гистологическое исследование;
· Цитологическое исследование.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
· КТ органов грудной клетки;
· КТ органов брюшной полости и забрюшинного пространства с контрастированием;
· КТ органов малого таза с контрастированием;
· Ультразвуковая диагностика комплексная (печень, желчный пузырь, поджелудочная железа, селезенка, почек);
· КТ костей черепа.
Диагностические критерии постановки диагноза:
Клинические данные:
Жалобы[17](УД – А) и анамнез [17](УД-В): наличие опухолевого образования кожи, изменение цвета и рост пигментного образования кожи, изменение размера, формы или цвета родинки или другого кожного нароста, увеличение периферических лимфатических узлов.
Физикальный осмотр [17](УД-В)
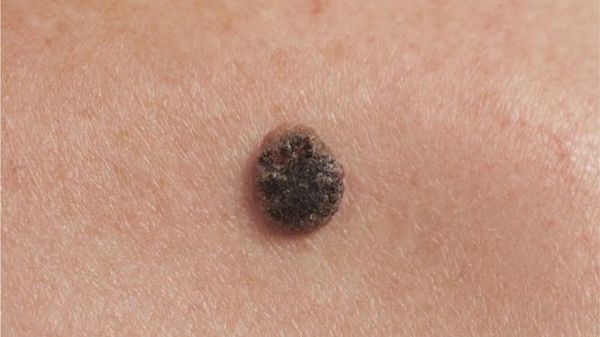
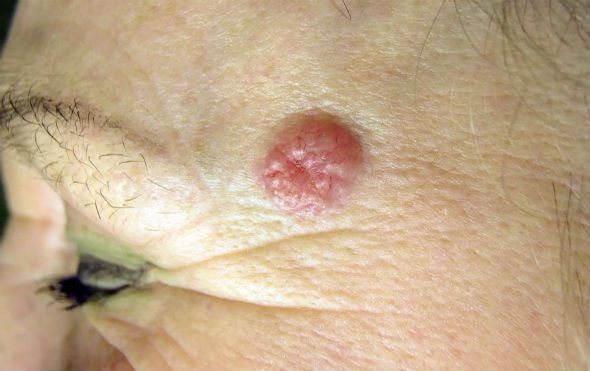
Необходимо обратить внимание на локализацию, чаще расположен на лице, волосистой части головы, туловища, конечностях.Важно выявить инфильтрат и язву с западением или изъязвлением в центре и с характерными неровными валикообразными краями. Пораженные метастазами лимфатические узлы увеличены в размерах, плотной консистенции, подвижные или ограниченные.
Лабораторные исследования:
Изменения в клинических, биохимических анализах при отсутствии сопутствующей патологии не специфичны.
Цитологическое исследование
Гистологическое исследование
Инструментальные исследования
Являются дополнительными методами диагностики для определения распространенности заболевания, и установления стадии заболевания
Показания для консультации узких специалистов
· консультация кардиолога (пациентам 50 лет и старше, так же пациенты моложе 50 лет при наличии сопутствующей патологии сердечно-сосудистой системы);
· консультация невропатолога (при сосудистых мозговых нарушениях, в том числе инсультах, травмах головного и спинного мозга, эпилепсии, миастении, нейроинфекционных заболеваниях, а также во всех случаях потери сознания);
· консультация гастроэнтеролога (при наличии сопутствующей патологии органов ЖКТ в анамнезе);
· консультация нейрохирурга (при наличии метастазов в головной мозг, позвоночник);
· консультация торакального хирурга (при наличии метастазов в легких);
· консультация эндокринолога (при наличии сопутствующей патологии эндокринных органов).
Дифференциальный диагноз
Дифференциальный диагноз
Болезнь Боуэна — довольно редкое кожное заболевание, опасное тем, что без лечения переходит в плоскоклеточный рак. Встречается у лиц обоих полов, чаще в возрасте 70-80 лет.
Болезнь Боуна часть специалистов относит к группе облигатных предраков, то есть заболеваний, обязательно перерождающихся в рак, другая часть считает уже раком, но так называемым раком in situ, то есть раком, не дающим метастазов и не прорастающим в окружающие ткани. Иногда это заболевание так и называют — внутриэпидермальный рак.
Лечение
Цель лечения: удаление опухолевого очага кожи (при необходимости с применением различных вариантов пластики) и пораженных регионарных лимфоузлов (при их наличии)
Тактика лечения:
Общие принципы лечения
Основной метод лечения меланомы кожи – хирургический и лекарственный. При метастатических формах заболевания используются хирургические, лекарственные методы в самостоятельном виде или в форме комбинированного и комплексного лечения. Лучевая терапия применяется при метастатических поражениях головного мозга.
Критерии эффективности лечения:
Полный эффект – исчезновение всех очагов поражения на срок не менее 4х недель.
Частичный эффект – большее или равное 50% уменьшение всех или отдельных опухолей при отсутствии прогрессирования других очагов.
Стабилизация – (без изменений) уменьшение менее чем на 50% или увеличение менее чем на 25% при отсутствии новых очагов поражения.
Прогрессирование – увеличение размеров одной или более опухолей более 25% либо появление новых очагов поражения
| Химиопрепараты | |
| Цисплатин-ЛЭНС | 50мг 2-3фл |
| Доксорубицин | 10мг, 50мг 5-10фл |
| Метотрексат | 10мг, 15мг, 50мг, 500мг, 1000мг |
| Блеомицин | 30мг |
| Этопозид | 100мг |
| Висмодегиб (только при базально-клеточном раке) | 150мг |
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемые в амбулаторных условиях: широкое иссечение опухоли кожи при возможности выполнения радикальной операции.
Хирургическое вмешательство, оказываемые в стационарных условиях:
Стандартные хирургические вмешательства при лечении рака кожи
· При экономном иссечении опухоль иссекают эллипсовидным разрезом, отстоящим на 0,5-1,0см от краев образования под наркозом.
· При локализации рака кожи на пальцах кисти и стопы с прорастанием в соединительную и костную ткань выполняется ампутация, экзартикуляция пальцев.
· При расположении опухоли на коже ушной раковины в верхней или центральной части удаляется вся ушная раковина.
Лимфодиссекция выполняется при наличии метастазов в лимфатических узлах и производится одновременно с удалением первичного опухолевого очага или при выявлении.
Профилактическая лимфодиссекция не выполняется.
Стандартные хирургические вмешательства на регионарном
лимфатическом аппарате при раке кожи
Стандартными хирургическими вмешательствами на лимфатическом аппарате являются: подключично-подмышечно-подлопаточная, подвздошно-пахово-бедренная, классическая радикальная шейная (операция Крайла), модифицированная радикальная шейная лимфодиссекция III типа (футлярно-фасциальная шейная). Пахово-бедренная лимфодиссекция.
Лечение по стадиям
I и II стадии (T1-3N0M0):
· хирургическое удаление опухоли, при необходимости с одномоментным устранением послеоперационного дефекта одним из видов кожной пластики;
· лучевая терапия по радикальной программе.
III стадия (T4N0M0):
· при локализации опухоли на конечности, когда имеет место обширное поражение мягких тканей, кости или сосудисто-нервного пучка на большом протяжении, – ампутация конечности;
· при условно радикальном характере оперативного вмешательства проводится послеоперационная лучевая терапия на ложе удаленной опухоли до СОД 60–70 Гр (с учетом дозы предоперационной лучевой терапии).
III стадия (любая T N1 M0):
· хирургическое удаление опухоли с одномоментным устранением послеоперационного дефекта одним из видов пластики + регионарная лимфодиссекция;
IV стадия (любая Т любая N M1):
лечение паллиативное или симптоматическое по индивидуальным программам (могут использоваться хирургические методы, лучевая терапия, системная химиотерапия).
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне: нет.
Другие виды лечения, оказываемые на стационарном уровне:
Лучевая терапия:
Виды лучевой терапии:
· дистанционная лучевая терапия;
· 3D-конформное облучение;
· модулированная по интенсивности лучевая терапия (IMRT).
Показания к лучевой терапии:
Проведение лучевой терапии при местно-распространенных неоперабельных процессах с паллиативной целью
Лучевое лечение применяется при Т1–Т2 в виде близкофокусной рентгенотерапии (РОД 3,5–4 Гр, при базалиоме изоэквивалентная СОД 60–65 Гр, при плоскоклеточном раке – 70 Гр).
Альтернативным методом лучевой терапии является контактная лучевая терапия РОД 3–5 Гр (2 фракции в день), изоэквивалентная СОД 60–70 Гр. При раке кожи в дозное поле включают опухоль и окружающие ткани на расстоянии не менее 1 см от края новообразования.
При Т3–Т4 используется электронотерапия, телегамматерапия, сочетанная лучевая терапия (с дополнительной контактной лучевой терапией). Преимущество имеет электронотерапия. Первые 4–7 фракций при РОД 4–5 Гр, затем по 2 Гр до СОД 70 Гр. Выбор энергии электронного пучка (5–15 МэВ) определяется толщиной опухоли.
При Т3–Т4 может использоваться сочетанная лучевая терапия (дистанционная и контактная), при этом СОД составляет соответственно 40-50 Гр и 20–30 Гр. Оценка эффекта облучения производится через 1–1,5 мес. При выявлении неполной резорбции опухоли выполняется ее хирургическое удаление или, при наличии противопоказаний к операции, проводится дополнительное облучение в дозе 20–30 Гр.
Паллиативная помощь:
· При выраженном болевом синдроме лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися хроническим болевым синдромом», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
· При наличии кровотечения лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися кровотечением», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
Другие виды лечения, оказываемые на этапе скорой помощи: нет.
Индикаторы эффективности лечения
· Объективные признаки отсутствия опухоли, регрессии опухоли, мтс;
· УЗИ данные об отсутствии мтс и рецидива;
· Рентген данные об отсутствии отдаленных мтс;
· Удовлетворительные показатели крови, мочи, биохимического профиля;
· Заживление послеоперационной раны;
· Относительно удовлетворительное состояние больного (-ой).
Дальнейшее ведение.
Диспансерное наблюдение за излеченными больными:
в течение первого года после завершения лечения – 1 раз каждые 3 месяца;
в течение второго года после завершения лечения – 1 раз каждые 6 месяцев;
с третьего года после завершения лечения – 1 раз в год в течение 3 лет.
Методы обследования:
· локальный контроль — при каждом обследовании;
· пальпация регионарных лимфатических узлов — при каждом обследовании;
· рентгенографическое исследование органов грудной клетки — один раз в год;
· ультразвуковое исследование органов брюшной полости – один раз в 6 месяцев
(при первично-распространенных и метастатических опухолях).
Наблюдение онколога по месту жительства (осмотр зоны удаленной опухоли, пальпация периферических лимфоузлов).
· Рентген органов грудной клетки (1 раз в 3 месяца в течение 1 года наблюдения; 1 раз в 6 месяцев во 2й год наблюдения и 1 раз в год в 3й год).
Препараты (действующие вещества), применяющиеся при лечении
| Блеомицин (Bleomycin) |
| Висмодегиб (Vismodegib) |
| Доксорубицин (Doxorubicin) |
| Метотрексат (Methotrexate) |
| Цисплатин (Cisplatin) |
| Этопозид (Etoposide) |
Госпитализация
Показания для госпитализации:
Показания для экстренной госпитализации: нет.
Показания для плановой госпитализации:
· пациенты с выявленной меланомой или с подозрительными на меланому образованиями для гистологической верификации диагноза, определения стадии заболевания и выработки дальнейшей тактики лечения; если нет противопоказаний к проведению операции со стороны соматического статуса, для проведение самостоятельной и/или послеоперационной (адъвантной) химиотерапии, иммунотерапии, таргетной терапии с морфологически верифицированным диагнозом (после операции).
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола с указанием квалификационных данных:
1. Тулеуова Дина Абдурасуловна– кандидат медицинских наук, РГП на ПХВ «Казахский научно – исследовательский институт онкологии и радиологии», врач центра опухолей костей и мягких тканей и меланом.
2. Савхатова Акмарал Досполовна – кандидат медицинских наук, РГП на ПХВ «Казахский научно – исследовательский институт онкологии и радиологии», заведующая отделением дневного стационара.
3. Абдрахманов Рамиль Зуфарович – кандидат медицинских наук, РГП на ПХВ «Казахский научно – исследовательский институт онкологии и радиологии», заведующий отделения химиотерапии, химиотерапевт.
4. Табаров Адлет Берикболович – клинический фармаколог, РГП на ПХВ «Больница медицинского центра Управление делами Президента Республики Казахстан», начальник отдела инновационного менеджмента.
Указание конфликта интересов: нет.
Рецензенты: Балтабеков Нурлан Турсунович – доктор медицинских наук, доцент кафедры «Казахский Медицинский Университет Непрерывного образования».
Указание условий пересмотра клинического протокола:
Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
Оценка общего состояния больного с использованием индекса Карновского