код по мкб солнечное лентиго
Другие нарушения пигментации (L81)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
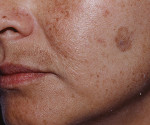
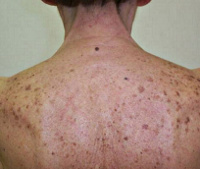
Лентиго
Лентиго – доброкачественная локальная меланоцитарная гиперхромия кожи с возможной малигнизацией. Проявляется мелкими, чаще множественными плоскими образованиями бурого цвета с чёткими границами и медленным ростом. Лентиго локализуется на открытых участках кожного покрова: лице, шее и конечностях. Существует в нескольких вариантах: простое, юношеское, старческое, солнечное (на фоне гиперинсоляции), генодерматоз. Особенностью лентиго является его эстетическая составляющая, нарушающая качество жизни пациентов при условии распространённости процесса. Заболевание диагностируется клинически и дерматоскопически. Лечение – косметические процедуры, хирургическое иссечение образования.
Общие сведения
Лентиго – доброкачественное новообразование кожи в форме чечевицы, состоящее из меланоцитов, характеризующееся медленным ростом и способностью к спонтанному озлокачествлению. Лентиго не имеет возрастных, гендерных и расовых ограничений, не эндемично, однако чаще встречается у европейцев со светлой кожей. Чрезвычайно широко распространено. В практической дерматологии принято обращать внимание на то, что множественное лентиго может сочетаться с генодерматозами, имеющими в своей основе поражение сердечно-сосудистой системы. С учетом данного обстоятельства при выявлении множественных образований показаны консультации генетика, кардиолога и ревматолога.
Большое значение имеет возможность перерождения лентиго в меланому, наблюдающаяся примерно в 3% случаев заболевания. Дерматологи называют несколько факторов риска озлокачествления: более трёх солнечных ожогов в течение жизни пациента, сочетание лентиго с банальными веснушками кожи, наличие на поверхности кожи более трёх атипичных (окраска, размеры, форма) невусов из меланоцитов. Актуальность проблемы связана с возможностью неконтролируемой малигнизации процесса.
Причины лентиго
Существует много причин образования лентиго. В числе предрасполагающих факторов стоит особо отметить УФО, мутации, воздействие на кожу искусственных источников излучения, светлый оттенок кожи, применение косметических средств, содержащих оксидированные компоненты, косметологические процедуры, возраст, состояние защитных сил организма, гормональные сдвиги (половое созревание, беременность, прием противозачаточных средств), вирусоносительство возбудителя папилломы человека и приём иммуносупрессоров по жизненным показаниям.
Механизм образования лентиго до конца не ясен, поскольку дерматозов, возникающих с участием пигментных клеток кожи, чрезвычайно много. Лентиго относится к меланодермальным образованиям, в основе которых лежит процесс гиперпигментации. Само пигментообразование связано с биохимическими реакциями, происходящими в коже. Меланин ферментативно синтезируется в меланоцитах, расположенных в базальном слое эпидермиса, а затем по отросткам клеток передаётся кератиноцитам, в которых равномерно накапливается, определяя цвет кожи. Далее под воздействием эндо- и экзогенных причин запускается процесс гиперпигментации – интенсивного накопления пигмента отдельными локально сгруппированными кератиноцитами.
Гиперпигментация может быть первичной (на неизменённой коже) и вторичной (на фоне инволюции уже имеющихся на коже первичных элементов). В случае лентиго наблюдается смешанное накопление пигмента, связанное с наследственной предрасположенностью, гормональными сдвигами, воспалением, воздействием солнца и с возрастными изменениями кожи. Смешанный характер пигментообразования является основным отличием лентиго от веснушек и вульгарных пигментных пятен, поскольку в процессе старения кожи возникает гиперкератоз, который утолщает первичную гиперпигментированную эритему и делает её заметной на ощупь.
Классификация лентиго
В современной дерматологии существует чёткое деление лентиго на врождённые и приобретённые формы. В связи с этим принято различать несколько видов заболевания. Приобретённые разновидности лентиго представлены следующими формами:
Генодерматозы включают несколько редких заболеваний, относящихся к генетическим аномалиям:
Симптомы лентиго
Клиническая картина простого лентиго складывается из образования очагов гиперпигментации с явлениями небольшого гиперкератоза на неизменённой коже. В каждом очаге присутствуют пигментные пятна бурого цвета, слегка возвышающие над уровнем здоровой кожи. По форме пятна напоминают чечевичные зёрна, количество и величина образований могут варьировать. При лентиго на лице можно чётко скоррелировать его возникновение с другими симптомами фотоповреждения кожи. Нарушается структура эластических волокон дермы, появляются шелушащиеся пятна актинического кератоза. При лентиго на фоне фотохимиотерапии пятна образуются не только на лице, но и на туловище, напоминают пигментный крап.
Высыпания лентиго не вызывают негативных ощущений, они безболезненны, не склонны к изъязвлению и рубцеванию. С течением времени лентиго начинает распространяться по всей поверхности кожи, особенно в области конечностей, спины и половых органов, что связано с возрастным старением дермы и её составляющих (коллагеновых и эластических волокон, межклеточного вещества, клеток эпидермиса), нарушением липидного обмена и проницаемости клеток рогового слоя эпидермиса. Увеличение размеров, изменение окраски невоидных образований на более тёмную, резкое утолщение (выпуклость) и уплотнение пятен являются маркерными признаками возможной малигнизации лентиго в самую злокачественную опухоль – меланому.
Диагностика лентиго
Использование специальных инструментальных методов в дерматологической диагностике лентиго не требуется. Врач выставляет клинический диагноз на основании анамнеза, симптомов, данных дерматоскопии (фотографирования невоидного образования в большом разрешении при хорошем освещении) и результатов гистологии. Биопсия необходима для подтверждения отсутствия атипичных клеток, являющихся предвестниками малигнизации. Достоверным доказательством доброкачественности заболевания является анализ крови на белковые онкомаркеры.
Риск озлокачествления можно также оценить по результатам анализа фактора роста фибробластов (гепарин-связывающие белки) и фактора роста сосудов (тромбоцитарный фактор роста – основа новообразования сосудов). Исключить малигнизацию можно проведением конфокальной лазерной сканирующей микроскопии (КЛСМ), при которой лазер используется в качестве источника света для получения изображения послойного среза кожи. Метод обладает высокой точностью и не имеет противопоказаний. Дифференцируют лентиго, прежде всего, с банальными веснушками, родимыми пятнами, родинками, сенильным кератозом, хлоазмой, меланомой, меланозом Дюбрея и болезнью Реклингхаузена.
Лечение лентиго
Простые случаи лентиго не требуют лечения, если не приносят эстетических неудобств и не нарушают качество жизни пациента. Показано наблюдение врача-дерматолога. Элементы, подвергающиеся повторному травмированию, подлежат хирургическому удалению или криодеструкции. Методы лечения лентиго схожи с устранением веснушек и включают в себя ежедневное отбеливание кожи, фотопротекцию, профессиональные косметические манипуляции с целью деструкции и удаления образований.
После консультации дерматолога, косметолога и онколога назначают отбеливающие средства (азелаиновую кислоту, ретиноиды). Фотопротекцию осуществляют путем индивидуального подбора солнцезащитных кремов с ультрафиолетовыми фильтрами. Косметологические манипуляции включают ретиноловый пилинг и лазерную шлифовку кожи. Старческое лентиго удаляют фотоомоложением – воздействием на глубокие и поверхностные слои кожи импульсного света, восстанавливающего коллагеновые и эластические волокна. При малейшем подозрении на малигнизацию необходимо обратиться к онкологу для уточнения диагноза и последующего лечения новообразования.
Прогноз и профилактика лентиго
Прогноз лентиго зависит от митотического индекса – соотношения между делящимися клетками и общим количеством клеток в поле зрения. Чем ниже данный показатель – тем благоприятнее прогноз в части малигнизации, метастазирования и выживаемости. Профилактика заключается в дозированном пребывании на солнце с использованием солнцезащитных кремов. Всем пациентам с лентиго необходимо избегать травмирования образований, тщательно следить за изменением цвета и размера «веснушек» и наличием периодических кровотечений из пятен. При обнаружении перечисленных признаков следует обратиться к дерматоонкологу.
Лечение и удаление солнечного лентиго.Синдром пейтца егерса турена
Лечение и удаление солнечного лентиго.Синдром пейтца егерса турена
Хотя лентиго в 9 из 10 случаев сопровождается только внешними дефектами, оно требует лечения. Будучи формой плоского невуса, лентиго может стать свидетельством патологических состояний кожи, ранняя реакция на которые позволит избежать сложного лечения, в том числе, в онкологии.
В отличие от некоторых других пигментных новообразований, лентиго редко является симптомокомплексом. Чаще оно представляет собой реакцию кожного покрова на различные факторы.
ВИДЫ И ПРОЯВЛЕНИЯ ЗАБОЛЕВАНИЯ
Проявления лентиго зависят от этих факторов-провокаторов. В зависимости от них лентиго делят на следующие виды.
Что нужно для распознавания формы дефекта?
Несмотря на сложные проявления, опасные состояния при отсутствующем лечении и разнообразие наружных дефектов, практика распознавания лентиго сложности не представляет. Как правило, дерматокосметолог ограничивается детализированным интервью и сбором информации по истории заболеваний человека, образу его жизни.
Из инструментальных методов верификации наиболее частыми являются дермоскопия и биопсия. Последняя позволяет исключить злокачественность образований или как можно раньше начать лечение онкопатологий. При необходимости получения более точной картины в случае с лентиго может потребоваться конфокальная микроскопия (КЛСМ).
КАК ЗАЩИТИТЬСЯ ОТ ЛЕНТИГО?
Что до лечения, то при лентиго эффективными признаны:
Самостоятельная практика лечения сводится к эффективному подбору средств УФ-защиты и грамотной диете. В ряде случаев рекомендовано витаминное лечение.
Меланома кожи
Общая информация
Краткое описание
Одобрен Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «12» ноября 2020 года
Протокол №121
Меланома кожи – злокачественная опухоль, развивающаяся из меланоцитов – пигментных клеток, продуцирующих специфический полипептид меланин. Для меланомы характерно скопление меланина в клетках опухоли, однако встречаются и беспигментные меланомы [18] (УД – А).
Название протокола: МЕЛАНОМА КОЖИ
Код(ы) МКБ – 10:
| С43 | Злокачественная меланома кожи |
| С43.1 | Кожа век |
| С43.2 | Кожа ушных раковин |
| С43.3 | Кожа иных отделов лица |
| С43.4 | Кожа волосистой части головы и шеи |
| С43.5 | Кожа туловища |
| С43.6 | Кожа верхних конечностей |
| С43.7 | Кожа нижних конечностей |
| С43.8 | Комбинированное поражение кожи |
| С43.9 | Кожа, БДУ |
Дата разработки/пересмотра протокола: 2018 год (пересмотр 2020 г.).
Сокращения, используемые в протоколе:
| БДУ | – | без дополнительных уточнений |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| АЛТ | – | аланинтрансаминаза |
| АСТ | – | аспартаттрансминаза |
| ЛДГ | – | лактатдегидрогиназа |
| КТ | – | компьютерно-томографическое исследование |
| МРТ | – | магнитно-резонансная томография |
| УЗИ | – | ультразвуковое исследование |
| ПЭТ | – | позитронно-эмиссионная томография |
| РОД | – | разовая очаговая доза |
| ГР | – | грей |
| УЗИ | – | ультразвуковое исследование |
| RW | – | реакция Вассермана |
| ВИЧ | – | вирус иммунодефицита человека |
| ИГХ | – | иммуногистохимия |
| ОГК | – | органов грудной клетки |
| ЗП | – | забрюшинное пространство |
| ЦНС | – | центральная нервная система |
| СРХ | – | стереотаксическая радиохирургия |
| СРТ | – | стереотаксическая радиотерапия |
Пользователи протокола: онкологи, хирурги, нейрохирурги, лучевые терапевты (радиологи), химиотерапевты, врачи лучевой диагностики, врач общей практики, терапевты, врач скорой и неотложной помощи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результатов. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
Классификация по системе TNM (8 издание 2017г) Рекомендации Американской объединенной комиссии по злокачественным новообразованиям [19] (УД – А).
Т – первичная опухоль.
Степень распространения первичной опухоли классифицируется после ее удаления (см. рТ).
N – регионарные лимфатические узлы.
NХ – региональные лимфатические узлы не могут быть оценены.
N0 – нет метастазов в региональных лимфатических узлах.
N1 – метастаз в 1 региональном лимфатическом узле.
N1а – только микроскопический метастаз (клинически скрытый).
N1b – макроскопический метастаз (клинически выявляемый).
N1с – сателлитный или транзитный метастаз без метастазов в региональный лимфоузел
N2 – метастазы в 2 либо в 3 регионарных лимфатических узлах илиинтралимфатический региональный метастаз с поражением лимфоузла.
N2а— только микроскопические метастазы в региональных лимфатических узлах.
N2b – макроскопические метастазы в региональных лимфатических узлах.
N2с – сателлитный или транзитный метастаз с метастазом в 1 региональный лимфоузел
N3 – метастазы в 4 и более регионарных узлах, или связанное (единое) метастатическое поражение регионарных лимфатических узлов, или сателлитные, или транзитные метастазы с метастазами в регионарном лимфатическом узле (узлах).
N3a – микроскопический метастаз в лимфоузле
N3b – макроскопический метастаз в лимфузле.
N3с – сателлитные и/или транзитные метастазы в 2 или более региональных лимфоузлах
Примечание. Сателлитами являются скопления опухолевых клеток или узелки (макро-или микроскопические) в пределах 2 см от первичной опухоли. Транзитные метастазы поражают кожу и подкожные ткани на расстоянии более 2 см от первичной опухоли, но не дальше месторасположения регионарных лимфатических узлов.
pTNM патогистологическая классификация
рT – первичная опухоль;
pТХ – первичная опухоль не может быть оценена.
pТ0 – отсутствие данных о первичной опухоли.
pТis – меланома insitu (I уровень инвазии по Clark) (атипичная меланоцитарная гиперплазия, тяжелая меланоцитарная дисплазия, неинвазивное злокачественное поражение).
Примечание. pTX включает результаты shave-биопсии (с помощью дерматома) и регресс- меланомы.
pТ1 – меланома толщиной 1 мм или менее.
pТ1а –меланома толщиной 0,8 мм или менее без изъязвления
pТ1b –меланома толщиной 0,8 мм с изъязвлением или более 0,8мм но не более 1мм.
pТ2 – меланома толщиной более 1 мм, но не более2 мм.
pТ2а – без изъязвления.
pТ2b– с изъязвлением.
pТ3 – меланома толщиной более 2 мм, но не превышающая 4 мм.
pТ3а – без изъязвления.
pТ3b – с изъязвлением.
pТ4 – меланома толщиной более 4 мм.
pТ4а – без изъязвления.
pТ4b– с изъязвлением.
рN – регионарные лимфатические узлы
рN-категории соответствуют N-категориям.
РN0 – при региональной лимфаденэктомии гистологическое исследование должно включать не менее 6 лимфатических узлов.
Если в лимфатических узлах метастазы не выявлены, но исследовано меньшее количество узлов, то классифицируют как pN0. Если N-категория устанавливается на основании данных биопсии сторожевого лимфатического узла без подмышечной лимфодиссекции, это классифицируется как pN0(sn). При одиночном метастазе, который был установлен путем биопсии сторожевого узла, указывается pN1(sn).
рM– отдалённые метастазы
рM- соответствуют M-категориям.
Клинические стадии
| Стадия | Т | N | M |
| Стадия 0 | рТis | N0 | M0 |
| Стадия IА | p Т1а | N0 | M0 |
| Стадия IВ | p Т1b | N0 | M0 |
| p Т2a | N0 | M0 | |
| Стадия IIА | p Т2b | N0 | M0 |
| p Т3a | N0 | M0 | |
| Стадия IIВ | p Т3b | N0 | M0 |
| p Т4a | N0 | M0 | |
| Стадия IIC | p Т4b | N0 | M0 |
| Стадия III | любая pТ | N1-3 | M0 |
| Стадия IV | любая pТ | любая N | M1 |
Патоморфологические стадии
| Стадия | Т | N | M |
| Стадия 0 | рТis | N0 | M0 |
| СтадияI | pТ1 | N0 | M0 |
| Стадия IА | p Т1а | N0 | M0 |
| Стадия IВ | p Т1b | N0 | M0 |
| p Т2a | N0 | M0 | |
| Стадия IIА | p Т2b | N0 | M0 |
| p Т3a | N0 | M0 | |
| Стадия IIВ | p Т3b | N0 | M0 |
| p Т4a | N0 | M0 | |
| Стадия IIC | p Т4b | N0 | M0 |
| Стадия III | любая pТ | N1,2,3 | M0 |
| Стадия IIIА | p Т1а, T1b, T2a | N1а, 2а | M0 |
| Стадия IIIВ | p Т1а, T1b, T2a, | N1b,N1c,N2b | M0 |
| p Т2b–3a | N1, N2a,N2b | M0 | |
| Стадия IIIC | p T1a, Т1b–4b | N1b, 2b | M0 |
| любая pТ | N3 | M0 | |
| Стадия IIID | T4b | N3a, N3b, N3c | M0 |
| Стадия IV | любая pТ | любая N | M1 |
| pT1а | £1 мм, уровень инвазии II или III, без изъязвления |
| pT1b | £1 мм, уровень инвазии IV или V, или изъязвление |
| pТ2a | >1-2 мм, без изъязвления |
| pТ2b | >1-2 мм, с изъязвлением |
| pТ3a | >2-4 мм, без изъязвления |
| pТ3b | >2-4 мм, c изъязвлением |
| pТ4a | >4 мм, без изъязвления |
| pТ4b | >4 мм, c изъязвлением |
| N1 | 1 лимфатический узел |
| N1a | микроскопический метастаз |
| N1b | макроскопический метастаз |
| N2 | 2–3 лимфатических узла или сателлиты/транзитные метастазы, без поражения лимфатических узлов |
| N2a | микроскопические метастазы |
| N2b | макроскопические метастазы |
| N2c | сателлиты или транзитные метастазы без поражения лимфатических узлов |
| N3 | ³ 4 лимфатических узлов; конгломерат; сателлиты или транзитные метастазы с поражением лимфатических узлов |
Гистологическая классификация (приведены наиболее часто встречающиеся гистологические типы)
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии:
Жалобы и анамнез [17] (УД – B):
наличие опухолевого образования кожи, изменение цвета и рост пигментного образования кожи, изменение размера, формы или цвета родинки или другого кожного нароста, увеличение периферических лимфатических узлов.
Дифференциальный диагноз
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Немедикаментозное лечение
Режим больного при проведении консервативного лечения – общий. В ранний послеоперационный период –полупостельный или общий. В послеоперационном периоде – свободный.
Диета стол – №15, после хирургического лечения – №1.
Режим общий, стол 15
Медикаментозное лечение
Первичным и обязательным этапом лечения локальной меланомы кожи является радикальное иссечение первичной опухоли в пределах здоровых тканей. Подбор и проведение дальнейшей терапии зависит от установленной стадии.
Пациентам с установленной IA, IB или IIA стадией заболевания не рекомендуется проведение адъювантной терапии при наличии благоприятного прогноза, в связи с низким риском прогрессирования заболевания, а также в том случае, если риски, связанные с развитием нежелательных явлений на фоне применения ИФН, превышают ожидаемую пользу. Назначение ИФН-α в адъювантном режиме оправдано только для изъязвленных форм IIB и IIC стадии в низких дозах ИФН-α 3–5 млн. Ед. п / к × 3 раза в нед. × 12 мес. [32]
Рекомендуемые режимы адъювантной терапии меланомы кожи в зависимости от стадии заболевания и мутационного статуса:
| Стадия | Мутация BRAF | Оптимальный объем лечения |
| IIB, IIC стадии (изъязвленные формы) | — | Низкие дозы ИФН-α 3–5 млн. Ед. п / к × 3 раза в нед. × 12 мес. |
| IIIA | BRAF V600 есть | Ингибиторы BRAF / MEK: дабрафениб 150 мг внутрь × 2 раза в сут. + траметиниб 2 мг внутрь × 1 раз в сут. × 12 мес. |
анти-PD1 терапия:
пембролизумаб 200 мг в / в каждые 3 нед.
пембролизумаб 200 мг в / в в / в каждые 3 нед.
дабрафениб 150 мг внутрь × 2 раза в сут. + траметиниб 2 мг внутрь × 1 раз в сут. × 12 мес.
анти-PD1 терапия:
— пембролизумаб 200 мгв / в каждые 3 нед. × 12 мес.; или
— ниволумаб* 3 мг / кг (но не более 240 мг) в / в каждые 2 нед. (или ниволумаб* 480 мг в / в каждые 4 нед.) × 12 мес.
IIID
пембролизумаб 200 мг в / в каждые 3 нед. × 12 мес.; или
ниволумаб*3 мг / кг (но не более 240 мг) в / в каждые 2 нед. (или ниволумаб* 480 мг в / в каждые 4 нед.) × 12 мес.
Примечание: назначение адъювантной терапии блокаторами PD1 или ингибиторами BRAF / MEK должно проводиться по решению врачебной комиссии.
*Незарегистрированные лекарственные средства используются в соответствии со статьей 251 Кодекса Республики Казахстан «О здоровье народа и системе здравоохранения».
Таргетная терапия: необходимо определение наличия мутации BRAFV600, при ее наличии назначение ингибиторов BRAF – вемурафениб, дабрафениб [9; С] в монорежиме, и/или комбинации с МЕК-ингибиторами – кобиметиниб и траметиниб [21; С]. Назначение ингибиторов BRAF показано при метастатической меланоме, а также в адъювантном режиме больным с III стадией и наличием мутации гена BRAF (V600E и V600K) [22; С].
Таргетная терапия в адъювантном режиме: рекомендуемая доза дабрафениба составляет 150 мг (2 капсулы по 75 мг) 2 раза в сутки, что соответствует суммарной суточной дозе 300 мг при назначении препарата в качестве монотерапии, так и в комбинации с траметинибом. Рекомендованная доза траметиниба при применении в комбинации с дабрафенибом составляет 2 мг один раз в сутки.
Перечень основных лекарственных средств (имеющих 100% вероятность применения);
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Ингибитор BRAF | Вемурафениб | 960 мг 2 раза в сут., перорально, ежеденевно, длительно до прогрессирования | С |
| Ингибитор BRAF | Дабрафениб | 150 мг 2 раза в сут., перорально, ежеденевно, длительно до прогрессирования | С |
| Ингибитор MEK | Траметиниб | 2 мг перорально, ежедневно, длительно до прогрессирования | С |
| Ингибитор MEK | Кобиметиниб | 60 мг перорально, с 1 по 21 день, далее 7 дней перерыв, длительно до прогрессирования | С |
| Моноклональные антитела | Пембролизумаб | 200 мг в виде в/в инфузии, один раз каждые 3 недели | С |
| Моноклональные антитела | Ниволумаб* | Монотерапия: 240мг в/в кап, каждые 2 недели или 480мг в/в кап каждые 4 недели Комбинированная: 1мг/кг в/в кап в сочетании с ипилимумабом, каждые 3 недели, максимум 4 введения | С |
| Моноклональные антитела | Ипилимумаб* | Метастатическая меланома: 3мг/кг, в/в кап, каждые 3 недели, максимум 4 введения. Адъювантная терапия: 10мг/кг, в/в кап каждые 3 недели – 4 введения, далее 10м/кг в/в кап каждые 12 недель – 3 года. | B |
(*Незарегистрированные лекарственные средства используются в соответствии со статьей 251 Кодекса Республики Казахстан «О здоровье народа и системе здравоохранения»)
Рекомендуемые режимы применения ингибиторов BRAF и МЕК при метастатической меланоме кожи (только при положительной мутации BRAF):
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Карта наблюдения пациента и маршрутизация пациента – данная категория пациентов находится на динамическом наблюдении у районного онколога.
Общие принципы лечения
Основные методы лечения меланомы кожи – хирургический и лекарственный. При метастатических формах заболевания используются хирургические, лекарственные методы в самостоятельном виде или в форме комбинированного и комплексного лечения. Лучевая терапия применяется при метастатических поражениях головного мозга.
Лечение по стадиям
0 стадия меланомы:
Иссечение опухоли с захватом 0,5-1,0 см здоровой ткани в амбулаторных условиях.
I стадия:
Органосохраняющее повторное иссечение опухоли после биопсии в амбулаторных условиях.
Широкое удаление опухоли в условиях стационара (отступя от края на 1-2 см: рТ1 – 1см, рТ2 – 2см). При формировании обширного дефекта кожи применяют лоскуты и трансплантаты. Иногда иссекают прилежащие к опухоли лимфатические узлы.
Лучевая терапия.
Показания к лучевой терапии:
Проведение лучевой терапии при метастатических поражениях головного мозга с паллиативной целью. Паллиативная ЛТ может быть назначена также при множественном поражении головного мозга или при «симптомном» поражении костей, мягких тканей и лимфоузлов.
Паллиативная ЛТ для «симптомных» экстракраниальных метастазов. Выбор режима зависит от локализации или клинических симптомов. Высокие дозы и/или гипофракционированные режимы могут быть использованы для облегчения симптоматики. Дозовые режимы:
— 24-27 Гр фракции в течение 1-1,5 недель
— 32 Гр 4 фракции в течение 4 недель
— 40 Гр в 8 фракции в течение 4 недель
— 50 Гр в 20 фракции в течение 4 недель
— 30 Гр в 10 фракции в течение 2 недель
— 30 Гр в 5 фракции в течение 2 недель
— 8 Гр в 1 фракции в течение 1 дня.
ЛТ метастазов головного мозга
СРХ и СРТ используется для подведения высоких доз радиации к мишени с минимальной нагрузкой на окружающие ткани для метастазов в головном и спинном мозге:
— очаг с максимальным диаметром до 20мм до 24 Гр
— очаг с максимальным диаметром 21-30мм до 18 Гр
— очаг с максимальным диаметром 31-40мм до 15 Гр.
Крупные очаги могут быть лечены фракционированной СРТ:
24-27 Гр в 3 фракции
— 25-26 Гр в 5 фракции.
Медикаментозное лечение
Перечень основных лекарственных средств (имеющих 100% вероятность применения);
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Моноклональные антитела | Пембролизумаб | 200 мг в виде в/в инфузии, один раз каждые 3 недели | С |
| Моноклональные антитела | Ниволумаб* | Монотерапия: 240мг в/в кап, каждые 2 недели или 480мг в/в кап каждые 4 недели Комбинированная: 1мг/кг в/в кап в сочетании с ипилимумабом, каждые 3 недели, максимум 4 введения | С |
| Моноклональные антитела | Ипилимумаб* | Метастатическая меланома: 3мг/кг, в/в кап, каждые 3 недели, максимум 4 введения. Адъювантная терапия: 10мг/кг, в/в кап каждые 3 недели – 4 введения, далее 10м/кг в/в кап каждые 12 недель – 3 года. | В |
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Препараты платины | Цисплатин | 20 мг/м2 в/в 2-5 дни, каждые 3 нед | С |
| Алкилирующие препараты | Дакарбазин | 1000мг/м2, в/в каждые 3-4 нед | В |
| Алкилирующие препараты | Темозоломид | 150-200мг/м² 1-5 дни, перорально, каждые 28 дней | С |
| Противоопухо Левые средства растительного происхождения | Паклитаксел | 175-225м/м2, в/в кап, каждые 3 нед | С |
| Препараты платины | Карбоплатин | AUC4-6 в/в кап, каждые 3 недели | С |
| Алкалоид растительного происхождения | Винкристин | 2мг в/в кап, каждые 3 нед | С |
Иммунотерапия метастатической или неоперабельной меланомы
Для лечения метастатической неоперабельной меланомы назначаются препараты пембролизумаб, ниволумаб*, ипилимумаб* (*Незарегистрированные лекарственные средства используются в соответствии со статьей 251 Кодекса Республики Казахстан «О здоровье народа и системе здравоохранения») [1-7; С]
Для назначения пембролизумаба нет необходимости определения экспрессии PD-L1 опухолевыми клетками. [8; С]
Другие виды лечения:
Электрохимиотерапия.
Показания. Возможно применение данного метода лечения при локальном поражении кожи и мягких тканей и поверхностном залегании метастатических узлов (внутрикожных и подкожных) [20; B]
Хирургическое вмешательство:
Стандартные хирургические вмешательства на регионарном лимфатическом аппарате при меланоме кожи:
Стандартными хирургическими вмешательствами на лимфатическом аппарате являются: подключично-подмышечно-подлопаточная, подвздошно-пахово-бедренная, классическая радикальная шейная (операция Крайла), модифицированная радикальная шейная лимфодиссекция III типа (футлярно-фасциальная шейная). Пахово-бедренная лимфодиссекция, при подвздошно-пахово-бедренной лимфодиссекции лимфатические узлы удаляются до уровня бифуркации аорты.
Дальнейшее ведение:
Динамическое наблюдение за излеченными больными:
в течение первого года после завершения лечения – 1 раз каждые 3 месяца;
в течение второго года после завершения лечения – 1 раз каждые 6 месяцев;
с третьего года после завершения лечения – 1 раз в год в течение 3 лет.
| Эффект | Признаки |
| Полный эффект | Исчезновение всех очагов поражений на срок не менее 4 недель |
| Частичный эффект | Уменьшение всех или отдельных опухолей на ≥50% при отсутствии прогрессирования других очагов |
| Стабилизация (без изменений) | Уменьшение |
| Прогрессирование | Увеличение >25% одной или более опухолей либо появление новых очагов поражения |
| Эффект | Признаки |
| Полный эффект | Исчезновение всех очагов поражений на срок не менее 4 недель |
| Частичный эффект | Уменьшение измеряемых очагов на 30% или более |
| Стабилизация | Нет уменьшения, достаточного для оценки как частичный эффект, или увеличения, которое можно оценить как прогрессирование |
| Прогрессирование | Увеличение на 20% наименьшей суммы очагов поражения, зарегистрированной за время наблюдения, или появление новых очагов |
| Эффект | Признаки |
| Полный эффект | Полное исчезновение всех поражений на рентгенограммах или сканограммах |
| Частичный эффект | Частичное уменьшение остеолитических метастазов, их рекальцификация или уменьшение плотности остеобластных поражений |
| Стабилизация | Отсутствие изменений в течение 8 недель от начала лечения |
| Прогрессирование | Увеличение существующих или появление новых очагов поражения |
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для экстренной госпитализации: нет
Показания для плановой госпитализации:
удаление опухоли кожи, удаление метастазов при их резектабельности, проведение адьювантной иммунотерапии и самостоятельной химиотерапии.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Указание условий пересмотра клинического протокола:
Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение 1
Оценка общего состояния больного с использованием индекса Карновского
| Нормальная физическая активность, больной не нуждается в специальном уходе | 100 баллов | Состояние нормальное, нет жалоб и симптомов заболевания |
| 90 баллов | Нормальная активность сохранена, но имеются незначительные симптомы заболевания. | |
| 80 баллов | Нормальная активность возможна при дополнительных усилиях, при умеренно выраженных симптомах заболевания. | |
| Ограничение нормальной активности при сохранении полной независимости больного | 70 баллов | Больной обслуживает себя самостоятельно, но не способен к нормальной деятельности или работе |
| 60 баллов | Больной иногда нуждается в помощи, но в основном обслуживает себя сам. | |
| 50 баллов | Больному часто требуется помощь и медицинское обслуживание. | |
| Больной не может обслуживать себя самостоятельно, необходим уход или госпитализация | 40 баллов | Большую часть времени больной проводит в постели, необходим специальный уход и посторонняя помощь. |
| 30 баллов | Больной прикован к постели, показана госпитализация, хотя терминальное состояние не обязательно. | |
| 20 баллов | Сильные проявления болезни, необходима госпитализация и поддерживающая терапия. | |
| 10 баллов | Умирающий больной, быстрое прогрессирование заболевания. | |
| 0 баллов | Смерть. |
Приложение 2
Шкала Глазго(Glasgow coma scale или GCS).
Приложение 3
Приложение 4
Рекомендуется проведение генетических исследований удаленной опухоли на наличие мутаций, позволяющих определить прогноз, персонализировать лечение, и показания к иммунотерапии, химио-и таргетной терапии включая V600E, с- КIТ.(J. Longetal. JClinOncol 29:1239-1246, Проценко С.А., Современные возможности персонализированной терапии метастатической меланомы// Материалы международной конференции «Персонализированная онкология» С-Пб, Алматы 14.01.2015, УД «В»)
Терапия при диссеминированной меланоме – перечень основных лекарственных средств
| Название препарата/комбинации | Показания |
| Дабрафениб | 1я линия терапии при нерезактабельной меланоме при наличии мутации BRAFV600 |
| Вемурафениб | 1я линия терапии при нерезактабельной меланоме при наличии мутации BRAFV600 |
| Дабрафениб + траметиниб | 1я линия терапии при нерезактабельной меланоме при наличии мутации BRAFV600 |
| Вемурафениб+кобиметиниб | 1я линия терапии при нерезактабельной меланоме при наличии мутации BRAFV600 |
| Пембролизумаб | 1я линия терапии при нерезектабельной меланоме или при мутации BRAFV600 WT, и при прогрессировании после лечения BRAF/BRAF+МЕК ингибиторами |
| Дакарбазин 800мг/м2 в/в в 1й день |
Тактика и лечение меланомы у беременных.
Рекомендовано широкое иссечение первичной опухоли для гистологической верификации заболевания. При подтверждении диагноза меланомы, рекомендовано прерывание беременности вне зависимости от стадии заболевания. Возможно сохранение беременности при меланоме 0, I, Ia стадиях при отказе пациентки от прерывания беременности, однако в данных ситуациях также необходимо предупредить пациентку и ближайших родственников о высоком риске прогрессирования и возможном летальном исходе как для матери, так и для ребенка.
При II-IV стадиях меланомы рекомендовано прерывание беременности при сроках беременности до 28 недель. При сроке более 28 недель рекомендовано решение вопроса о досрочном родоразрешении пациентки.
Причинами для прерывания являются:
— невозможность полного тщательного дообследования пациентки ввиду тератогенного воздействия на плод методов инструментальных исследований, необходимых для установки правильной стадии (ПЭТ-КТ, КТ, рентгенография, сцинтиграфия).
— невозможность проведения лекарственной терапии ввиду тератогенного воздействия на плод и риск развития осложнений от лечения на фоне беременности (кровотечения из половых путей, самопроизвольный выкидыш, антенальная гибель плода, ДВС-синдром у беременной).
— невозможность проведения или высокий риск проведения объемных операции под наркозом у беременных: лимфодиссекции, удаление множественных метастазов кожи и мягких тканей, резекции костей, удаление метастазов головного мозга.
— невозможность проведения лучевой терапии ввиду тератогенного воздействия на плод.
— высокий риск прогрессирования заболевания на фоне продолжающейся беременности в связи с резким изменением гормонального статуса пациентки.
При отказе от прерывания беременности необходимо проведение разъяснительной беседы пациентке и ближайшим родственникам о причинах прерывания беременности и высоком риске прогрессирования, и возможном летальном исходе как для матери, так и для ребенка.
Каждый случай меланомы у беременных необходимо обсуждать на расширенном консилиуме с участием специалистов профильного центра по лечению меланомы, акушер-гинекологов, специалистов лучевой диагностики, для решения вопроса о дальнейшей тактике ведения, диагностики и лечения пациентки.