комбинированное плоскостопие код по мкб 10 у детей
ПЛОСКОСТОПИЕ
У детей и взрослых
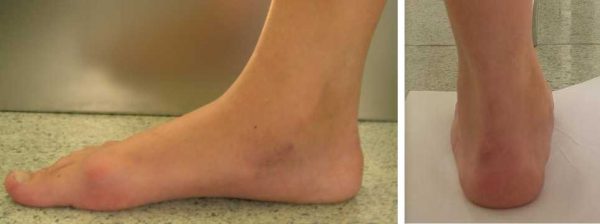
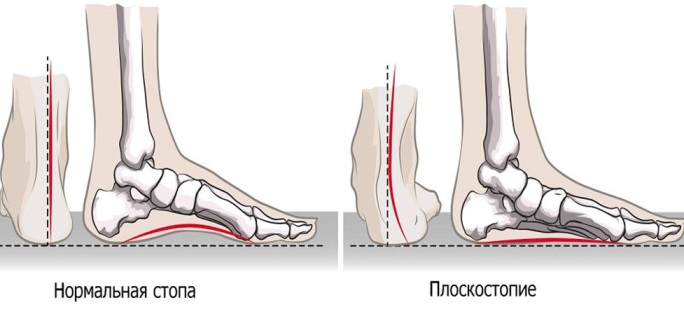
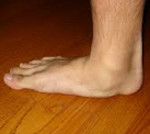
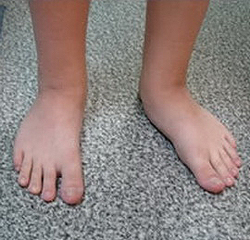
Термин «плоскостопие» является собирательным, больше всего он соответствует пункту М21.4 из Международной классификации болезней (МКБ-10) – «плоская стопа». Визуально мы без труда идентифицируем и у детей, и у взрослых отсутствие внутреннего продольного свода стопы, автоматически определяя его как плоскостопие. При этом всё не так просто, как кажется на первый взгляд. Например, у детей до 4 лет внутренний продольный свод визуально не определяется, но не потому, что его нет, а потому, что до 4 лет подсводное пространство заполнено т.н. «бурым жиром». Беспокойные мамаши, не вдаваясь в детали, начинают «лечить» карапузов стельками, жесткими задниками сандалет и высокими ботинками на все сезоны, однако это не имеет никакого смысла. Подкожный жир постепенно уходит, свод начинает визуализироваться. А ребенку для правильного формирования стопы нужны как раз не жесткие оковы, а, наоборот, свобода амортизации. То есть, чем больше ребенок бегает, прыгает, скачет, тем лучше работают мышцы стопы и голени, тем лучше будут своды стопы, тем лучше будет осанка, тем меньше нарушений успеет развиться.
Степени плоскостопия
Классификаций степеней плоскостопия существует несколько десятков, но все классификации преследуют какие-либо цели. К примеру, для принятия решения о целесообразности операции. Или, чтобы официально ответить на вопрос – берут в армию с таким состоянием стоп, или нет. По большому счёту, практического смысла в подобных классификациях нет. Дело в том, что в более старшем возрасте (6 лет и старше) может появиться так называемая «вальгусная установка стопы». Это уже боле продвинутая версия плоскостопия, от которой зависит нарушение деятельности всего опорно-двигательного аппарата. Когда сильно опускается внутренний продольный свод стопы, начинают смещаться относительно друг друга кости среднего и заднего отделов стоп – пяточная и таранная. Это приводит к развороту пяточной кости в вертикальной плоскости, и перераспределению нагрузок на кости голеней. Голени вынуждены ротироваться кнутри, и вращают вслед за собой бедренные кости. Каждая бедренная кость начинает «скручивать» свою половину таза, и в этот момент включаются мышцы спины, противодействующие «сваливанию в штопор» всей нижней конечности. В результате мы имеем полный дисбаланс в работе мышц всего тела – от шеи до пяток. Постоянно напряженные мышцы, удерживающие скелет в вертикальном положении, вызывают искривление позвоночника, нарушение кровообращения и иннервации множества структур организма, что запускает определённые патологические механизмы. В итоге страдает и то, что, казалось бы, не имеет к стопам вообще никакого отношения!
Так для чего же нам нужны степени плоскостопия? По большому счёту, для отчётности. Даже хирургу-ортопеду, решающему, нужна ли операция, и, если да, то какая, не нужно ориентироваться на степень по какой-либо классификации. Хирург ориентируется на комбинацию выраженности изменений в костях и суставах, на нарушение функции мышц и сухожилий, на выраженность болевого синдрома и т.д., и т.п. А вот для отражения и описания результатов клинического, функционального и рентгенологического исследований требуется использовать некие стандартные формулировки, к которым относятся и классификации степеней плоскостопия.
Пару слов о плоскостопии и призыве в армию. Если несколько десятилетий назад сам факт наличия плоскостопия являлся основанием для непригодности к службе, то в дальнейшем требования к запущенности плоскостопия только росли. Сегодня мало иметь плоскостопие самой запущенной степени – оно должно сопровождаться выраженными артрозными изменениями в суставах среднего отдела стоп и определёнными функциональными нарушениями. К слову, статистика показывает кратное увеличение числа плоскостопых детей за последние десятилетия. По моему убеждению, связано это как с уменьшением физической активности детей и прогрессированием гиподинамии, так и с избыточным применением ортопедической обуви, что только усугубляет проблему.
Поперечное и продольное плоскостопие
Различают разные виды плоскостопия. Помимо продольного, существует т.н. «поперечное плоскостопие». Его нет в МКБ, и его существование оспаривается многими ортопедами. Тем не менее, если рассмотреть скелет нормальной стопы, то мы увидим, что головки средних плюсневых костей (к ним крепятся пальцы стоп) приподняты по отношению к головкам первой и пятой. Третья плюсневая кость находится на вершине формируемой арки. При поперечном плоскостопии средние плюсневые кости опускаются вровень с первой и пятой, либо ниже. Казалось бы, очевидный факт, о чём тут спорить? Наличие или отсутствие поперечного свода в большинстве случаев так же видно невооруженным глазом, как и продольного! Однако, дискуссии продолжаются. Фактически, они представляют, скорее, научный интерес. Ортопедов поперечный свод интересует в контексте двух клинических проявлений – т.н. «метатарзалгии», и молоткообразной деформации 2-3-4 пальцев. В первом случае речь идет о появлении болезненных натоптышей под головками опустившихся средних костей – по факту это декомпенсация поперечного плоскостопия. Во втором случае опущение головок сопровождается тыльным смещением 2-3-4 пальцев (чаще – второго), и последующей молоткообразной деформацией.
Профилактика плоскостопия –
существует ли она?
Моё глубокое убеждение – да, существует. Если стопы не деформировались в раннем детстве, то, скорее всего, нет глубокой запрограммированной патологии, которая неизбежно приведет к нарушениям. Соответственно, если удалось дожить без плоскостопия хотя бы до юношеского возраста, то следует соблюдать совершенно простые правила:
Что касается детей – об этом сказано выше. Пускай бегают и прыгают, скачут и кувыркаются, и, чем больше босиком, тем лучше. Летом – по песку, зимой – на скакалке. Отличная тренировка мышц и стоп, и голеней. Велосипед, самокат, скейтборд – да, травмоопасно, но прекрасно держит в тонусе мышцы, «натягивающие» наши своды.
Лечение
То, что традиционно называют консервативным лечением плоскостопия, по факту является профилактикой. То есть, всё, что делается до хирургии, делается с целью недопущения прогрессирования деформаций стоп. Однако, как показывает практика, попытки сохранить своды консервативными методами в абсолютном большинстве случаев как минимум малоэффективны. Тем не менее, правила, описанные выше, обязательны к исполнению, ибо игнорирование этих простых мер зачастую приводит к необратимым последствиям.
Что касается хирургического лечения плоскостопия. По факту, целью операции является воссоздание нормальных взаимоотношений между костями стоп. Достигается это посредством транспозиции сухожилий, изменения формы и положения костей и обездвиживания суставов. Правило очень простое – любая операция, сделанная на ранних стадиях деформации, априори технически проще, даёт лучшие результаты и требует более простой реабилитации.
Например, если мы говорим о продольном плоскостопии у ребёнка от 8 лет, то для коррекции в большинстве случаев достаточно простейшей пятиминутной операции, которая называется артроэрез. Суть операции состоит во внедрении между таранной и пяточной костями небольшого импланта, который блокирует прогрессирование деформации и восстанавливает нормальную продольную арку (свод). В более запущенных случаях эта операция дополняется пластикой сухожилия задней большеберцовой мышцы. В еще более запущенных ситуациях (и в более старшем возрасте) приходится делать артродез (блокирование) суставов среднего или заднего отделов стопы, либо остеотомию (пересечение) пяточной кости. Если после артроэреза ребенка достаточно подержать в задних гипсовых лонгетах 2 недели, то в случае сухожильной пластики – уже 3-4, а после артродезов и остеотомий – все 6, а то и больше.
Плоскостопие: виды, профилактика и лечение
Плоскостопие у детей либо взрослых – это патологическое состояние, при котором вся подошва одной или обеих ног касается земли в положении стоя. Обычно внутренняя часть стопы (так называемый свод) немного приподнята над землей. При симптомах плоскостопия у взрослых, подростков либо детей практически нет свода или щели между кожей и полом. Плоскостопие влияет на осанку, может вызвать проблемы с лодыжками и коленями, что может изменить положение ног.
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Виды и степени плоскостопия
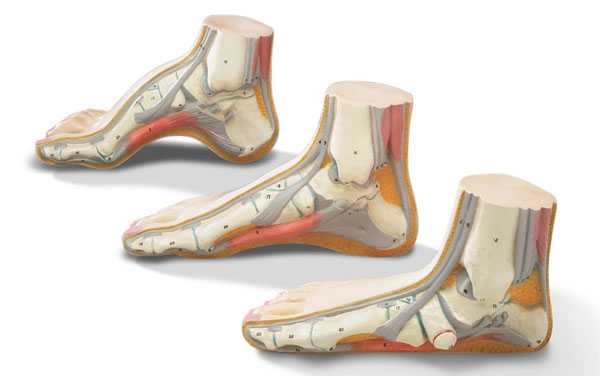
Выделяют продольный свод стопы, который формирует арку с внутренней стороны от основания большого пальца до пятки, и поперечный, от основания большого пальца до мизинца. За счет сводов и подвижного сочленения костей стопа пружинит при ходьбе и смягчает удары. Соответственно, выделяют три типа патологии:
Кроме формы важно определение степени плоскостопия. От этого зависит тяжесть проявлений и лечение, развитие осложнений.
Для поперечного плоскостопия выделена 4 степень, с высоким углом отклонения.
Берут ли в армию с плоскостопием?
Для юношей важен вопрос – с каким плоскостопием не берут в армию. По данным на 2020 год не берут в армию и не подлежат призыву парни:
Они призываются только в военное время, получая на руки военный билет.
Как определить плоскостопие, какой врач проводит диагностику
Прежде всего, важны симптомы плоскостопия (у детей или взрослых), которые включают:
Кроме того, обувь снашивается с внутренней стороны, сильно деформируется. Все эти жалобы – повод для посещения ортопеда и диагностики плоскостопия.
Для выявления плоскостопия врач попросит встать на пальцы ног и опуститься на пол, посмотрит, касается ли ступня земли. Если врач заметит, что дуги нет или она слабо выражена, он порекомендует следующие тесты:
Методы лечения плоскостопия
Лечение плоскостопия зависит от симптомов и первопричины заболевания у взрослых либо детей. В некоторых случаях вмешательств не требуется, если состояние не вызывает боли или каких-либо других трудностей, не прогрессирует. Врач порекомендует конкретные варианты лечения, которые зависят от возраста и причин патологии.
Большинство случаев плоскостопия у детей являются генетическими. Однако их ступни гибкие от природы.
Исправление плоскостопия подразумевает:
Варианты безоперационного лечения для предотвращения развития плоскостопия и его симптомов у взрослых:
Кроме того, важна потеря веса, занятия физической культурой и полноценный отдых. Если безоперационные методы лечения не избавляют от болей, напряжения и проблем, связанных с плоскостопием, тогда следующим вариантом может быть операция.
Профилактика
Основные методы профилактики плоскостопия: регулярный осмотр ортопеда по мере взросления ребенка, подбор правильной обуви, физическая активность для гармоничного развития стопы. У взрослых это профилактика травм, контроль веса и подбор обуви по размеру и полноте стопы.
Плоскостопие
Плоскостопие – изменение формы сводов стопы, сопровождающееся потерей ее амортизирующих (рессорных) функций. В зависимости от того, какой именно свод стопы уплощен выделяют поперечное и продольное плоскостопие. Также различают врожденное и приобретенное плоскостопие. Различными формами плоскостопия страдает около 45% всех взрослых людей. Патология чаще выявляется у женщин. Плоскостопие является причиной болей в стопе, появляющихся во время ходьбы. Часто при плоскостопии на подошве образуются мозоли и натоптыши, деформация Hallux valgus. Кроме рентгенологического исследования, диагностика плоскостопия включает плантографию и подометрию. Лечение состоит в постоянном ношении супинаторов или ортопедической обуви, периодическом прохождении курсов массажа, ЛФК и физиопроцедур.
МКБ-10
Общие сведения
Плоскостопие – изменение формы сводов стопы, сопровождающееся потерей ее амортизирующих (рессорных) функций. Является причиной повышенной утомляемости стоп при нагрузках, провоцирует развитие артрозов мелких суставов ступни, оказывает негативное влияние на позвоночник. Различными формами плоскостопия страдает около 45% всех взрослых людей. Патология чаще выявляется у женщин.
Причины плоскостопия
Уплощение свода стопы может быть врожденным или приобретенным. Врожденное плоскостопие составляет 3% от всех случаев заболевания. Причиной наиболее распространенной приобретенной формы – статического плоскостопия (80% от общего числа случаев болезни) становится слабость костей, мышц и связочного аппарата ступни и голени. Существует наследственная предрасположенность к возникновению патологии, обуслосовленная передающейся по наследству слабостью связок.
Риск статического плоскостопия возрастает при увеличении массы тела, недостаточной физической нагрузке у людей сидячих профессий, «стоячей работе» (продавцы, парикмахеры, сборщики на конвейерах, ткачихи и т. д.), использования неудобной обуви, старении. Статическое плоскостопие может развиваться и вследствие постоянного ношения обуви на высоком каблуке (вследствие избыточной нагрузки на передние отделы стопы). Другими причинами приобретенной патологии являются:
Патанатомия
Стопа удерживает вес тела, не дает человеку упасть во время ходьбы, играет роль амортизатора и подъемного механизма. В выполнении всех этих функций большое значение имеют своды стопы – жесткие и одновременно упругие образования, в которые входят кости стопы, ее связки и мышцы. Выделяют два свода стопы: поперечный (дуга от I к V пястной кости, которая становится видна, если взять стопу рукой с боков и сжать ее в поперечном направлении) и продольный (дуга в области внутреннего края стопы). Предназначение сводов стопы – удержание равновесия и предохранение тела от сотрясений во время ходьбы.
При ослаблении мышечно-связочных структур мышцы и связки стопы перестают справляться с высокой нагрузкой, стопа уплощается, «оседает». При этом ее амортизирующая функция снижается. Сотрясения во время ходьбы передаются на вышележащие отделы (позвоночник и суставы нижних конечностей), в которых из-за постоянной перегрузки развиваются дегенеративные изменения (остеоартрозы, нарушения осанки, остеохондроз).
Классификация
С учетом времени возникновения различают врожденное и приобретенное плоскостопие. Врожденное плоскостопие – редкая патология, обусловленная нарушением развития стопы во внутриутробном периоде. У маленьких пациентов врожденная форма заболевания обычно диагностируется в возрасте 5-6 лет, поскольку в раннем возрасте своды ступни еще недостаточно развиты, и признаки плоской стопы выявляются в норме у всех детей. В зависимости от изменений того или иного свода стопы выделяют следующие формы плоскостопия:
Симптомы плоскостопия
Поперечное плоскостопие
В норме поперечный свод стопы, образованный головками плюсневых костей, имеет форму арки. Основная опора при стоянии и ходьбе ложится на головки V и I плюсневых костей. При развитии плоскостопия ослабевают поддерживающие структуры свода стопы: подошвенный апоневроз, несущий основную нагрузку по удержанию свода, межкостная фасция и мышцы стопы.
Опора перераспределяется на головки всех плюсневых костей, при этом нагрузка на головку I плюсневой кости уменьшается, а нагрузка на головки II-IV плюсневых костей резко увеличивается. I палец отклоняется кнаружи, головка I плюсневой кости и I палец образуют угол. В I плюснефаланговом суставе возникает остеоартроз. Появляются боли, уменьшается объем движений в суставе.
Повышенное давление головок плюсневых костей вызывает истончение слоя подкожной жировой клетчатки на подошвенной поверхности стопы, вызывая дальнейшее снижение амортизационной функции стопы. На подошве в области головок плюсневых костей образуются натоптыши.
В зависимости от выраженности угла между I пальцем и I плюсневой костью выделяют следующие степени поперечного плоскостопия:
Как правило, больные обращаются к врачу по поводу косметического дефекта стопы, реже – по поводу болей во время ходьбы, натоптышей на подошве, грубых кожных разрастаний или воспаления в области I плюснефалангового сустава (Hallux valgus).
В ходе опроса обычно выясняется, что пациента в течение продолжительного времени беспокоят более или менее выраженные жгучие или ноющие боли в стопе во время ходьбы. При осмотре выявляется деформация стопы: уплощение ее поперечного свода, характерная деформация I плюснефалангового сустава, при выраженном плоскостопии – молоткообразные пальцы стопы.
Продольное плоскостопие
При уплощении продольного свода в процесс вовлекаются кости, мышцы и связки стопы и голени. Кости перемещаются таким образом, что пятка разворачивается кнутри, а передние отделы стопы отклоняются кнаружи. Натяжение сухожилий малоберцовых мышц увеличивается, а сухожилия передней большеберцовой мышцы – уменьшается. Средняя часть ступни расширяется. Походка больного становится неуклюжей, при ходьбе он сильно разводит носки в стороны.
Выделяют четыре стадии продольного плоскостопия:
На стадии предболезни пациента беспокоит быстрая утомляемость при ходьбе, боли в верхней части свода стопы и мышцах голени после продолжительных статических нагрузок. В стадии перемежающегося плоскостопия боли появляются не только к концу рабочего дня, но и после длительного стояния или продолжительной ходьбы. Выявляется напряжение мышц голени, иногда развиваются их временные контрактуры. Продольный свод стопы имеет нормальную форму по утрам, однако к вечеру становится уплощенным.
В период развития плоской стопы боли появляются даже после небольших статических нагрузок. Стопа расширяется и уплощается, высота ее свода снижается. Постепенно начинает меняться походка.
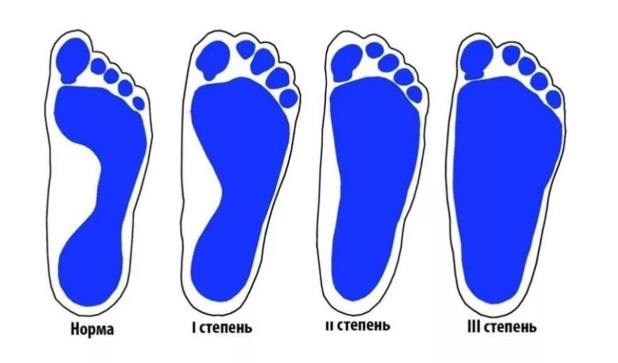
Различают три степени плоской стопы:
При отсутствии лечения в дальнейшем формируется плосковальгусная стопа, при которой боли появляются при малейшей статической нагрузке. Выявляется вальгусная деформация (резкий разворот стопы подошвенной стороной кнутри) и выраженное уплощение свода стопы.
Диагностика
Диагностику осуществляют врачи-ортопеды. Для уточнения типа и выраженности плоскостопия применяются следующие методы:
Лечение плоскостопия
Лечение поперечного плоскостопия
Консервативная терапия эффективна только на I стадии плоскостопия. Пациенту рекомендуют снизить вес тела, подбирать удобную обувь без каблуков, уменьшить статические нагрузки на стопу. Показано ношение специальных стелек и валиков.
Лечение продольного плоскостопия
В стадии предболезни пациенту рекомендуют выработать правильную походку (без разведения носков), ходить босиком по песку или неровной поверхности и регулярно разгружать мышцы свода стопы, во время стояния периодически перенося нагрузку на наружные поверхности стоп. Больному плоскостопием назначают ЛФК, массаж и физиолечение: магнитотерапия, СМТ, гидромассаж и др.
В стадии перемежающегося плоскостопия к перечисленным мероприятиям добавляется рекомендация изменить условия труда для уменьшения статической нагрузки на стопы. При плоской стопе к комплексу терапевтических мероприятий ортопеды рекомендуют ношение ортопедической обуви и специальных стелек. При дальнейшем прогрессировании плоскостопия показано оперативное лечение. В стадии плосковальгусной стопы консервативные методики малоэффективны. Проводятся различные пластические операции: резекция участков костей, пересадка сухожилий и т. д.
Прогноз
На ранних стадиях прогноз благоприятный. В младшем детском возрасте плоскостопие поддается коррекции. У взрослых людей полное устранение патологии невозможно, однако правильный подбор обуви, регулярные занятия специальной гимнастикой, оптимизация нагрузки на ноги и использование ортопедических изделий позволяют предотвратить прогессирование патологии, минимизировать или устранить неприятные симптомы. На поздних этапах даже после оперативных вмешательств могут сохраняться боли, ограничения движений и другие проявления, обусловленные вторичными изменениями стоп.
Профилактика
Профилактические мероприятия включают осмотры детей для выявления и раннего начала лечения врожденного плоскостопия. Врослым рекомендуется нормализовать массу тела, избегать статических перегрузок, носить удобную обувь, соблюдать режим достаточной физической активности, укреплять мышцы стоп и голеней.
Плоская стопа (pes planus) (приобретенная)
Рубрика МКБ-10: M21.4
Содержание
Определение и общие сведения [ править ]
Анализ обследования большой группы людей показал, что плоскостопие выявляют у 10% детей и у 16,4% взрослых. Чаще всего (63,3%) встречается поперечное плоскостопие в сочетании с отведением I пальца стопы кнаружи. Второе место (31%) по распространенности занимает распластанность переднего отдела стопы со снижением продольного свода. Значительно реже встречается продольное плоскостопие в чистом виде (5,7%). Указанные три вида анатомических изменений могут сочетаться с вальгусной деформацией стопы, которую многие ортопеды рассматривают как ключ к плоскостопию.
Этиология и патогенез [ править ]
В развитии плоскостопия можно выделить три этапа:
• понижение свода стопы (уплощение) вследствие его замедленного развития без функциональных нарушений (такое состояние стоп наблюдают у детей дошкольного возраста, оно служит предрасполагающим фактором для развития плоскостопия);
• формирование функциональной недостаточности стоп с наличием утомляемости и болевого синдрома в икроножных мышцах при статической нагрузке (у пациентов относительно хорошо выражены своды стоп, но есть тенденция к их уменьшению);
Клинические проявления [ править ]
Клиническая картина плоскостопия зависит от степени снижения сводов и наличия вторичных деформаций стопы.
К первоначально появляющейся утомляемости нижних конечностей присоединяется боль в подошвенном отделе стопы.
При медленно развивающемся плоскостопии болевые ощущения могут быть незначительными и даже отсутствовать. При быстро нарастающем плоскостопии боли обычно носят острый характер и нередко сопровождаются судорожными сокращениями мышц. Характерно усиление болей к концу рабочего дня, сопровождаемое снижением мышечного тонуса или, в начале заболевания, наоборот, их спастическим сокращением. Боль при плоскостопии зависит от натяжения мягких тканей на подошвенной поверхности стопы, в том числе от натяжения веточек подошвенного нерва с иррадиацией боли по нервным стволам.
При внешнем осмотре обращают внимание на эластичность походки, форму и высоту продольного свода и вальгирование пяточного отдела. Определяют степень возможной активной коррекции свода стопы.
Плоская стопа (pes planus) (приобретенная): Диагностика [ править ]
В диагностике плоскостопия неоценимую помощь оказывают инструментальные (подометрия, плантография, электромиография, подография) и рентгенологические методы.
Практически при плоской стопе важно выявление (по рентгенограмме) вторичных изменений в мелких суставах (преимущественно в таранно-ладьевидном), развивающихся по типу остеоартроза.
О состоянии поперечного свода стопы судят по поперечному индексу стопы. В норме поперечный индекс стопы не превышает 40%. Если он более 40%, принято считать, что существует распластанность переднего отдела стопы.
С увеличением степени плоскостопия уменьшается время опоры стопы на пятку и передний отдел стопы, увеличивается время опоры на всю стопу за счет сокращения времени переката через ее передний отдел. Эти изменения цикла шага приводят к появлению хромоты.
г) Электромиография дает представление о состоянии мышечной системы голени и стопы, степени снижения биоэлектрической активности каждой из мышц, которая прямо пропорциональна величине деформации. С увеличением степени плоскостопия биоэлектрическая активность мышц снижается. На электромиограммах при этом отмечается уменьшение частоты и амплитуды осцилляций, особенно коротких мышц стопы.
Основываясь на данных клинического и инструментального методов обследования пациентов, можно выделить три степени плоскостопия.
• Степень I характеризуется жалобами на усталость в ногах и боли в стопах при длительной нагрузке. Походка нормальная. Значительная часть плантограм-мы равна 1 /3 подсводного пространства. Угол свода стопы увеличивается не более чем до 140°, угол наклона пяточной кости не менее 10°, высота свода не менее 35-25 мм. Индекс поперечного свода стопы при этом составляет 40-41%.
• Степень II плоскостопия характеризуется постоянными и интенсивными болями в стопах и голенях. Продольный свод стопы значительно снижен (от 24 до 17 мм), но поддается активной коррекции. Походка менее эластичная, быстро и однобоко изнашивается обувь. На плантограмме хорошо видно уменьшение подсводного пространства до 2 /3 ширины стопы. Угол свода стопы увеличивается и находится в интервале от 141 до 155°, угол наклона пяточной кости уменьшается до 5°. Индекс поперечного свода стопы достигает 42-43%.
• Для III степени плоскостопия характерны постоянные интенсивные боли в стопе, голени и даже в поясничной области. Исчезает продольный свод, стопа и пятка принимают вальгусное положение, ладьевидная кость отчетливо выступает кнутри, стопа не поддается активной коррекции. Походка тяжелая, неэластичная. Затруднен подбор обуви. Подсводное пространство практически отсутствует, угол продольного свода стопы более 155°, угол наклона пяточной кости может уменьшаться до 0, высота свода составляет не более 17 мм. Индекс стопы увеличивается до 44% и более.
Дифференциальный диагноз [ править ]
Плоская стопа (pes planus) (приобретенная): Лечение [ править ]
а) Консервативное лечение
Эффективность лечения статического плоскостопия во многом зависит от своевременной диагностики заболевания и комплексного патогенетического воздействия на все звенья патологической цепи.
Комплекс консервативных мероприятий для профилактики и лечения плоскостопия в раннем периоде заболевания должен быть направлен на улучшение кровоснабжения и трофики всех тканей стопы, в первую очередь мышц и связочно-сухожильного аппарата. Традиционные методы лечения включают ЛФК, массаж, физиотерапию, ношение супинаторов с моделировкой сводов стопы. В раннем детском возрасте назначают корригирующие повязки и шины. Исключительное значение имеют гигиена стоп и ношение рациональной обуви.
Лечебная физкультура при коррекции статического плоскостопия должна решать следующие задачи:
• укрепление мышц, поддерживающих свод и способствующих напряжению связочного аппарата;
• коррекция порочной установки стоп (формирование глубины сводов с помощью специальных положений и снарядов);
• создание стереотипа правильного положения тела и ног при стоянии и ходьбе;
• уменьшение выраженности болевого синдрома;
• улучшение обмена веществ, активизация двигательного режима.
Лечение в период усиления болевого синдрома требует разгрузки нижних конечностей (иногда временного постельного режима) в сочетании с массажем и гидротерапией. После ликвидации острых болевых явлений следует проводить коррекцию положения стопы в сторону аддукции и супинации за счет повязок и подобранной ортопедической обуви в течение 1-2 нед.
При наличии ригидной плоской стопы основные усилия врачей должны быть направлены на то, чтобы сделать ее мобильной, поддающейся коррекции. Коррекцию производят под наркозом ручным способом или с использованием редрессатора Шультце. Если перонеальные сухожилия напряжены, выполняют их тенотомию. В некоторых случаях вмешательство дополняют ахиллотомией в связи с тем, что ахиллово сухожилие ограничивает дорсальную флексию. При редрессации необходимо достигнуть хорошей аддукции и супинации. После манипуляций стопу фиксируют гипсовой повязкой на 10-12 дней и приступают к возможно ранней нагрузке.
б) Хирургическое лечение
Сложные случаи статического плоскостопия требуют оперативного вмешательства, суть которого состоит в первую очередь в сухожильно-мышечных пересадках. При любой разновидности плоскостопия роль протезной помощи переоценить невозможно, так как в большинстве случаев только при индивидуальном сочетании консервативной терапии (оперативное вмешательство проводят по показаниям) и корригирующих приспособлений можно достичь положительного результата лечения.
Для профилактики плоскостопия и облегчения болевых ощущений предложено большое количество супинаторов. На эти изделия возлагают задачи разгрузки различных отделов стопы, коррекции и даже устранения деформаций или предупреждения рецидивов после консервативного или хирургического лечения плоскостопия.
Профилактика [ править ]
Прочее [ править ]
Этиология и патогенез
На ранней стадии развития человека стопа служила опорно-хватательным органом, а при переходе к прямохождению стала выполнять функцию опоры. Именно поэтому у человека, в отличие от обезьяны, I плюсневая кость фиксирована поперечной связкой в один ряд с остальными, а I плюснеклиновидный (тарзо-метатарзальный) сустав имеет форму не шарнира, а амфиартроза и расположен поперечно.
При ходьбе, особенно без обуви, изменяется степень и продолжительность нагрузки на поперечный свод. При опоре на стопу без обуви большая часть нагрузки приходится на задний отдел стопы. В обуви с каблуком 2 см она распределяется равномерно, при каблуке 8-10 см максимальная часть нагрузки приходится на дистальный отдел стопы. При длительном ношении обуви на каблуках выше 4 см происходит постоянная перегрузка мышц, приводящая впоследствии к их слабости, растяжению связочного аппарата и распластыванию переднего отдела стопы.
Под действием перегрузки происходят дальнейшее отклонение I плюсневой кости внутрь и ее наружная ротация вместе с сесамовидными костями, которые постепенно перемещаются к первому межплюсневому промежутку.
В результате прогрессирования наружного отклонения и ротации I плюсневой кости ее головка частично или полностью теряет естественные точки опоры. При этом возникает перегрузка головок средних плюсневых костей, которые вследствие этого деформируются. Такая перегрузка служит фактором длительной травматизации мягких тканей стопы и способствует декомпенсации трофики. Происходит уменьшение толщины подкожной жировой клетчатки, что снижает амортизационные свойства мягких тканей. Вследствие указанных процессов развивается болезненный гиперкератоз (натоптыши).
В клинической картине поперечного плоскостопия на первый план выступают боли в подошвенной поверхности дистальных отделов стоп. В последующем в этих отделах стопы образуется гиперкератоз кожи (натоптыши), особенно под головками III-IV плюсневых костей. Походка изменяется, приобретая тип «ходульной». Стопа расширяется, что затрудняет подбор обуви. Постепенно развивается разгибательная контрактура пальцев с образованием подвывихов и вывихов в плюснефаланговых суставах. Как правило, поперечное плоскостопие лежит в основе образования вальгусного отклонения I пальца и служит одной из причин болезни Келлера II и маршевой опухоли стопы.
Биомеханические исследования опорно-двигательной системы пациентов с поперечным плоскостопием подтверждают снижение биоэлектрической активности коротких межкостных мышц и длинного разгибателя пальцев.
Наглядно изменение походки отражает подография, указывая на нарушение переката и уменьшение времени опоры на задний и передний отделы стопы.
На плантограммах обнаруживают распластанность переднего отдела стопы с увеличением опоры на головки II-IV плюсневых костей.
а) Консервативное лечение
Консервативное лечение поперечного плоскостопия включает назначение ЛФК с активной и пассивной коррекцией сводов стопы, бинтование дистальных отделов стоп, ритмическую стимуляцию червеобразных и межкостных мышц, электрофорез ионов кальция и фосфора, стимулирующий массаж нижних конечностей.
Особое значение для профилактики и лечения поперечного плоскостопия имеет лечебная физкультура. Упражнения для восстановления тонуса мышц должны быть направлены на восстановление полной дорсальной флексии, аддукции и супинации. Для этого применяют следующие приемы: хождение на наружной поверхности стопы с поворотом ее внутрь; активная супинация стопы в положении сидя; вставание на концы пальцев; ходьба, приподнимаясь на больших пальцах с их сближением и разворотом пятки кнаружи.
При лечении как продольного, так и поперечного плоскостопия огромное значение имеют рациональный подбор обуви и постоянное использование супинаторов с выкладкой поперечного свода. При поперечной распластанности стопы обувь с высоким каблуком для повседневного ношения не рекомендована.
б) Хирургическое лечение
Все операции на стопе при поперечном плоскостопии можно разделить на три группы:
• операции на мягких тканях (сухожильно-мышечная пластика, тенодез);
• операции на костях (корригирующие остеотомии);
• комбинированные оперативные вмешательства.
Наиболее эффективны и патогенетически обоснованы комбинированные оперативные вмешательства, так как при их выполнении предусмотрено воздействие на все основные составляющие деформации стопы.