ладонно подошвенная кератодермия код
Ладонно подошвенная кератодермия код
Роль половых гормонов в патогенезе заболевания точно не установлена.В одном исследовании у 10 больных женщин уровни эстрадиола, эстрона, фолликулостимулирующего и лютеинизирующего гормонов находились в пределах нормы.Также были исключены контактный дерматит, грибковые инфекции, эндокринные заболевания и дефицит витмина А. Однако в другом исследовании кератодермия развивалась у молодых женщин после оофорэктомии, и проходила при заместительной терапии эстрогенами.Есть мнение что снижение содержания коллагена в коже, зависящее от содержания половых гормонов, может спосбствовать развитию кератодермии.
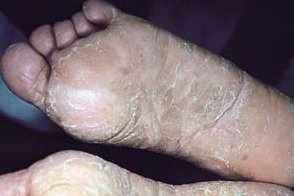
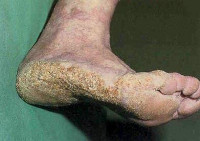
Заболевание начинается с появления круглых или овальных участков гиперкератоза желтоватого цвета в точках давления на подошве, чаще в области пятки.По мере развития заболевания очаги гиперкератоза сливаются, образуя обширные участки поражения без четких границ, покрытые толстым слоем роговых масс желто-коричневого цвета.Появляются эритематозные болезненные трещины затрудняющие ходьбу.
Характерным признаком является отсутствие распространения очагов поражения за пределы ладоней и подошв.Зуд незначительный и наблюдается редко.Заболевание обостряется в зимнее время.Ожирение и ношение открытой сзади обуви способствуют прогрессированию болезни.
Диагноз ставится на основании клинической картины и анамнеза.Гистологические данные неспецифичны и включают компактный ортокератотический гиперкератоз и гипергранулез эпидермиса.
Имеются противопоказания.Проконсультируйтесь с врачом
Ладонно подошвенная кератодермия код
Существуют также приобретенные кератодермии (например, кератодермия климактерическая).При некоторых формах обнаружены мутации генов, кодирующих образование кератина (например, кератина 1 при кератодермии Тоста-Унны, кератина 9 при кератодермии Вернера), а также сцепление с локусом 1р34-36 при кератодермии Грейтера.Морфологически определяются гиперкератоз, акантоз, а также воспалительная инфильтрация сосочкового слоя (преимущественно вокруг кровеносных сосудов).
По клиническим признакам кератодермию подразделяют на диффузную и очаговую.
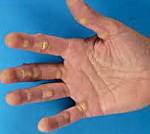
В большинстве случаев кератодермия развивается в течение первого года жизни, но может существовать с рождения или возникать позже. При кератодермии Тоста-Унны имеется сплошной гиперкератоз ладоней и подошв с полоской ливидоподобной эритемы на границе со здоровой кожей. С этой формой сходны кератодермия Вернера, характеризующаяся наличием пузырей, чаще выявляемых при гистологическом исследовании, а также мутилирующая кератодермия, отличающаяся сотовидным характером поражения, наличием очагов гиперкератоза на тыльной поверхности пальцев и звездчатым очертанием очагов кератоза в области лучезапястных суставов. Для кератодермии Грейтера характерны наличие воспалительных изменений, переход поражения на тыльную поверхность кистей и стоп, уменьшение выраженности клинических проявлений с возрастом.
Аутосомно-рецессивные формы кератодермии (болезнь острова Меледа, кератодермия Папийона-Лефевра) характеризуются не только диффузным ороговением, но и выраженной воспалительной реакцией, вовлечением в процесс тыльной поверхности кистей и стоп, коленных и локтевых суставов; кроме того, для ке-ратодермии Папийона-Лефевра типично наличие пародонтоза.
Диагностика основывается на клинических признаках, а при кератодермии Вернера еще и данных гистологического исследования (зернистая дистрофия клеток верхних и средних отделов эпидермиса, как при врожденной буллезной ихтиозиформной эритродермии). Больные с аутосомно-рецессивными формами кератодермии должны быть консультированы стоматологами для своевременного выявления и устранения пародонтоза. При сочетании кератодермии с раком пищевода все члены семьи, страдающие кератодермией, должны наблюдаться онкологом. При наличии очаговых болезненных участков ке-ратодермии в сочетании с кератитом требуется исключить тирозинемию II типа.
Дифференциальный диагноз проводится с поражением ладоней и подошв при псориазе, болезни Девержи.
Схема поэтапного ведения пациентов
Как и при врожденных ихтиозиформных эритродермиях, используются препараты ретинола (витамина А) и кератолити-ческие средства. Учитывая ограниченность поражения, кератолитические препараты применяются в более высоких дозах; кроме того, возможно использование салициловой кислоты:
При достаточном терапевтическом эффекте доза ацитретина может быть уменьшена до 0, 3 мг/кг/сут при невоспалительных кератодермиях и до 0, 1 мг/кг/сут при воспалительных и эпидермолитической формах. У взрослых больных средняя доза ацитретина составляет 25-30 мг/сут, при недостаточном эффекте она может быть увеличена до 50 мг/сут. При мутилирующей форме применение ретинола необходимо сочетать с использованием препаратов, улучшающих периферическое кровообращение (в течение 3-4 нед):
При кератодермии Папийона-Лефевра лечение включает санацию полости рта.Чтобы эффект от лечения сохранялся как можно дольше, больным следует избегать длительной механической нагрузки на кожу ладоней и подошв. Показано ношение ортопедической обуви.
Оценка эффективности лечения
Критерием эффективности лечения служит значительное уменьшение выраженности клинических проявлений.
Осложнения и побочные эффекты лечения
К наиболее частым осложнениям, связанным с использованием ретинола и его производных у детей, относятся развитие гипервитаминоза А, а также повышение давления спинномозговой жидкости и возникновение гидроцефалии.
Ошибки и необоснованные назначения
Кератодермия
Кератодермия – совокупность заболеваний кожи с преимущественным нарушением процесса ороговения в эпидермисе. Клинически заболевание проявляется очаговым или диффузным кератоэластоидозом участков кожи, чаще всего на ладонях и подошвах, в зоне отсутствия сальных желёз. Первичным элементом является полигональная папула, практически не возвышающаяся над уровнем здоровой кожи, диаметром до 3 мм, желтовато-розового цвета, шершавая при поглаживании кожи. Особенности течения дерматоза зависят от его разновидности. Диагностику проводят с использованием диаскопии и гистологии. Лечение длительное, комплексное, направленное на корректировку процесса ороговения.
Общие сведения
Кератодермия (кератоз ладонно-подошвенный) – гетерогенная группа редких хронических дерматозов кожи, возникающих в результате нарушения дифференциации эпидермальных клеток. Данные о частоте возникновения, распространённости, гендерной окраске, эндемичности, возрастном сегменте, сезонности патологии отсутствуют. Существуют приобретённые и наследственные виды кератодермий, причём точная диагностика разновидности недуга в данном случае имеет принципиальное значение для адекватного лечения пациентов.
Причины кератодермии
Суть патологии заключается в сбое хорошо отлаженного процесса отмирания клеток эпидермиса. С точки зрения эволюции, ороговение – защита организма от внешних негативных воздействий. Например, кислород или солнце вступают в контакт с уже мёртвыми клетками эпидермиса, которые ежесекундно теряет кожа, оставляя внутренний баланс организма не нарушенным. Рождение клеток-защитников происходит в базальной мембране, затем часть из них, теряя ядро и другие составляющие, стареет, поднимается на поверхность кожи, наполняясь по дороге кератином, плотно связываясь между собой и параллельно теряя остатки влаги. В самом верхнем слое эпидермиса они выглядят как плотный монолит, легко исчезающий с кожного покрова при малейшем прикосновении или движении.
При патологическом процессе по неясным до конца причинам нарушается эта последовательность: клетки эпидермиса начинают размножаться с удвоенной скоростью, не успевают пройти весь жизненный цикл до конца, образуют плотные клеточно-кератиновые пластинки, которые накрепко спаиваются между собой и остаются на поверхности кожи, вызывая явления воспаления.
Классификация кератодермий
К генетически обусловленным диффузным кератодермиям, в основе которых лежит генная мутация кератинизации, относятся:
К числу диффузных спорадических кератодермий, приобретённых в процессе жизнедеятельности, могут быть отнесены:
Группа локальных кератодермий также включает в себя генодерматозы и приобретенные кератодермии. Генодерматозы располагаются исключительно на ладонях и подошвах, без тенденции к распространению; они могут быть представлены следующими разновидностями:
Приобретённые локальные кератодермии характеризуются ограниченными папулёзными высыпаниями кожного покрова. К ним относятся:
Симптомы кератодермии
Клинические проявления кератодермий соответствуют разновидности патологии. Однако общими чертами всех кератодермий является гиперкератоз и шелушение. В большинстве случаев заболевание диагностируют в детстве, чётких возрастных рамок не существует. Первичным элементом является эритема, на фоне которой появляются уртикарные элементы, покрытые роговыми чешуйками. Размеры первичных элементов варьируют, окраска отличается разнообразием оттенков: от розовой до жёлтой. Элементы сыпи сливаются между собой: одни диффузно, образуя сплошную гиперкератотическую поверхность, другие – в небольшие, локальные очаги гиперкератоза. Локализуется процесс чаще всего на ладонях и подошвах, но может иметь и иную локализацию.
Разрешение процесса возможно «сухим» и «влажным» путём. Полностью обезвоженные клетки имеют неэластичную поверхность, на которой часто возникают трещины, геморрагические корки. Клетки с остатками влаги образуют эрозии, мокнутие. Наслаивается вторичная инфекция. Патологический процесс с течением времени разрешается спонтанно или приобретает хроническое, рецидивирующее течение.
Диагностика и лечение кератодермии
Специфической диагностики не существует. Диагностируя кератодермии, важно различать этиологию заболевания. Генодерматозы требуют консультации генетика. При приобретённых кератодермиях учитывают анамнез, клинику, триггеры, реже – результаты гистологического исследования. В сложных случаях необходим осмотр дерматоонколога (возможность озлокачествления процесса). Дифференцируют кератодермии с другими формами кератоза, псориазом, болезнью Девержи, дисгидротической экземой.
Радикальной терапии для генодерматозов нет. При доминантном типе наследования доступны интерференции РНК, блокирующие дефектные аллели. Спорадические формы лечат комплексно, по индивидуальным схемам. Цель терапии – устранить причину (инфекции, токсины, нарушения обмена, обострение эндокринных болезней), скорректировать интенсивность кератинообразования, повысить иммунитет пациента, улучшить самочувствие. Основу терапии составляют ретиноиды, витаминотерапия (витамин D, С, РР), ангиопротекторы, иммунокорректоры. При присоединении вторичной инфекции назначают антибиотики. Местно дерматологи применяют кератолитики, мази на основе мочевины, улучшающие гидратацию кожи, регулярные ванны с отрубями, механический кератолиз. Пациент должен находиться под постоянным наблюдением врачей с целью не пропустить возможную малигнизацию кератодермии.
Кератодермия
Кератодермия – это совокупность заболеваний кожи с преимущественным нарушением процесса ороговения в эпидермисе. Клинически заболевание проявляется очаговым или диффузным кератоэластоидозом участков кожи, чаще всего на ладонях и подошвах, в зоне отсутствия сальных желёз.
Кератодермия – это совокупность заболеваний кожи с преимущественным нарушением процесса ороговения в эпидермисе. Клинически заболевание проявляется очаговым или диффузным кератоэластоидозом участков кожи, чаще всего на ладонях и подошвах, в зоне отсутствия сальных желёз. Первичным элементом проявления данного вида заболевания является полигональная папула, практически не возвышающаяся над уровнем здоровой кожи, диаметром до 3 мм, желтовато-розового цвета, шершавая при поглаживании кожи. Особенности течения дерматоза зависят от его разновидности. Диагностику проводят с использованием диаскопии и гистологии. Лечение длительное, комплексное, направленное на корректировку процесса ороговения.
Общие сведения
Кератодермия (кератоз ладонно-подошвенный) – гетерогенная группа редких хронических дерматозов кожи, возникающих в результате нарушения дифференциации эпидермальных клеток. Данные о частоте возникновения, распространённости, гендерной окраске, эндемичности, возрастном сегменте, сезонности патологии отсутствуют. Существуют приобретённые и наследственные виды кератодермий, причём точная диагностика разновидности недуга в данном случае имеет принципиальное значение для адекватного лечения пациентов.
Причины кератодермии
Суть патологии заключается в сбое хорошо отлаженного процесса отмирания клеток эпидермиса. С точки зрения эволюции, ороговение – защита организма от внешних негативных воздействий. Например, кислород или солнце вступают в контакт с уже мёртвыми клетками эпидермиса, которые ежесекундно теряет кожа, оставляя внутренний баланс организма не нарушенным. Рождение клеток-защитников происходит в базальной мембране, затем часть из них, теряя ядро и другие составляющие, стареет, поднимается на поверхность кожи, наполняясь по дороге кератином, плотно связываясь между собой и параллельно теряя остатки влаги. В самом верхнем слое эпидермиса они выглядят как плотный монолит, легко исчезающий с кожного покрова при малейшем прикосновении или движении.
При патологическом процессе по неясным до конца причинам нарушается эта последовательность: клетки эпидермиса начинают размножаться с удвоенной скоростью, не успевают пройти весь жизненный цикл до конца, образуют плотные клеточно-кератиновые пластинки, которые накрепко спаиваются между собой и остаются на поверхности кожи, вызывая явления воспаления.
Классификация кератодермий
К генетически обусловленным диффузным кератодермиям, в основе которых лежит генная мутация кератинизации, относятся:
К числу диффузных спорадических кератодермий, приобретённых в процессе жизнедеятельности, могут быть отнесены:
Группа локальных кератодермий также включает в себя генодерматозы и приобретенные кератодермии. Генодерматозы располагаются исключительно на ладонях и подошвах, без тенденции к распространению; они могут быть представлены следующими разновидностями:
Приобретённые локальные кератодермии характеризуются ограниченными папулёзными высыпаниями кожного покрова. К ним относятся:
Симптомы кератодермии
Клинические проявления кератодермий соответствуют разновидности патологии. Однако общими чертами всех кератодермий является гиперкератоз и шелушение. В большинстве случаев заболевание диагностируют в детстве, чётких возрастных рамок не существует. Первичным элементом является эритема, на фоне которой появляются уртикарные элементы, покрытые роговыми чешуйками. Размеры первичных элементов варьируют, окраска отличается разнообразием оттенков: от розовой до жёлтой. Элементы сыпи сливаются между собой: одни диффузно, образуя сплошную гиперкератотическую поверхность, другие – в небольшие, локальные очаги гиперкератоза. Локализуется процесс чаще всего на ладонях и подошвах, но может иметь и иную локализацию.
Разрешение процесса возможно «сухим» и «влажным» путём. Полностью обезвоженные клетки имеют неэластичную поверхность, на которой часто возникают трещины, геморрагические корки. Клетки с остатками влаги образуют эрозии, мокнутие. Наслаивается вторичная инфекция. Патологический процесс с течением времени разрешается спонтанно или приобретает хроническое, рецидивирующее течение.
Диагностика и лечение кератодермии
Специфической диагностики не существует. Диагностируя кератодермии, важно различать этиологию заболевания. Генодерматозы требуют консультации врача-генетика. При приобретённых кератодермиях учитывают анамнез, клинику, триггеры, реже – результаты гистологического исследования. В сложных случаях необходим осмотр дерматоонколога (возможность озлокачествления процесса). Дифференцируют кератодермии с другими формами кератоза, псориазом, болезнью Девержи, дисгиротической экземой.
Лечение кератодермии комплексное. Цель терапии – устранить причину (инфекции, токсины, нарушения обмена, обострение эндокринных болезней), скорректировать интенсивность кератинообразования, повысить иммунитет пациента, улучшить самочувствие. Основу терапии составляют ретиноиды, витаминотерапия (витамин D, С, РР), ангиопротекторы, иммунокорректоры, а также аппаратные методы воздействия, такие как ударно-волновая терапия, физиотерапия. При присоединении вторичной инфекции назначают антибиотики. Местно дерматологи применяют кератолитики, мази на основе мочевины, улучшающие гидратацию кожи, регулярные ванны с отрубями, механический кератолиз. Пациент должен находиться под постоянным наблюдением врачей с целью не пропустить возможную малигнизацию кератодермии.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Ладонно-подошвенные кератодермии (ЛПК): приобретенные и генетические причины не такого редкого заболевания
Ладонно-подошвенные кератодермии (ЛПК): приобретенные и генетические причины не такого редкого заболевания
Основная
Ладонно-подошвенные кератодермии (ЛПК) включают гетерогенную группу нарушений кератинизации с гиперкератозом на ладонях и подошвах. Существуют спорадические или приобретенные и генетические или наследственные формы ЛПК. Дифференциация между приобретенными и наследственными формами имеет важное значение для адекватного лечения и консультирования пациентов. Приобретенные формы ЛПК имеют множество причин.Различные генетические мутации могут лежат в основе наследственных ЛПК. В последние годы были идентифицированы несколько новых генетических причин. Различные наследственные ЛПК, как и многие другие моногенных заболевания, демонстрируют очень низкий показатель распространенности, а правильная диагностика их является сложной задачей и зачастую требует молекулярно-генетического анализа.
Клиническая проблема
Клинические появления ладонно-подошвенных кератодермий
ЛПК могут быть разделены на приобретенные и генетические типы. Существуют и другие классификации. На основании клинической морфологии различают диффузные, фокусные (пятнистые, полосатые, нитевидные или дискоидные) или точечные с мелкими, округлыми очагами гиперкератоза.Кроме этого, при классификации и диагностике ЛПК учитываются тяжесть заболевания, вовлечение других участков кожи, помимо ладоней и/или подошв (трансгредиентные формы ЛПК), наличие симптомов со стороны других органов, например, ЛПК, как часть какого-либо синдрома.При генетических ЛПК используются молекулярно-генетические методы для идентификации мутантных генов, позволяющие провести точную генетическую классификацию. Возможны аутосомно-доминантный, рецессивный и X-хромосомный тип наследственности.
У пациентов с гипергидрозом может наблюдаться кератоз с мацерацией, сопровождающийся зловонием. Бактериальные и грибковые суперинфекции также могут быть причиной ЛПК. Они требуют адекватной терапии, в т.ч. системных методов лечения.
Диагностика приобретенных ладонно- подошвенных кератозов
Приобретенные ЛПК имеют широкий диапазон клинических появлений: диффузные, очаговые и точечные. Наиболее заметной гистологической особенностью приобретенного ЛПК является гиперкератоз, при котором наблюдаются акантоз и / или различной степени паракератоз, гиперплазия сосочкового слоя и периваскулярная инфильтрация из воспалительных клеток.Клиническая картина, как правило, неспецифична; гиперкератоз рогового слоя является наиболее достоверным клиническим признаком. Наступление приобретенного ППК, как правило, наблюдается в более позднем возрасте у пациентов без отягощенного семейного анамнеза.В некоторых случаях улучшение ЛПК во время отпуска указывает на профессиональный характер дерматоза.Другими данными являются наличие аллергии или инфекции. Причины приобретенной ЛПК разнообразны и включают воздействие некоторых химических веществ (например, мышьяка, хлорированного углеводородного раствора для инъекций), побочные эффекты некоторых лекарств (например, бета-глюкана, лития, химиотерапевтических агентов) и метаболические нарушения (беременность, менопауза, гипотиреоз, микседема) и другие возможные причины. Наиболее распространенными типами приобретенных ЛПК являются ЛПК при контактной аллергии или воздействии токсичных раздражителей, а также ЛПК при атопическом дерматите или псориазе.
Диагностика паранеопластических ЛПК (приобретеных и / или генетических)
При ЛПК с неясной этиологией врач должен рассмотреть возможность злокачественного заболевания в качестве причины.ЛПК может быть первым видимым признаком злокачественности и осознание врачом возможности такой связи может иметь решающее значение.Примеры паранеопластической ЛПК включают синдром Сезари, синдром Базекса и наследственный синдром Howel-Evans.У пациентов с синдромом Базекса или синдромом Сезари лечение основного злокачественного заболевания приводит к улучшению кожных симптомов.Рак пищевода является частым у пациентов с синдромом Howel-Evans, и если врачу известно о данной ассоциации, то опухоль может быть диагностирована быстрее.
Диагностика генетической кератодермии ладоней и подошв
В отношении успешной корректирующей терапии приобретенных ЛПК, а также для генетического консультирования беременных женщин и пациенток, желающих забеременеть, важно различать наследственную ЛПК от приобретенной.Подозрение на наследственную ЛПК должны вызывать различные признаки: начальные проявления болезни в детстве, положительный семейный анамнез, стойкая клиническая картина с небольшим изменением типа и тяжести симптомов и относительная терапевтическая резистентность. Отрицательный семейный анамнез или начальные проявления во взрослом возрасте не исключают возможность наследственной ЛПК. Другие признаки наследственной ЛПК включают симптомы в рамках других синдромов (например, глухота или преждевременная потеря зубов). У пациентов с наследственной ЛПК нет очевидной причины. Тесты на аллергию и инфекции дают отрицательные результаты.Если есть подозрение на наследственную ЛПК, то пациент должен быть направлен в специализированное подразделение для лечения, а также для генетического тестирования.
Клинический диагноз наследственной ладоней и подошв кератодермию
В дополнение к вышеупомянутым признакам наследственной ЛПК, установлению клинического диагноза может помочь морфология повреждений:
ЛПК является изолированным поражением или сопровождается симптомами (синдромами) поражения других органов или систем органов (ЦНС, уши, глаза, иммунная система, ногти, волосы, зубы)?
Кератоз диффузный или мелкоочаговый (точечный, полосный, нитевидный)?
Располагается ли кератоз только на болевых точках?
Поражение других областей, помимо ладоней и подошв (трансгредиентность)?
ЛПК не сопровождается гиперемией кожи (не эпидермолиз) или имеется гиперемия, воспалительные компоненты или пузыри (эпидермолиз)?
Гистологический диагноз
Генетическая диагностика
В Таблице 1 приводится краткая информация о наследственных ЛПК, их клинической картине, связи с генетическими дефектами и измененными генетическими продуктами.
Болезнь
Тип наследо
вания
Ген (белок)
Признаки
Сопутствующие симптомы
Диффузные ЛПК
KRT9 (Кератин 9) (KRT1) (Кератин 1)
Изолированная диффузная, не трансгредиентная ЛПК, гистологически акантокератолитическая
Изолированная диффузная, частично трансгредиентная ЛПК
Болезнь острова Меледа
SLURP1 (SLURP1 (Ly6/uPAR family)
Диффузная, массово трансгредиентная ЛПК, мутилирующая, редко перетяжки
Изменения ногтей, гипергидроз, мацерирующий кератоз / неприятное зловоние, тенденция к бактериальным суперинфекциям
Диффузная, трансгредиентная ЛПК
Склероатрофия дистальных отделов конечностей, изменения ногтей, задержка роста, влияющая на руки, повышенный риск плоскоклеточного рака
GJB2 (коннексин 26 (коннексин 30)
Ихтиозиформная эритродермия у младенцев, прогрессирующий верруциформный гиперкератоз (в том числе головы, лица, тыла рук и ног, ягодиц) ониходистрофия, алопеция ихтиоз, помутнение роговицы, нарушение слуха с поражением внутреннего уха, склонность к бактериальным суперинфекциям, риск плоскоклеточного рака
Потеря слуха с поражением внутреннего уха, лейконихия
Отек пораженных областей после контакта с водой
SERPINB7 (серин ингибитор протеазы)
Мягкая диффузная ЛПК (описанны гиперкератоз с краснотой), не прогрессирующая
Диффузный калеча ЛПК
Диффузная, тяжелая, желтоватая, мутилирующая ЛПК
Потеря слуха с поражением внутреннего уха, гипергидроз, алопеция, ониходистрофия, (миопатия, возможно спастическая параплегия)
Синдром Vohwinkel, ихтиозиформный вариант (синдром Camisa)
ЛПК, напоминающая классический синдром Vohwinkel
TRPV3 ( MBTPS2 ) (TRPV3 (MBTPS2)
Диффузная мутилирующая ЛПК
Периоральные гиперкератотические бляшки, диффузная алопеция, ониходистрофии, оральный лейкокератоз, поражение роговицы, псевдоаингум
Диффузная мутилирующая ЛПК
Гиперкератотические бляшки, ихтиоз и папулы, распределенные в линейном порядке на сгибах рук и запястий
Фокусное / точечный ЛПК
AAGAB (альфа-и гамма-адаптин связывающий белок)
RHBDF2 (RHBDF2 (ромбовидное семейство протеаз)
Оральная лейкоплакия, волосянной кератоз, рак пищевода
Полосатый ЛПК
ная ЛПК (синдром Brunauer-Fuhs- Siemens)
Кератоз ладонно-подошвенный стриарный
Кератоз ладонно-подошвенный стриарный
Стриарная ЛПК на ладонях, диффузная на подошвах
Дисплазия эктодермальная
KRT6A / 6В / 16/17(кератин 6а / 6b / 16/17)
Пахионихия, гипергидроз, оральный лейкокератоз, стеатоцистома
Отсутствие папиллярного рельефа, ониходистрофия, ангидроз, стоматологические дефекты, гиперпигментация и депигментация
Пародонтит, выпадение зубов
Симптомы соответствуют OODD + кисты на веках, повышенный риск опухолей кожи
Одонто-онихо-дермальная дисплазия (OODD)
Гипергидроз, гиподонтия, гипотрихоз, ониходистрофия
Другие типы синдромальной ЛПК
Кардиомиопатия, шерстистые волосы
Кардиомиопатия, шерстистые волосы
ЛПК в качестве сопровождающего симптома
PTEN (фосфатазы PTEN)
Развитие гамартомы, злокачественная трансформация
ATP2A2 (Сарко / эндоплазматическиого кальция-АТФазы изоформы SERCA2)
Ладонно-подошвенное нарушение папиллярного рельефа, твердые папулы на себорейных участках кожи, изменения ногтей
Другие
Лечение приобретенных и наследственных ЛПК
Радикального лечения для наследственных ЛПК нет.У пациентов с приобретенными ЛПК следует ограничить или устранить возможные причины (токсины, инфекции и другие факторы.). Доступен широкий спектр процедур, направленных на укрепление защитного барьера кожи и удаление гипрекератоза. Лечение может быть местным и / или системным.
Регулярные ванны очищают и увлажняют области ороговения. Регулярное использование ручных и ножных ванн приводит к кератолизу и облегчает механическое удаление гиперкератоза. Механический кератолиз должен выполняться по мере необходимости. После бальнеотерапии необходимо нанести на кожу эмолент с целью оптимального увлажнения кожи. Местная терапия мазями на основе мочевины улучшает гидратацию кожи и оказывает кератолитический эффект; мочевина может быть легко объедина с другими агентами, такими как молочная кислота, хлорид натрия, и витамин А, с топическим витамином D и другми. Выбор лечения производится на индивидуальной основе и должен сопровождаться профилактическим применением топических антибактериальных и противогрибковых средчтв. Первичная терапия может быть продолжена в виде поддерживающей терапии для регидратации и ухода за кожей. Системная терапия ретиноидами (обычно ацитретин), принимая во внимание побочные эффекты, может привести к заметному улучшению ЛПК. У пациентов с образованием пузырей или эпидермолитической ЛПК следует придерживаться выжидательного подхода, учитывая, что ретиноидная терапия может вызвать эрозирование на больших участках кожи. Ретиноиды также могут вызывать врожденные дефекты, и препарат сохраняется в жировой ткани в течение 24 месяцев после прекращения его использования. Независимо от того, дается ли системная терапия, рекомендуется активная местная терапия.
Перспективные лечебные методы лечения доступны для ЛПК с доминантными мутациями. Это связано с использованием РНК-интерференции с блокированием доминантных негативных аллелей. Такие корректирующие меры доступны при врожденной пахионихии, а также других заболеваниях с патологией кератина, однако о долгосрочных эффектах пока говорить рано
Выводы для практики
При диагностике и лечении ЛПК, важно различать, приобретенные и наследственные формы. При приобретенных и паранеопластических ЛПК лечение основного заболевания или его триггера приводит к улучшению симптомов ЛПК. При наследственных формах ЛПК лечение только симптоматическое. Генетическое консультирование пациента и его семьи имеет важное значение для точного диагноза с целью прогнозирования течения заболевания и риска передачи его по наследству. Выявление новых мутаций, которые вызывают ЛПК иллюстрирует сложность ЛПК и их дифференциации.
Об авторах
Кристина Зеебоде является докторантом. Стина Шиллер закончила докторантуру. В настоящее время изучают роль гена SNAP29 в эпидермальной дифференциации и установили подходящие модели мышей. Дефицит SNAP29 вызывает редкий синдром CEDNIK ( CErebral Dysgenesis, Neuropathy, Ichthyosis и Keratoderma). Штеффен Эммерт является профессором кафедры дерматологии в Медицинском центре Университета Геттингена и специализируется в дерматоонкологии. Катрин Гиль является преподавателем кафедры дерматологии и аллергологии в Медицинском центре Университета Мюнхена, где ее внимание уделяется редким и наследственным заболеваниям кожи. Ганс Христиан Хэннис возглавляет Центр Дерматогенетики, кафедру дерматологии в медицинском университете Инсбрука и Центр геномики в университете Кельна.