множественная миома матки код по мкб 10 у взрослых
Лейомиома матки: что это такое?
Лейомиома (миома, фибромиома) матки является гормонально-зависимым, доброкачественным, опухолевидным образованием матки, развитие которой начинается в гладкомышечной ткани. Лейомиома матки может быть единичной либо множественной, локализованной в разных отделах органа. Чаще всего новообразование развивается в теле матки, в редких случаях – в шейке органа. Размеры опухоли варьируются от нескольких миллиметров до килограмма. При лейомиоме небольшого размера клинические проявления, как правило, отсутствуют, вследствие чего нередко заболевание обнаруживается случайно, в процессе гинекологического осмотра.
Отличия лейомиомы матки и миомы
Многие женщины интересуются, чем отличаются миома, фиброма, фибромиома и лейомиома матки. История болезни пациенток зачастую содержит как тот, так и другой диагноз. По сути, миома матки является общим названием фибромы, фибромиомы и лейомиомы. В свою очередь, некоторые различия между лейомиомой, фибромой и фибромиомой все же существуют и касаются они структуры новообразований. В лейомиоме присутствуют преимущественно клетки гладкой мускулатуры, тогда как фибромиома и фиброма состоят из клеток фиброзной ткани.
Разновидности
В соответствии с направлением роста миоматозного узла, структурой и количеством новообразований в матке выделяют следующие виды лейомиомы:
Интрамуральная лейомиома матки
Интрамуральная лейомиома матки характеризуется локализацией опухолевого узла в толще мышечных стенок матки. Лечение данной формы лейомиомы предполагает, как динамическое наблюдение, так и оперативное вмешательство, вплоть до радикального удаления матки, что зависит от размера узла и интенсивности его роста.
Субсерозная лейомиома матки
Для субсерозной лейомиомы матки характерна подбрюшинная локализация, под серозной оболочкой матки. Миоматозный узел имеет широкое основание либо длинную ножку.
Субмукозная лейомиома матки
Подслизистая (субмукозная) лейомиома локализуется чаще всего в теле матки, иногда – в её шейке, её рост направлен в полость органа.
Лейомиома матки неуточненная
Лейомиома матки неуточненной формы по своей сути представляет собой скрытую форму опухолевого образования, которая не поддается диагностическому подтверждению, что связано с небольшими размерами миоматозного узла либо его замедленным ростом.
Клеточная лейомиома матки
Внешне клеточная (высококлеточная) лейомиома выглядит так же, как и обычная лейомиома матки, однако она более «мясистая», мягкая. В разрезе клеточная лейомиома матки имеет рыжевато-коричневый цвет, визуализируются очаги геморрагий и некрозов. Согласно результатам гистологического исследования, клеточная лейомиома является опухолью с чрезвычайно развитой клеточной структурой, относительно униформными ядрами и отсутствием ядерной атипии.
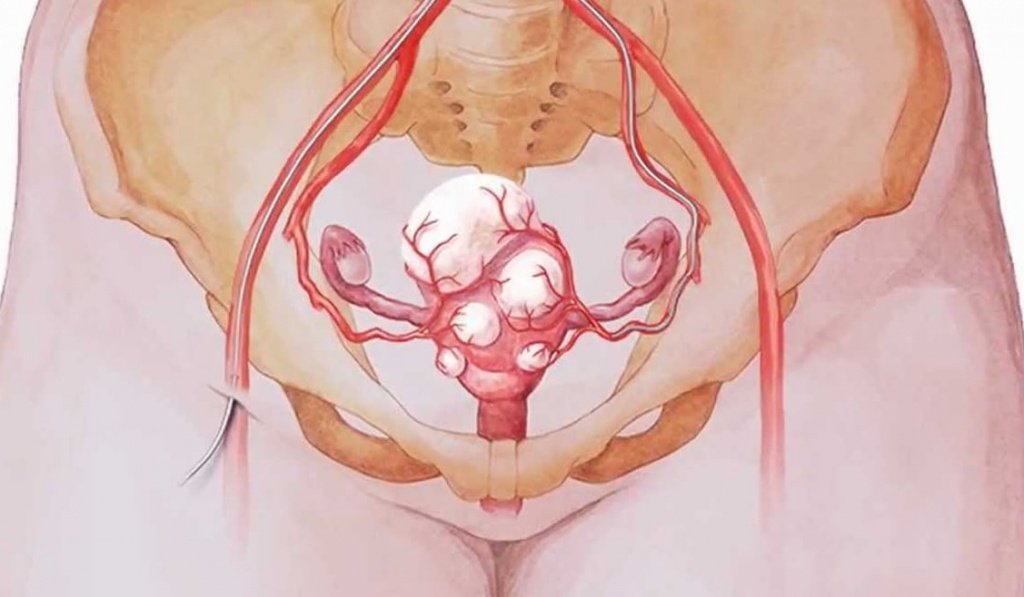
Множественная лейомиома матки
Множественная лейомиома диагностируется при наличии нескольких опухолей, которые могут иметь различный объем, состав ткани и локализацию в матке.
Причины возникновения
Однозначного ответа о причинах развития лейомиомы матки на сегодняшний день не существует. Специалисты сходятся во мнении, что данное заболевание чаще развивается у женщин с нарушенной функцией яичников, которая сопровождается излишней продукцией эстрогенов. Однако в противовес этой теории приводятся случаи развития лейомиомы матки у больных, гормональный фон которых находится в пределах нормы.
Кроме того, возникновение лейомиомы матки может провоцироваться и другими негативными факторами:
Симптомы
У женщин с лейомиомой матки небольшого размера клинические проявления могут длительное время отсутствовать, поэтому нередко она случайно диагностируется при гинекологическом осмотре. Озлокачествление лейомиомы происходит в крайне редких случаях.
По мере роста миоматозного узла появляются симптомы, к наиболее частым из которых можно отнести следующие:
Для лейомиомы матки характерен болевой синдром, который зависит от расположения и размера миоматозного узла. Чаще всего болевые ощущения появляются в области низа живота либо поясницы. Характер болей при медленном росте лейомиомы может быть постоянным, ноющим.
Для субмукозной лейомиомы характерны внезапные схваткообразные боли. Степень выраженности болевого синдрома повышается по мере увеличения лейомиомы матки в размерах, на начальных стадиях он практически отсутствует.
Интенсивное развитие лейомиомы может привести к тому, что опухоль начинает сдавливать близлежащие органы, в результате чего нарушаются их функции: у женщины часто возникают запоры, затрудняется процесс мочеиспускания.
При лейомиоме больших размеров может развиваться синдром сдавления нижней полой вены, вследствие чего появляется одышка (чаще в горизонтальном положении), учащается сердцебиение.
Диагностика
Лейомиома матки может быть диагностирована уже в ходе проведения первичного гинекологического осмотра. С помощью двуручного влагалищного исследования врач пальпирует плотную, увеличенную в размере матку, имеющую бугристую, узловатую поверхность. Для более достоверного определения размеров лейомиомы матки, её локализации и классификации назначается проведение ультразвукового исследования органов малого таза.
Одним из наиболее информативных диагностических методов является гистероскопия, в процессе которой специалист обследует полость и стенки матки, используя оптический аппарат – гистероскоп. Гистероскопию проводят как с диагностическими, так и с лечебными целями.
Дополнительно может быть назначено проведение гистеросальпингоскопии (ультразвукового исследования матки и фаллопиевых труб) и диагностических исследований на половые инфекции.
Лечение
Тактика лечения лейомиомы матки избирается врачом в соответствии с размерами миоматозных узлов, степенью выраженности её клинических симптомов и возрастом больной. Для лечения могут использоваться как консервативные, так и хирургические методы.
Всем больным с лейомиомой матки показано динамическое наблюдение врача-гинеколога, посещать которого необходимо не реже одного раза в три месяца.
Бессимптомная лейомиома матки небольшого размера подлежит консервативной терапии гормональными препаратами – производными прогестерона, способствующими нормализации функции яичников и препятствующими росту новообразования.
Кроме того, для подавления секреции гонадотропинов и создания псевдоменопаузы назначается проведение инъекций – агонистов гонадолиберина, оказывающих пролонгированный эффект. Необходимо учитывать, что длительное применение данных препаратов может привести к развитию остеопороза.
Консервативное лечение позволяет сдержать дальнейший рост миоматозных узлов, однако не способно полностью устранить заболевание.
Радикально избавиться от лейомиомы матки можно с помощью хирургического лечения, но для его проведения необходимы определенные показания:
Характер хирургического вмешательства и его объем определяется с учетом возраста больной, состояния репродуктивного и общего здоровья, степени предполагаемых рисков.
Полученные объективные данные позволяют врачу сделать правильный выбор вида оперативного вмешательства:
Консервативное хирургическое лечение предпочтительно для женщин, планирующих беременность, так как данный метод не нарушает их репродуктивную функцию.
Кроме того, органосохраняющим методом является миомэктомия, в ходе которой миоматозные узлы вылущиваются из матки.
Наименее травматичный способ проведения миомэктомии – гистероскопия, предполагающая иссечение миоматозного узла с помощью лазера. Манипуляция требует применения местной анестезии и визуального контроля врача.
В ходе проведения радикальных хирургических вмешательств матка с миоматозными узлами удаляются полностью, в результате чего женщина утрачивает свою репродуктивную функцию. К подобным методам относят гистерэктомию, надвлагалищную ампутацию, пангистерэктомию.
Применение лапароскопической методики консервативной миомэктомии и надвлагалищной ампутации матки обеспечивает значительное уменьшение операционной травматизации тканей, выраженности спаечного процесса в будущем и существенно сокращает реабилитационный период.
Лечение спиралью Мирена
Внутриматочная спираль Мирена при лейомиоме матки представляет собой гормональное ВМС последнего поколения и используется в целях контрацепции и лечения. Благодаря основному действующему веществу – левоноргестрелу, обеспечивается истончение эндометрия, уменьшается кровоснабжение новообразования, в результате чего исчезают многие симптомы лейомиомы матки.
Применение Мирены при лейомиоме матки позволяет достичь следующих результатов:
Однако основным достоинством спирали Мирена является то, что ее применение способствует уменьшению самого миоматозного узла. Благодаря нормализации гормонального баланса опухоль утрачивает стимул к развитию. Кроме того, Мирена позволяет предотвратить развитие эндометриоза, гиперпластических процессов эндометрия, часто сопутствующих лейомиоме.
Отзывы, прогноз и профилактика
По отзывам врачей, при условии своевременного обнаружения и правильно проведенного лечения лейомиома имеет благоприятный прогноз. Органосохраняющие операции, которые проводятся молодым женщинам, позволяют сохранить их репродуктивную функцию. Радикальная операция может потребоваться лишь при быстром росте миомы и некоторых других факторах, когда удаление матки становится неизбежным.
Для того чтобы предупредить развитие данной патологии, каждой женщине крайне необходимо регулярно посещать врача-гинеколога и выполнять ультразвуковую диагностику, что позволит своевременно выявить новообразование в матке.
Провести комплексное обследование на современном высокотехнологичном оборудовании предлагает Юсуповская больница. Благодаря современному оснащению больницы, опыту и высокому профессионализму наших специалистов гарантируется получение максимально точных результатов в короткие сроки.
Лечение миомы матки, операция и удаление миомы гистерорезектоскопия
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Миома матки – наиболее распространенное опухолевое доброкачественное заболевание, чаще всего возникающее у женщин репродуктивного возраста.
Причины и факторы риска развития миомы матки
На сегодняшний день не установлены очевидные причины возникновения данного заболевания. К вероятным причинам относят гормональный дисбаланс в организме в сторону преобладания эстрогенов над прогестероном. Это происходит в следующих случаях:
Рост узлов (миом) стимулируется такими физическими факторами, как инсоляция, физиотерапевтические процедуры в области малого таза, массажи, то есть всё, что повышает кровообращение в данной области. Определенную роль играет наследственная предрасположенность (наличие миомы у мамы, сестры, бабушки и пр.) Существует также иммунная теория возникновения этих образований: быстрый рост миом наблюдается при выраженных иммунных нарушениях, способствующих усилению клеточного роста, ангиогенеза и воспаления. Важную роль играют различные факторы роста. Повреждение структуры матки: выскабливания, воспаления, мутации – приводят к экспрессии факторов роста и повышают риск миомы матки и патологии эндометрия. Миома матки длительно может протекать без выраженных клинических проявлений.
Жалобы при наличии миомы матки разнообразны
Классификация миом матки
Различают несколько видов миом матки в зависимости от их расположения и по отношению к мышечному слою матки:
По количеству узлов различают единичную и множественную миому матки (два узла и более). По темпу роста – растущую (около 1 см/год), быстрорастущую (более 1 см/год) и миому матки без роста. Гистероскопическая классификация субмукозных узлов:
Гистологическая классификация: обычная лейомиома, клеточная лейомиома, причудливая лейомиома, лейомиобластома, пролиферирующая лейомиома, лейомиома с явлениями предсаркомы – малигнизирующаяся.
Диагностика миомы матки
Цель диагностики – раннее выявление и установление диагноза, составление прогноза и плана лечения (консервативное, оперативное); контроль эффективности лечения.
Диагноз предполагается на основании сбора анамнеза, факторов наследственности, жалоб, гинекологического осмотра; уточняется при дополнительном инструментальном исследовании.
Используются для диагностики:
Методы лечения миомы матки
Возможно следующие варианты лечения:
В настоящее время существует много различных методов лечения миомы матки в зависимости от ее формы и размеров, возраста пациентки, репродуктивных планов и наличия сопутствующей патологии.
Показания к хирургическому удалению миомы матки:
Виды хирургического лечения:
Консервативная миомэктомия – предлагается женщинам репродуктивного возраста. Осуществляется удаление миоматозного узла с сохранением матки. Доступы: лапароскопия, лапаротомия, влагалищный, гистерорезектоскопия, сочетанная (лапароскопия и гистерорезектоскопия).
Гистерорезектоскопия проводится, если величина матки не более 10 недель, диаметр субмукозных узлов до 6-7 см.
Эмболизация маточных артерий (ЭМА) – альтернатива хирургическому лечению.
Показания к эмболизации: симптомная миома матки (геморрагический синдром, болевой синдром), предоперационная подготовка.
Противопоказания: субсерозная и субмукозная миома матки на тонком основании, большие размеры узлов (доминантный узел более 7 см); воспалительные заболевания органов малого таза, аллергия на контраст, пограничные или злокачественные заболевания органов малого таза, нарушения свертывающей системы, нарушения функции почек, сердечная недостаточность.
Надо сказать, что, несмотря на активное развитие оперативных методик, не все узлы требуют именно хирургического удаления. Существует гормональная терапия, подавляющих рост миомы.
Показания к гормональному лечению: предоперационная подготовка к миомэктомии и гистерорезектоскопии, опухоль менее 12 недель, интрамуральное или субсерозное расположение узлов на широком основании.
Лечение гормонами не проводится: при мено-метроррагии и выраженном болевом синдроме. Сопутствующие экстрагенитальные заболевания являются противопоказанием к хирургическому лечению.
Основные группы препаратов для консервативного лечения миомы матки:
Миома матки и беременность
Диагноз миомы матки во время беременности не прост: течение может быть бессимптомным, однако велики риски и осложнения.
Осложнения могут возникать и во время родов: аномалии родовой деятельности, острая интранатальная гипоксия плода, разрыв матки, плотное прикрепление плаценты, раннее послеродовое кровотечение, нарушение кровообращения узла миомы.Беременная с миомой матки, так же, как и после миомэктомии должна быть отнесена к разряду пациенток с высоким риском осложнений во время беременности и в родах.
Несмотря на частоту распространения миомы матки, имеется значительная неопределенность и остаются споры среди врачей и пациентов относительно лучшего способа ее лечения. Тактика ведения пациенток с миомой матки включает наблюдение и мониторинг, медикаментозную терапию, различные методы хирургического воздействия и использование новых малоинвазивных подходов. Для каждой пациентки разрабатывают индивидуальную тактику ведения, т. е. подход должен быть строго персонифицированным.
Нельзя забывать, что обследование у гинеколога с эхографией малого таза должна проходить каждая женщина как минимум раз в 12 месяцев, а по определенным показаниям – более часто. Наличие «мелких» единичных узлов миомы также требует наблюдения, особенно, если прослеживается семейный анамнез заболевания (миома матки у матери, сестры, бабушек).
Для выбора того или иного метода лечения необходимо пройти обследование у гинеколога, которое, как правило, включает в себя общий осмотр, эхографию малого таза с подробным описанием формы и размеров узлов, аспират или биопсию эндометрия у молодых пациенток и раздельное выскабливание в пременопаузальном возрасте, лабораторное исследование ряда показателей крови и пр.
Невоспалительные заболевания матки (гиперплазия эндометрия)
Общая информация
Краткое описание
Основным невоспалительным заболеванием матки, за исключением шейки матки, согласно МКБ-10, является гиперплазия эндометрия.
Гиперплазия эндометрия – одна из форм патологических пролиферативных изменений эндометрия, с преимущественной пролиферацией железистого компонента по сравнению со стромальным компонентом [1,2].
Соотношение кодов МКБ-10 и МКБ-9:
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| N85.0 | Железистая гиперплазия эндометрия | 68.12 | Гистероскопия |
| N85.1 | Аденоматозная гиперплазия эндометрия | 68.16 | Гистероскопия с биопсией (закрытая биопсия матки) |
| 69.52 | Выскабливание матки | ||
| 68.19 | Другие диагностические манипуляции на матке и поддерживающих ее структурах | ||
| 68.39 | Другие и неопределенные абдоминальные гистерэктомии | ||
| 68.51 | Лапароскопическая вагинальная гистероэктомия | ||
| 68.61 | Лапароскопические абдоминальные гистерэктомии | ||
Дата разработки/пересмотра протокола: 2013 года (пересмотрен 2016 г.).
Пользователи протокола: ВОП, акушер-гинекологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
1 группа – гиперплазия без атипии (железистая гиперплазия эндометрия)
2 группа – атипичная гиперплазия (аденоматозная гиперплазия эндометрия)
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы:
· кровотечения из половых путей.
Анамнез:
· возраст перименопауза;
· повышенный индекс массы тела;
· артериальная гипертензия;
· сахарный диабет;
· дисфункция щитовидной железы;
· синдром поликистозных яичников (наличие данной патологии у родственников по женской линии) (УД – В) [1,4].
Физикальное обследование: специфических симптомов нет
Бимануальное исследование: специфических симптомов нет
Лабораторные исследования: нет
Инструментальные исследования
Перименопаузальный и репродуктивный период:
· увеличение толщины эндометрия более 16 мм/ультразвуковые признаки нарушения структуры эндометрия;
· ЭМК > 0,33;
Постменопаузальный период:
· увеличение толщины эндометрия более 5мм
· ЭМК > 0,15.
NB! Диагноз гиперплазии эндометрия требует гистологической верификации [1,2,6].
Диагностический алгоритм
Диагностика (скорая помощь)
ДИАГНОСТИКА НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ:
Диагностические мероприятия:
Физикальное обследование:
· бледность кожных покровов и видимых слизистых;
· снижение артериального давления, тахикардия.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы и анамнез.
Жалобы (в 10-30% течение бессимптомное):
· кровотечение из половых путей.
Анамнез:
· неэффективность медикаментозной терапии в виде рецидивирующих кровотечений;
· невозможность применения медикаментозной терапии (из-за побочных эффектов);
· выраженная анемия;
· сопутствующая патология матки (миома матки больших размеров).
Физикальное обследование:
· бледность кожных покровов и видимых слизистых.
Лабораторные исследования:
· ОАК – снижение гемоглобина и гематокрита.
· гистологическое исследование соскоба эндометрия (УД – GPP).
Инструментальные исследования:
· ТУЗИ ОМТ – смотрите п.9.1;
· гистероскопии с выскабливанием полости матки – эндометрий утолщен в виде складок различной высоты, бледно-розового цвета. Могут определяться бахромчатые обрывки эндометрия, просматриваться большое количество протоков желез, железистые полиповидные тусклые разрастания желтоватого или сероватого цвета.
Диагностический алгоритм:

Перечень дополнительных диагностических мероприятий:
· МРТ/КТ органов малого таза (показано в случаях необходимости дифференциальной диагностики между гиперплазии с атипией и раком эндометрия 1 стадии) (УД – В), диффузное расширение изо или гипоинтенсивного сигнала от неизмененного эндометрия.
Дифференциальный диагноз
Таблица – 1. Дифференциальная диагностика гиперплазии эндометрия
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| прерывание беременности | кровотечение из половых путей | · УЗИ ОМТ; · кровь на ХГЧ | · кровотечения из половых путей на фоне задержки менструации; · положительный тест на беременность; · симптомы беременности; · при УЗИ-наличие в полости матки плодное яйцо/остатки плацентарной ткани; · кровь на ХГЧ положительный. |
| миома матки | кровотечение из половых путей | · УЗИ ОМТ | · увеличение размеров матки, с обнаружением миоматозных узлов. |
| полип эндометрия | кровотечение из половых путей | · УЗИ ОМТ | · наличие в полости матки округлого или овального образования высокой эхоплотности. |
| аденокарцинома эндометрия | кровотечение из половых путей | · гистологическое исследование соскоба полости матки | · гистологическое исследование – обнаружение характерных атипичных клеток. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Дидрогестерон (Didrogesteron) |
| Калия хлорид (Potassium chloride) |
| Левоноргестрел (Levonorgestrel) |
| Натрия ацетат (Sodium acetate) |
| Натрия гидрокарбонат (Sodium bicarbonate) |
| Натрия гидрокарбонат (Sodium hydrocarbonate) |
| Натрия хлорид (Sodium chloride) |
| Невирапин (Nevirapine) |
| Норэтистерон (Norethisterone) |
| Прогестерон (Progesterone) |
| Транексамовая кислота (Tranexamic acid) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
4) Тактика лечения:
Выбор тактики лечения гиперплазии эндометрия зависит от возраста пациентки, степени развития болезни, возможного ее рецидива, гистологической картины. Медикаментозное лечение показана при гиперплазии без атипии и атипической гиперплазии в репродуктивном периоде 1. При этом тактика и принцип лечения подбираются с учетом множества факторов: возраст пациентки, возможного его рецидива, результата гистологического исследования.
Немедикаментозное лечение: нет.
Медикаментозное лечение:
1-я линия терапии:
·ВМС с Левоноргестрелом (УД – А) – более высокие показатели регрессии заболевания с более благоприятным профилем кровотечения и оно связано с меньшим количеством побочных эффектов. Длительность минимум 6 мес;
· непрерывное применение прогестагенов (УД – В), длительность минимум 6 месяцев.
NB! другие виды лечения, такие как наблюдение, комбинированные оральные контрацептивы, GnRH агонист не могут применятся в рутинной терапии (УД – GРP) 1.
Перечень основных лекарственных средств:
· ВМС – ЛНГ 52 мг;
· дидрогестерон, таблетки 10 – 20 мг в сутки;
· микронизированный прогестерон драже 200 мг в сутки;
· норэтистерон таблетки 10 – 15 мг в сутки;
· ДМПА 150 мг в/м 1 раз в 90 дней
Перечень дополнительных лекарственных средств:
· тренакса 3-4 мг в сутки – антифибринолитическая терапия, с целью уменьшения кровопотери (после регистрации РК);
· препараты железа сульфат (II) – при анемии.
Алгоритм действий при неотложных ситуациях:
Другие виды лечения – нет.
Показания для консультации специалистов:
· консультация онкогинеколога – при выявлении атипической гиперплазии.
Профилактические мероприятия:
· проведение длительной гормонотерапии прогестагенами с целью профилактики рецидива гиперплазии эндометрия.
Мониторинг состояния пациента:
· наблюдение у врача акушер-гинеколога;
· трансвагинальное УЗИ;
· гистологический мониторинг через 3 – 6 месяцев при атипической гиперплазии;
· гистологический мониторинг через 6 – 12 месяцев при гиперплазии без атипии.
NB!
· Наблюдение за эндометрием, включая амбулаторную биопсию эндометрия (мануальная вакуум аспирация или пайпель-биопсия) рекомендуется всем после постановки диагноза гиперплазия без атипии (УД – C). При этом оно должно быть организовано как минимум с 6 – месячными интервалами, хотя график наблюдения должен быть индивидуализирован и зависит от состояния пациентки. Только при условии двух отрицательных результатов последовательных биопсий с интервалом в 6-месяцев могут снять пациента с наблюдения (УД – GPP);
· Женщинам следует рекомендовать дальнейшее направление, если вагинальное кровотечение рецидивирует после завершения лечения, так как это может указывать на рецидив заболевания (УД – GPP).
· У женщин с повышенным риском рецидива, таких как: женщины с ожирением (ИМТ более 35) или пациенты, получавшие оральные гестагены, рекомендуются 6-месячные биопсии эндометрия. После двух последовательных отрицательных результатов биопсии с интервалом в 6 месяцев, могут быть рекомендованы биопсии с годовым интервалом (УД – D).
Индикаторы эффективности лечения:
· отсутствие рецидива гиперплазии эндометрия в течение 1 года.
Лечение (скорая помощь)
ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Медикаментозное лечение:
· тренакса раствор для инъекций 100 мг/мл 5 мл в/в кап.
· раствор натрия хлорид 0,9%, натрия ацетат трихлорид, натрия гидрокарбонат, р-р калия хлорид) в V 1500-2000мл – при признаках гемморагического шока.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
При обширных формах, множественных полипозных образованиях, при срочных показаниях, связанных с угрозой жизни женщины из-за обильных кровотечений показано – оперативное вмешательство. Предоперационная подготовка пациента, заключается в гемостатической, антианемической терапии и в восполнении кровопотери:
· тренакса 3-4 мг в сутки, с целью уменьшения кровопотери;
· кристаллоидные растворы (раствор натрия хлорид 0,9%, натрия ацетат трихлорид, натрия гидрокарбонат, р-р калия хлорид) в V 1500-2000 мл – при признаках гемморагического шока;
· препараты железа сульфат (II) – для коррекции анемии;
· гемотрансфузия – по показаниям.
Хирургическое лечение (УД – C):
| Виды операции: | Показания: |
| Выскабливание полости матки | обильные маточные кровотечения, требующие хирургического гемостаза. |
| Гистероскопия с выскабливанием полости матки | при отсутствии возможности взятия биопсии в амбулаторных условиях и необходимости выполнения внутриматочных манипуляций. |
| Гистерэктомия | нежелание сохранить свою фертильность; прогрессирование атипичной гиперплазии в течение периода наблюдения; отсутствие гистологической регрессии гиперплазии в течение 12 месяцев лечения; рецидив гиперплазии эндометрия после завершения лечения прогестинами/прогестагенами; сохранение симптомов кровотечения на фоне медикаментозного лечения; при отказе проходить биопсию эндометрия и соблюдать медицинские рекомендации. |
Показания для консультации специалистов:
Консультация гематолога – при выраженной анемии для коррекции лечения.
Показания для перевода в отделение интенсивной терапии и реанимации:
· геморрагический шок;
· послеоперационный период.
Индикаторы эффективности лечения:
· остановка кровотечения, отсутствие рецидива.
Дальнейшее ведение:
· длительная гормонотерапия прогестеронами/прогестинами, комбинированными оральными контрацептивами.
Госпитализация
Показания для плановой госпитализации:
· отсутствие возможности взятия соскоба из полости матки в амбулаторных условиях.
Показания для экстренной госпитализации:
· кровотечение из половых путей, сочетающееся с выраженной анемией (выскабливание полости матки).
Информация
Источники и литература
Информация
| ВОЗ | – | Всемирная организация здравоохранения |
| ВМС ЛНГ | – | Внутриматочная система с левоноргестрелом |
| ТУЗИ ОМТ | – | Трансвагинальное ультразвуковое исследование органов малого таза. |
| ОАК | – | Общий анализ крови |
| GnRH | – | Агонист – агонисты гонадотропин рилизинг – гормона |
| УД | – | Уровень доказательности |
| ДМПА | – | Депанированный медроксипрогестерон ацетат |
| ЭМК | – | Эндометриально-маточного коэффициента (отношение толщины эндометрия к величине передне-заднему размеру матки) |
Список разработчиков протокола с указанием квалификационных данных:
1) Искаков Серик Саятович – заведующий кафедрой акушерства и гинекологии №2, ФНПРиДО АО «Медицинский университет Астана», врач высшей категории.
2) Тулетова Айнур Серикбаевна – PhD, ассистент кафедры акушерство и гинекология интернатуры АО «Медицинский университет Астана», врач первой категории.
3) Мажитов Талгат Мансурович – доктор медицинских наук, профессор, АО «Медицинский университет Астана», врач клинический фармаколог высшей категории.
Указание на отсутствие конфликта интересов: нет.
Список рецензентов: Рыжкова Светлана Николаевна – доктор медицинских наук, профессор, руководитель кафедры акушерства и гинекологии факультета последипломного и дополнительного образования РГП на ПХВ «Западно – Казахстанский медицинский университет им М. Оспанова».
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.