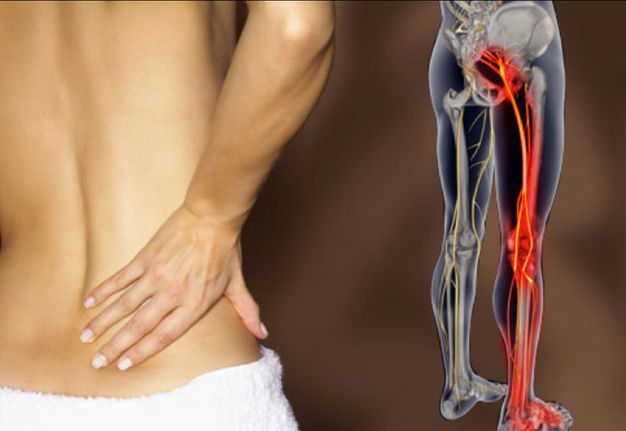
невралгия седалищного нерва код мкб
Поражение седалищного нерва (G57.0)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Поражение седалищного нерва
Рубрика МКБ-10: G57.0
Содержание
Определение и общие сведения [ править ]
Синдром грушевидной мышцы
Грушевидная мышца по своей функции является одним из наружных ротаторов бедра при его разгибании и одним из абдукторов при его сгибании. Грушевидная мышца напрягается при каждом шаге.
Еще в 1920-е годы было выдвинуто предположение, что грушевидная мышца участвует в возникновении ишиалгии. Возможность сдавления этой мышцей седалищного нерва доказал Freiberg (1937). Он предложил операцию перерезки грушевидной мышцы, после которой у 10 из 12 больных ишиасом наступило выздоровление (Freiberg, 1941). Для обозначения этого нейрокомпрессионного синдрома предложены названия «грушевидный синдром» (Robinson, 1947) и «синдром грушевидной мышцы» (Арутюнов, Бротман, 1960; Попелянский, Бобровникова, 1962 и др.). Последний термин более точен.
Этиология и патогенез [ править ]
Механизмы возникновения этого синдрома сложны. Измененная грушевидная мышца может сдавливать не только седалищный нерв, но и другие ветви второго-четвертого крестцовых нервов. Следует также учитывать, что между грушевидной мышцей и стволом седалищного нерва располагается сосудистое сплетение, относящееся к системе нижних ягодичных сосудов. При его сдавлении возникают венозный застой и пассивная гиперемия влагалищ ствола седалищного нерва.
Несколько упрощенно можно разделить синдром грушевидной мышцы на первичный, вызванный патологическими изменениями в самой мышце, и вторичный, обусловленный ее спазмом или внешним сдавлением. По мнению Robinson (1947), указанный синдром чаще всего возникает после травмы в крестцово-подвздошной или ягодичной области с последующим образованием спаек между грушевидной мышцей и седалищным нервом. Описан случай оссифицирующего миозита грушевидной мышцы, который сочетался с ишиалгией. Боли полностью прошли после резекции грушевидной мышцы (Овнатанян, 1946).
О возможности возникновения вторичного синдрома грушевидной мышцы первым упомянул Freiberg (1937). Он предположил, что поскольку часть грушевидной мышцы берет начало из капсулярной связки крестцово-подвздошного сочленения, может возникать реактивный спазм мышцы при заболеваниях этого сустава. Freiberg также указал на возможность сдавления грушевидной мышцы прилежащей к ней сзади спазмированной большой ягодичной мышцей. Этот же автор отметил, что при натяжении широкой фасции бедра напрягается большая ягодичная мышца, а через нее давление передается на грушевидную мышцу.
Клинические проявления [ править ]
Я.Ю. Попелянский и Т.И. Бобровникова (1968) выделяют симптомы поражения самой грушевидной мышцы и седалищного нерва, а также других нервных и сосудистых структур.
1. К первой группе симптомов относятся:
• болезненность при пальпации верхневнутренней части большого вертела бедра (место прикрепления мышцы) ;
• пальпаторная болезненность: в нижней части крестцово-подвздошного сочленения (проекция места прикрепления грушевидной мышцы к капсуле этого сочленения) ;
• пассивное приведение бедра с ротацией его внутрь, вызывающее боли в области ягодицы, реже в зоне иннервации седалищного нерва на ноге (симптом Бонне) ;
• болезненность при пальпации ягодицы в точке выхода седалищного нерва из-под грушевидной мышцы. Последний симптом в большей степени обусловлен пальпацией измененной грушевидной мышцы, чем седалищного нерва.
2. Ко второй группе относятся симптомы сдавления седалищного нерва и сосудов. Болезненные ощущения при компрессии седалищного нерва грушевидной мышцей имеют свою специфику: больные жалуются на чувство тяжести в ноге или тупую, мозжащую боль. В то же время для корешковой компрессии характерен колющий, стреляющий характер болей, с распространением их в зоне определенного дерматома. Боли усиливаются при кашле, чихании.
Поражение седалищного нерва: Диагностика [ править ]
Ультрасонография в диагностике невропатии седалищного нерва приводит к синдрому грушевидной мышцы.
Дифференциальный диагноз [ править ]
Поражение седалищного нерва: Лечение [ править ]
Профилактика [ править ]
Прочее [ править ]
При тотальном поражении седалищного нерва, естественно, одновременно страдает функция большеберцового и малоберцового нервов, что проявляется параличом мышц стопы, выпадением рефлекса с пяточного сухожилия (пяточный, или ахиллов рефлекс). Кроме того, нарушается сгибание голени. Чувствительность на голени остается сохранной лишь по передневнутренней поверхности в зоне иннервации подкожного нерва n. saphenus. При высоком поражении седалищного нерва нарушение чувствительности проявляется и на задней поверхности бедра.
Если патологический процесс раздражает седалищный нерв, то это обычно проявляется прежде всего выраженными болями, а также болезненностью при пальпации по ходу нерва, особенно отчетливой в так называемых точках Валле: между седалищным бугром и большим вертелом, в подколенной ямке, позади головки малоберцовой кости.
Большое диагностическое значение при поражении седалищного нерва имеет симптом Ласега, относящийся к группе симптомов натяжения. Проверяется он у больного, лежащего на спине с выпрямленными ногами. Если при этом разогнутую в коленном суставе ногу больного попытаться согнуть в тазобедренном суставе, то возникнет натяжение седалищного нерва, сопровождающееся болью, ограничивающей возможный объем выполняемого движения. При этом можно замерить в угловых градусах и таким образом объективизировать угол, на который удается поднять ногу над горизонтальной плоскостью. После сгибания ноги и в коленном суставе натяжение седалищного нерва уменьшается и одновременно уменьшается или исчезает болевая реакция.
Воспаление седалищного нерва (ишиас)
Воспаление седалищного нерва (синоним – ишиас, вертеброгенная ишиаглия) – преимущественно болевой синдром, развивающийся при проблемах в пояснично-крестцовом отделе позвоночника, реже – в мышцах ягодиц или других проблемах. Основное проявление – боль по ходу нерва, часто нестерпимая, приводящая к нарушению функции конечности.
Информация для врачей: по МКБ 10 вертеброгенная ишиалгия идет под кодом M 54.3, ишиас как первичное поражение нерва кодируется как G 57.0, сочетание с повреждением межпозвонкового диска подразумевает кодировку M 51.1. Необходимо в обязательном порядке указать выраженность болевого и других сопутствующих синдромов, а также стадию заболевания (обострение, ремиссия и т.п.), характер течения заболевания (хроническое течение, рецидивирующее и т.п.).
Симптомы
Симптоматика заболевания достаточно характерна и включает в себя следующие признаки:
При выраженной боли может развиться рефлекторное ограничение движения в ноге, слабость ноги. Симптомы ишиаса усиливаются после физической нагрузки, но могут не уходить полностью и в покое. Следует отметить также их появление после чрезмерной нагрузки или переохлаждении.
Диагностика
Диагностика заболевания заключается в полноценном неврологическом осмотре, при котором, помимо вышеописанных симптомов, может обнаружиться нарушение чувствительности, локальная гипертермия (повышение температуры самой ноги), напряжение ягодичных, грушевидной мышц, болезненность точек выхода седалищного нерва (точки Валле). В некоторых случаях снижаются сухожильные рефлексы.
При сложности в определении конкретной причины воспаления седалищного нерва, следует провести дополнительное обследование – МСКТ или МРТ пояснинчно-крестцового отдела, для исключения дегенеративных заболеваний, грыж диска. Нередко к ишиасу приводит миофасциальный синдром из-за неправильной подачи нагрузки на ногу (например, ношение высоких каблуков), что тоже следует учитывать в диагностике.
Диагностика заболевания должна включать полный неврологический осмотр. При неврологическом осмотре, подтверждающем наличие именно люмбоишиалгии (положительные симптомы натяжения, снижение рефлексов с вовлеченной ноги и т.п.), также может выявиться радикулопатия, наличие которой будет являться показанием для консультации нейрохирурга.
Лечение
Терапия заболевания подразделяется на медикаментозные внутренние и наружные средства, мануальные и физиовоздействия, лечебную физкультуру.
Важно! Уколы при воспалении седалищного нерва внутримышечно вводятся только на здоровой стороне или ставятся в руку, ведь проникновение в район воспаления, сквозь спазмированную мышцы может привести к ухудшению тяжести процесса.
— Наружные средства представлены многочисленными мазями, гелями и пластырями. Наиболее безопасными являются местные средства на основе растительных компонентов, такие как перцовый пластырь. Следует учитывать сопутствующие заболевания, так, к примеру, при гинекологических проблемах нельзя использовать прогревающие средства.
— Мануальные воздействия как средство лечения ишиаса следует использовать на обеих сторонах, причем в острый период целесообразно большее внимание уделять здоровой стороны с целью рефлекторного воздействия. Курс массажа занимает минимум 10 сеансов, при этом постепенно интенсивность процедур увеличивается, последние сеансы больше направлены на профилактику рецидива и устранение вероятных последствий.
— Из физиопроцедур в острый период целесообразно использование электрофореза с новокаином, также можно применять ДДТ, магнитотерапию. Перед назначением данного типа лечения в период обострения желательно проконсультироваться с физиотерапевтом. В случае же имеющихся по анамнезу обострений ишиаса возможно профилактическое лечение в домашних условиях.
— Упражнения лечебной физкультуры (ЛФК) при воспалении седалищного нерва должны быть направлены на восстановление нормальной работы конечности, растяжение мышц ноги. Также больному необходимо научится правильной походке, в первые занятия следует щадить пораженную ногу. С целью профилактики сеансы лечебной физкультуры рекомендуется выполнять регулярно, в идеале – два-три раза в неделю.
Следует помнить о том, что лечение должно быть в любом случае комплексным. Перед началом использования медикаментозных средств обязательна консультация врача-невролога.

Автор сайта: Алексей Борисов — практикующий невролог, отоневролог (специалист по вопросам головокружения).
— Окончил Иркутский государственный медицинский университет.
— Заведую кабинетом головокружения.
— Регулярно прохожу курсы повышения квалификации, участвую и выступаю с докладами на образовательных конференциях, в том числе с международным участием.
— Имею большое количество печатных научных публикаций.
Ишиалгия: симптомы и лечение

Но установить диагноз ишиас только по жалобам на боль нельзя.
Чтобы диагностировать ишиалгию оценивают всю совокупность причин и патологических факторов, которые провоцируют ее появление.
Проводят комплексное обследование, после чего делают заключение.
При ишиасе поражается в первую очередь седалищный нерв.
Все болевые ощущения вызваны его раздражением, сдавливанием, воспалением.
Что это такое?
Боль, связанная с поражением седалищного нерва, называется ишиалгией. Этот нерв является наиболее крупным и продолжительным. Начинается он в пояснично-крестцовом отделе на задней поверхности таза (крестца).
Проходит седалищный нерв под ягодицами, сквозь тазобедренный сустав идет вниз по ноге, разветвляясь на более мелкие нервы. Они заходят в коленный, голеностопный суставы, пальцы, ступню.
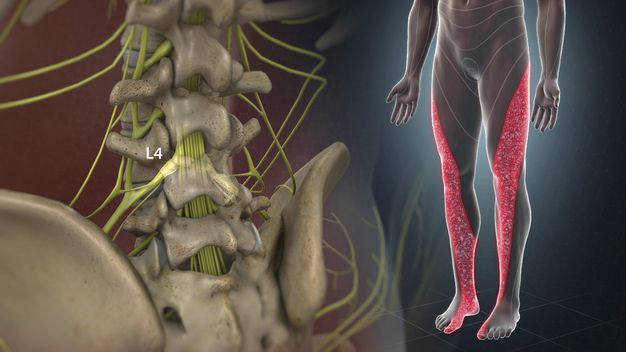
Ишиалгия развивается из-за сдавливания спинномозговых нервных корешков. Такая ситуация становится возможной при прогрессировании поясничного остеохондроза и появлении протрузий, грыж межпозвоночных дисков.
Из позвонков в поясничном отделе выходит 5 пар спинномозговых нервных окончаний. Сдавлен может быть каждый из них, если будет поврежден соответствующий межпозвоночный диск. Иногда сдавливаются одновременно несколько корешков.
Это приводит к появлению болевых ощущений. В ответ на раздражение нервных оболочек и болевые ощущения в мягких тканях развивается воспалительный процесс. В защитных целях мышцы спазмируются. Это лишь усугубляет состояние, обостряя болевые ощущения.
Боль при ишиалгии характеризуется средней интенсивностью. В первые разы пациенты ее чувствуют при интенсивных физических нагрузках. Со временем болевые ощущения становятся постоянными, при движениях они усиливаются.
Классификация
Специалисты выделяют 3 вида ишиалгии:
| верхняя | поражаются нервные канатики и корешки |
| средняя | поражается нервное сплетение |
| нижняя | происходит воспаление ствола седалищного нерва и его основных ответвлений |

Код МКБ-10
В соответствии с международной классификацией ишиасу присвоен код по МКБ-10 М54.3. Заболевание относится к разделу М54 дорсалгия.
Распространенность
Ишиалгия считается одной из наиболее распространенных причин обращения к вертеброневрологам. Чаще всего на консультацию приходят люди, относящиеся к средней возрастной группе. С одинаковой частотой поражает заболевание мужчин и женщин.
Факторы риска и причины
В большинстве случаев ишиас развивается у пациентов, у которых нарушена целостность межпозвоночных дисков в поясничной области.
Повышается вероятность развития указанной патологии, если пациент:
Устранение основных факторов риска помогает предупредить развитие ишиалгии. Но есть факторы риска, нейтрализовать действие которых невозможно. Вероятность развития патологии выше у пациентов, которым больше 40 лет. Это обусловлено прогрессированием возрастных изменений в позвоночнике.
Развиться заболевание может под воздействием таких факторов:
Практически в 90% случаев развитие ишиаса провоцируется наличием межпозвоночных грыж. При выпячивании ядра межпозвоночного диска через поврежденное фиброзное кольцо расстояние между соседними позвонками уменьшается. В результате начинают сдавливаться либо ущемляться нервные корешки.
Последствия
При воспалении седалищного нерва пациент начинает чувствовать боли, интенсивность которых со временем нарастает. Одновременно у человека нарушается чувствительность в ногах, может появиться чувство покалывания, онемения поясницы. Со временем ослабевают мышцы.
В случаях, когда седалищный нерв воспаляется из-за повреждений позвоночника, возможна потеря чувствительности в нижних конечностях, развиваются парез или паралич ног.
Симптомы
Пациенты приходят к врачам с жалобами на боли в пояснице и ногах. Но ощущения у людей различаются. Одни говорят о чувстве онемения, покалывания, мурашек. Другие жалуются на прострелы или жжение.

Помимо болей к симптомам ишиалгии относят:
Почувствовав боли в поясничной области, которые отдают в ногу, надо проконсультироваться с врачом. Только при своевременном начале лечения можно избавиться от неприятных симптомов и свести к минимуму риск появления осложнений.
При ишиалгии пациентам трудно нормально спать. Болевые ощущения возникают в положении сидя, стоя, при ходьбе, поворотах, наклонах. Локализируются они в области ягодиц. У многих боли наблюдаются вдоль всего седалищного нерва: они концентрируются в боковой либо задней поверхности бедра, голени, стопе. Часто их появление сопровождается судорогами икроножных мышц.
Диагностика
Для выявления ишиалгии врач проводит осмотр, опрашивает пациента. Значение имеют интенсивность болей, их локализация, характер, нарушения позвоночно-двигательных сегментов.
Чтобы подтвердить диагноз делают рентгенографию, магнитно-резонансную либо компьютерную томографию. Параллельно назначают анализ крови. С его помощью можно определить выраженность воспалительного процесса. При жалобах на боль в пояснице проводят дифференциальную диагностику, чтобы исключить вероятность болезней почек.
Видео: «Симптомы ишиаса»
Лечение
При выявлении ишиалгии лечение направляется на уменьшение выраженности воспалительного процесса, устранение болевых ощущений, нормализацию тонуса мышц. Важно, чтобы пациент вновь смог двигаться.
Для получения требуемого результата подбирается медикаментозная терапия. Также назначается лечебная гимнастика, массаж, физиотерапевтическое лечение. Многие используют методы нетрадиционной медицины.
Препараты
Для избавления от болей врач подбирает нестероидные противовоспалительные препараты. Назначены могут быть таблетки, инъекции. Эффективными считаются препараты, произведенные на основе индометацина, ибупрофена, диклофенака. Назначают Нимид, Нимесулид, Диклофенак, Ревмоксикам и другие средства.

Параллельно назначают медикаменты, которые улучшают трофику тканей и кровообращение. Используют витамины, сосудорасширяющие препараты.
Противосудорожные средства и трициклические антидепрессанты блокируют импульсы, идущие от больных нервных окончаний в центральную нервную систему. При их приеме стимулируется выработка эндорфинов.
Если ишиалгия развилась из-за прогрессирования остеохондроза, то назначают сосудорасширяющие препараты. С их помощью удается нормализовать кровообращение. Улучить состояние межпозвоночных дисков позволяет длительный прием хондропротекторов.
Хирургическое лечение
Если на протяжении 10 недель медикаментозного лечения никаких улучшений нет, то врач может рекомендовать операцию. Проводят дискэктомию либо ламинэктомию. Операция позволяет избавиться от мышечной слабости, болей, воспаления. Чаще всего ее проводят, если появилось недержание кала и мочи. После хирургического вмешательства назначают антибиотики, анальгетики, нестероидные противовоспалительные медикаменты.
ЛФК и массаж
Уменьшив выраженность болей, можно начинать делать массаж. С помощью физического воздействия на окружающие мышцы удается нормализовать состояние позвоночника. За счет укрепления мышечного корсета у пациентов уменьшается выраженность дискомфорта. Но до окончания курса массажа больному надо соблюдать щадящий режим. Врачи рекомендуют по возможности отказаться от любых физических нагрузок.
После завершения массажа закрепить результат и предупредить дальнейшее прогрессирование заболевания позволяет ЛФК.
Специальные упражнения предназначены для:
Важно не допустить ослабление мышц позвоночника, иначе заболевание может вернуться. Упражнения необходимо делать ежедневно.
Видео: «Как устранить воспаление седалищного нерва?»
Лечение в домашних условиях
После установки диагноза пациент может использовать не только препараты, которые рекомендовал врач.

Среди народных методов лечения популярностью пользуются компрессы теплым воском. Его накладывают на больной участок, фиксируют и держат до полного остывания. Повысить эффективность процедуры можно, если смешать воск с прополисом.
Улучшает состояние компресс из цветов ромашки и бузины. Растения складывают в марлю, проваривают, отжимают и прикладывают к проблемному участку.
Помогает снять воспаление компресс из черной редьки. Из нее делают кашицу и прикладывают к пораженной области, фиксируя с помощью повязки. Проблемный участок необходимо утеплить.
Профилактика
Предупредить развитие ишиаса можно, если поддерживать в тонусе спинные мышцы. Важно не только ежедневно выполнять физические упражнения, но и следить за осанкой. Нельзя допускать переохлаждения области поясницы. Женщинам советуют отказаться от ношения обуви на каблуках.
Заключение
При появлении болей в пояснице, которые могут проходить через ягодицы, бедра, достигать икр, ступней диагностируют ишиас.
Пройдите тест и оцените свои знания: Что такое ишиалгия? Почему и где она появляется?
Воспаление седалищного нерва
Воспаление седалищного нерва или ишиас – это раздражение в области спины, поясницы, ног или ягодиц. Проявляется дискомфорт в качестве резкой и ноющей боли. Чаще всего воспаление беспокоит людей старше 30 лет. На боль в спине жалуется четверть населения мира, из которых 20% – случаи воспаления седалищного нерва.
Сам нерв – один из самых крупных в человеческом организме. Именно он имеет повышенную чувствительность и воспаляется чаще остальных. Причина проста – седалищный нерв отвечает за подвижность нижних конечностей, то есть за ходьбу, бег, присед и другие движения, совершаемые ежедневно.
Воспаление седалищного нерва – дело серьезное, требующее немедленного лечения. Нерв берет начало в зоне малого таза и простирается на территорию большинства отделов нижней части тела. Он охватывает область от поясничного отдела до ступни, а это половина человеческого организма.
Причины воспаления седалищного нерва
Специалисты выделяют ряд причин появления воспалительного процесса:
Симптомы воспаления седалищного нерва
Сказывается воспаление не только на внешних органах, но и на внутренних. Нарушается работа мочеполовой и пищеварительной систем. Например, может происходить непроизвольное мочеиспускание. У мужчин такая травма приводит к снижению либидо.
Если игнорировать симптомы воспаления, то они могут со временем исчезнуть. Однако они быстро вернутся и усилятся при отсутствии лечения.
Лечение при воспалении седалищного нерва
При первых болезненных ощущениях стоит немедленно обратиться к невропатологу. Иначе боль будет только усиливаться и повлечет осложнения. В больнице специалист первым делом купирует очаг воспаления обезболивающими. После врач приступит к устранению причины появления недуга. Для диагностики заболевания специалист осмотрит поврежденный участок тела. После пациента отправляют на физиотерапевтические процедуры – магнитотерапию, электрофорез или УВЧ.
Если воспаление было вызвано инфекционными возбудителями, заболевшему показано антибактериальное и противовирусное лечение зоны поражения. При ишиасе, который был вызван появлением грыжи, доктора прибегают к хирургическому вмешательству с помощью микродискэктомии.
Также для устранения причины воспаления невропатолог может отправить вас и к другим специалистам, например, гинекологу, онкологу или урологу. Все зависит от самой причины появления недуга, в том числе и срок выздоровления. Однако во всех случаях пациенту показан полный покой до исчезновения острых болей.
Особенности симптомов и лечения воспаления седалищного нерва
Недуг не является обособленным заболеванием. Он считается симптомом серьезных проблем в пояснице или крестцовом отделе.
Обычно признаки воспаления не проходят бесследно и вызывают сильную боль у человека. Заболевание может протекать медленно либо наоборот очень быстро развиваться. Во втором случае симптомы недуга стремительно нарастают за несколько часов. При первых их проявлениях лучше незамедлительно обратиться к специалисту.
Для постановки очага заболевания необходима диагностика. Она включает в себя несколько процедур:
В «Медюнион» проводятся магнитно-резонансной томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании. В клинике установлен МРТ аппарат Siemens Magnetom Essenza, закрытого типа, мощностью 1,5 Тесла производства 2019 года.
Цена процедуры от 3 200 рублей, точную стоимость МРТ можно узнать по телефону +7 (391) 202-95-54. Для удобства вы можете воспользоваться онлайн-записью на нашем сайте.