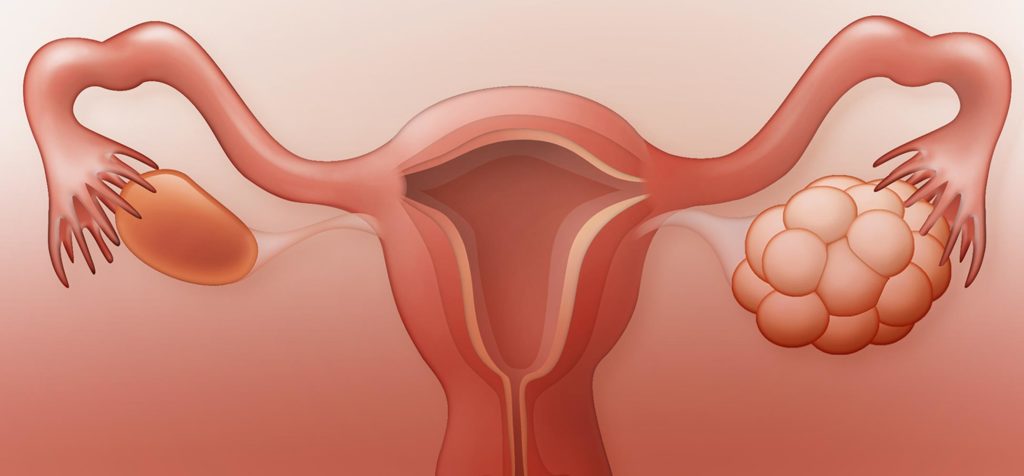
образование яичника неуточненное код по мкб 10
Невоспалительные поражения яичника, маточной трубы и широкой связки матки (N83)
Геморрагическая киста желтого тела
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Киста яичника: код по МКБ 10
МКБ 10- Это международная классификация болезней Десятого пересмотра. Документ используется как ведущая статистическая классификационная основа в здравоохранении. Раз в десять лет она пересматривается под руководством ВОЗ (Всемирная организация здравоохранения). Международная классификация болезней считается нормативным документом, который обеспечивает единство методических подходов и международную сопоставимость материалов.
Киста левого и правого яичника по МКБ 10 относится к невоспалительным поражениям яичника, маточной трубы и широкой связки матки и имеет код N83.
Киста яичника – это образование доброкачественного характера в виде капсулы, содержащее внутри жидкость.
В Юсуповской больнице врачи высшей категории занимаются диагностикой на инновационном оборудовании, используют современные протоколы лечения и обеспечивают реабилитационные мероприятия, которые сокращают восстановительный период.
Фолликулярные кисты яичника
Фолликулярная киста яичника имеет код по МКБ 10 N83.0. Она, как и киста желтого тела, относится к функциональным кистам. Образование возникает в результате нарушения гормональной системы в репродуктивном возрасте и, после возобновления функции, самостоятельно исчезает в течение нескольких менструальных циклов. Женщинам, у которых наступил климактерический период, появление новообразования не грозит, так как функциональная киста вырастает из неразорвавшегося фолликула. Опухоль представляет собой капсулу с прозрачным содержимым (слизью), насыщенна эстрогенами и овариальной оболочкой. Размеры могут варьироваться от двух до десяти сантиметров.
Провоцирующими факторами являются:
Симптомы, диагностика и лечение
Течение фолликулярной кисты яичника может быть бессимптомным, и женщина случайно узнает о его наличии только во время проведения ультразвукового обследования. Проявления во многом зависят от общего состояния организма женщины, сопутствующих заболеваний органов малого таза различной этиологии и размеров новообразования.
Наиболее распространенными симптомами являются:
Если киста самостоятельно не рассосалась в течение 2-3 менструальных циклов, то она подлежит консервативному, а в некоторых случаях и хирургическому лечению. Врач определяет дальнейшую тактику на основе диагностических наблюдений и общего состояния организма пациентки.
В онкологическом центре Юсуповской больницы созданы все условия, для успешного решения данной проблемы. Индивидуальный подход к каждому пациенту обеспечивает максимально положительный эффект от проведенной терапии.
Киста желтого тела
Киста желтого тела яичника имеет код МКБ N 83.1. Формируется после овуляции в результате действия лютеинизирующего гормона (гормон гипофиза). В норме, при отсутствии беременности, желтое тело самостоятельно рассасывается. Если этого не происходит, то на яичнике под влиянием разных причин, может появиться киста. Киста желтого тела представляет собой однокамерное, наполненное серозной жидкостью новообразование, но формируется оно в другом периоде менструального цикла- на втором этапе. Размер кисты обычно составляет 6-8 см.
Основные причины развития:
Симптомы кисты желтого тела:
В ряде случаев возможно бессимптомное течение патологии.
Диагностика, лечение и осложнения
Диагностика кисты желтого тела заключается в сборе анамнеза, гинекологическом осмотре, ультразвуковом обследовании и, при необходимости, лечебно-диагностической лапароскопии.
При выявлении новообразования в первые 3 месяца рекомендуется регулярное наблюдение у врача-гинеколога, так как киста может самостоятельно исчезнуть. Если этого не произошло, то назначается медикаментозная терапия, которая включает в себя противовоспалительные средства, физиотерапевтическое лечение (лазеротерапия, электрофорез, ультрафонофорез, магнитотерапия). При необходимости показано хирургическое лечение.
Если женщина затягивает с лечением, то это может повлечь за собой следующие осложнения:
Геморрагические кисты
Функциональные кисты могут развиваться с осложнениями, которые вызывают не только расширение полости кисты, а и появление внутри кровянистого содержимого вместо серозного. Такой процесс возникает в результате разрыва сосуда, кровь которого попала внутрь образования. Такие кисты называются геморрагическими. Международная классификация болезней учитывает и эту возможность. Код геморрагической кисты яичника МКБ N83.0, если в самом начале она являлась фолликулярной. Если же геморрагическая киста первоначально относилась к образованию желтого тела, то такая киста яичника по МКБ 10 имеет код N83.1.
Классификация других видов кист
Не все кисты яичников непосредственно связаны с работой внутренних половых органов. В некоторых случаях выявить причину их появления невозможно, хотя влияние оказывают и менструальный цикл, и появившаяся симптоматика. Такая киста яичника имеет код МКБ 10 N83.2. Данный код включает следующие виды образований:
Специалисты онкологического отделения Юсуповской больницы отличаются от других больниц европейским качеством, международным опытом работы и сотрудничеством с заграничными коллегами. В этой больнице работают высококлассные специалисты своего дела, которые применяют инновационные технологии в диагностике и лечении образований яичника. Индивидуальный подбор медикаментозных средств, учитывая особенности течения заболевания, способствуют эффективному избавлению от недуга. Вежливый медперсонал всегда готов помочь своим пациентам с решением любых трудностей. В Юсуповской клинике предусмотрена реабилитационная программа, направленная на скорейшее выздоровление и возвращению к прежнему образу жизни. Записаться на прием и консультацию можно по телефону.
Синдром поликистоза яичников
Общая информация
Краткое описание
Российская ассоциация эндокринологов
Российское общество акушеров-гинекологов
Синдром поликистоза яичников
Год утверждения: 2016 (пересмотр каждые 3 года)
Синдром поликистозных яичников (СПКЯ) – полигенное эндокринное расстройство, обусловленное как наследственными факторами, так и факторами внешней среды. Ведущими признаками СПКЯ являются: гиперандрогения, менструальная и/или овуляторная дисфункция и поликистозная морфология яичников.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
После пересмотра критериев NIH (1990) в 2012 году было принято решение о предпочтительном использовании для постановки диагноза СПКЯ согласованных критериев ASRM/ESHRE (2003) с обязательным указанием клинических вариантов [19]. Данный подход к диагностике СПКЯ поддерживается и Endocrine Society (США) (уровень убедительности рекомендаций В, уровень достоверности доказательств 2b) (таблица 1) [21].
Таблица 1. Диагностические критерии СПКЯ в соответствии с основными консенсусами 
Этиология и патогенез
Эпидемиология
Диагностика
Комментарии: ИМТ вычисляется по формуле: ИМТ (кг/м2) = масса тела (кг)/рост2 (м2).
Комментарии: Для диагностики ПКЯ достаточно, если данным критериям отвечает хотя бы один яичник. При обнаружении доминантного фолликула (более 10 мм в диаметре) или желтого тела, ультразвуковое исследование нужно повторить в следующем цикле. Данные критерии не следует применять у женщин, получающих КОК (комбинированные оральные контрацептивы). При наличии кист или асимметрии яичников требуется дополнительное исследование. Субъективное впечатление о ПКЯ не должно заменять настоящие критерии – необходимые данные о количестве, размерах фолликулов и объеме яичников. В то же время характер распределения фолликулов, увеличение объема и повышение эхогенности стромы можно не описывать, так как для клинической практики вполне достаточно измерения объема яичников.
Дифференциальный диагноз
Лечение
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а)
Комментарии: Снижение веса на фоне ТМОЖ у пациенток с СПКЯ способствует нормализации менструальной функции и улучшению ряда метаболических показателей (преимущественно – углеводного обмена), однако ответ имеет индивидуальный характер [21]. Снижение веса на фоне ТМОЖ при СПКЯ не оказывает существенного влияния на гирсутизм [21].
Комментарии: Поведенческая терапия с целью уменьшения потребления пищи и увеличения физической активности является обязательным условием проводимого лечения. Эффективность гипокалорийной диеты при одновременном использовании сибутрамина повышается и более существенно снижается уровень андрогенов у больных СПКЯ. Умеренное снижение веса при СПКЯ и ожирении зарегистрировано и при применении орлистата. Однако с позиции оценки соотношения «польза/риск», целесообразность рутинного применения фармакотерапии ожирения и избыточного веса при СПКЯ не поддерживается [14,40].
Хирургическое лечение
Комментарии: Эффективность лапароскопического дриллинга и применения гонадотропинов сопоставимы. Монополярная электрокаутеризация и лазер применяются с одинаковой эффективностью (уровень убедительности рекомендаций А, уровень достоверности доказательств 1а) [43, 44]. Для достижения эффекта при СПКЯ достаточно 4-х пункций яичника, с большим их числом ассоциировано возрастание преждевременной овариальной недостаточности [40]. У 50% пациентов после лапароскопии требуется индукция овуляции.
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2b).
Доброкачественные новообразования яичников
Общая информация
Краткое описание
Доброкачественные новообразования яичников – группа патологических дополнительных образований овариальной ткани, возникающих в результате нарушения процессов клеточной пролиферации и дифференцировки [1].
Название протокола: «Доброкачественные новообразования яичников»
Код протокола:
Сокращения, используемые в протоколе:
ДНЯ – доброкачественные новообразования яичников
ДП – дистопия почки
ЖКТ – желудочно-кишечный тракт
ЗНЯ – злокачественные новообразования яичников
КОК – комбинированные оральные контрацептивы
МРТ – магнитно-резонансная томография
Дата разработки протокола: апрель 2013года
Категория пациентов: пациентки с новообразованиями яичников
Пользователи протокола: акушеры-гинекологи, хирурги, врачи общей практики, урологи, проктологи
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация: нет
К доброкачественным опухолям яичников относятся [2]:
— Эпителиальные опухоли: простая серозная (цистоаденома), муцинозная;
— Опухоли полового тяжа и стромально-клеточные: фиброма, тека – клеточная и гранулезо-клеточная опухоль.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий:
Основные:
1. Жалобы.
2. Специальное гинекологическое исследование.
3.УЗИ малого таза.
Диагностические критерии
Жалобы и анамнез: специфических клинических симптомов нет.
Физикальные данные: при вагинальном исследовании определяется образование в области придатков матки.
Лабораторные исследования: нормальное содержание онкомаркера СА 125 в крови.
Инструментальные исследования:
1. УЗИ образования яичника более 3 см различной структуры с наличием капсулы.
2. МРТ – образования яичников.
3. Эндоскопическое исследование ЖКТ (ззофагогастроскопия, колоноскопия) для исключения метастазов рака желудка в яичник и вовлечения в процесс прямой и сигмовидной кишок.
4. Рентгенологические – при невозможности провести колоноскопиюдопустимаирригоскопия.
Консультации специалистов
Показания для консультации специалистов:
— невозможность исключить острый аппендицит;
— дистопия почек;
— любые другие пороки мочевыводящих путей;
— внеорганные и костные опухоли таза;
— дивертикулез сигмовидной кишки.
Дифференциальный диагноз
Лечение
Цели лечения: удаление доброкачественного новообразования яичника.
Тактика лечения
Немедикаментозное лечение: нет
Медикаментозное лечение: нет
Другие виды лечения: нет
Дальнейшее ведение: диспансерное наблюдение врача акушера-гинекологасогласно приказа МЗ РК № 885 от 26 декабря 2012 г. «Ведение больных с хроническими формами заболевания».
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
— частота случаев рака яичника в группе пациенток с доброкачественными новообразованиями яичников;
— частота осложнений после оперативного лечения.
Госпитализация
Показания для госпитализации
Плановая: доброкачественные опухоли яичников и кисты яичников, сохраняющиеся в течение 4-6 месяцев, или размером более 6 см в диаметре.
Экстренная: боли внизу живота при наличии доброкачественных опухолей яичников и кист яичников [3].
Минимальный перечень обследования для плановой госпитализации: согласно инструкции по обследованию больных на плановое хирургическое лечение.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола:
Омарова Г.К. – д.м.н., заведующая кафедрой акушерства и гинекологии №1 Казахский Национальный медицинский университет им. С.Д. Асфендиярова (КазНМУ).
Бегниязова Ж.С. – к.м.н., доцент кафедры акушерства и гинекологии № 1 КазНМУ.
Жатканбаева Г.Ж. – к.м.н., доцент кафедры акушерства и гинекологии № 1 КазНМУ.
Кудаманова А.Б. – к.м.н., доцент кафедры акушерства и гинекологии № 1 КазНМУ.
Садуакасова Ш.М. – к.м.н., доцент кафедры акушерства и гинекологии № 1 КазНМУ. Сармулдаева Ш.К. – к.м.н., доцент кафедры акушерства и гинекологии № 1 КазНМУ.
Указание на отсутствие конфликта интересов: авторы подтверждают отсутствие скрытого конфликта интересов.
Рецензенты:
Мезинова Н.Н. – д.м.н., профессор кафедры акушерства и гинекологии Казахстанско-российского медицинского университета
Исина Г.М. – д.м.н., заведующая кафедрой акушерства и гинекологии Алматинского государственного института усовершенствования врачей
Дощанова А.М.- д.м.н., профессор,врач высшей категории, заведующая кафедрой акушерства и гинекологии по интернатуре АО «МУА»
Указание условий пересмотра протокола:
Пересмотр протокола через 3 года после его вступления в действие и/или при появлении новых методов диагностики/лечения с более высоким уровнем доказательности.
Злокачественное новообразование яичника, фаллопиевой трубы и первичная перитонеальная карцинома
Общая информация
Краткое описание
Карцинома яичника — злокачественная опухоль, поражающая яичники. Может носить как первичный характер, когда основной очаг расположен в тканях яичника, так и вторичный (метастатический), с первичным очагом практически в любой части тела [18].
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| С56 | Злокачественное новообразование яичника |
Дата разработки/пересмотра протокола: 2017 год.
Пользователи протокола: врачи-онкологи, онкологи-гинекологи, химиотерапевты, врачи-хирурги, лучевые терапевты.
Категория пациентов: женщины.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов |
| GPP | Наилучшая клиническая практика |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Таблица 1. Стадирование РЯ: измененная номенклатура FIGO (введена в действие с 01.01.2014г., изменения внесены курсивом)
Дополнительные требования к стадированию:
· гистотип опухоли и степень дифференцировки должны быть определены при первом стадировании;
· первоисточник опухоли (РЯ, ППР, РФТ) должен быть определен везде, где это возможно сделать;
· опухоли, которые могли бы быть стадированы как стадия 1, но с наличием плотных спаек могут быть стадированы как вторая стадия, если в спайках при гистологическом исследовании найдена опухоль.
Таблица 2. Основные гистологические типы опухолей яичников
| Основные гистотипы | Классификация по гистотипам |
| Эпителиальные | Серозные (доброкачественные, пограничные, аденокарциномы) |
| Муцинозные (доброкачественные, пограничные, аденокарциномы) | |
| Эндометриоидные (доброкачественные или пограничные, карциносаркомы, злокачественные смешанные мезенхимальные опухоли, аденосаркомы, эндометриальные стромальные саркомы) | |
| Светлоклеточные (доброкачественные, пограничные, аденокарциномы) | |
| Бреннера (доброкачественные, пограничные, аденокарциномы) | |
| Переходноклеточные (папиллярного типа, Бреннеро подобные злокачественные) | |
| Недифференцированные карциномы | |
| Опухоли стромы полового тяжа | Гранулезо-тека клеточные |
| Сертоли-Лейдига | |
| Гинандробластома | |
| Стромы полового тяжа с аннулярными тубулами | |
| Стероидноклеточные | |
| Герминогенные опухоли | Дисгерминома |
| Энтодермального синуса | |
| Эмбриональные карциномы | |
| Полиэмбриома | |
| Хориокарцинома | |
| Тератома (незрелые – солидные, зрелые – кистозные) | |
| Смешанные | |
| Смешанные герминогенные и стромы полового тяжа | Гонадобластома |
| Другие | |
| Другие злокачественные опухоли яичников | Саркомы |
| Злокачественные лимфомы | |
| Мелкоклеточные карциномы | |
| Метастатические опухоли | |
| Другие |
| Макроскопическое описание препарата (раздельно для каждого яичника) | Размер и вес, цвет, состояние капсулы, вид на разрезе, приблизительное соотношение кистозного и солидного компонента (в %), наличие папиллярных структур (при наличии, в % приблизительно), и другие вовлеченные органы |
| Опухоль | Общая величина (3 размера: высота, ширина, длина), расположение, вид, глубина инвазии (по отношению к границе миометрия/эндометрия), толщина миометрия (мм), эндометрия, вовлечение серозной оболочки матки, вовлечение шейки матки, придатков |
| Другие находки | Наличие инвазии в другие органы |
| Лимфатические узлы | При их наличии: размеры, локализация, размер наибольшего л/узла, количество, количество кассет |
| Микроскопическое описание | Основная опухоль: · гистологический тип; · степень дифференцировки; · инвазия; · вовлечение капсулы/поверхности; · лимфоваскулярная инвазия; · ИГХ маркеры. Метастазы (желательно описывать отдельно): Месторасположение метастазов (лимфоузлы пораженные/количество узлов, размер наибольшего метастаза, распространение за пределы лимфоузла) |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
| Жалобы | Боли внизу живота, увеличение живота в размерах, снижение или отсутствие аппетита, общая слабость, одышка. |
| Физикальные исследования | · осмотр на зеркалах · ректовагинальный осмотр. |
| Лабораторные исследования | · кровь на гепатиты В и С – при положительных результатах, есть возможность наличия первичного рака печени. · СА 125 – повышение уровня при опухолевых процессах, либо при рецидивах · НЕ-4 – повышение уровня при опухолевых процессах, либо при рецидивах · СА 19.9 – повышение уровня, есть возможность наличия первичного рака органов ЖКТ |
| Инструментальные исследования | · рентгенография органов грудной клетки – возможность определения метастазов в легких · фиброэзофагогастроскопия – возможность обнаружения опухолей желудка, пищевода · компьютерная томография органов брюшной полости и забрюшинного пространства – определение распространенности опухолевого процесса · МРТ органов малого таза – определение распространенности опухолевого процесса · колоноскопия – возможность обнаружения опухолей толстого кишечника, либо прорастание опухоли из вне. |
Таблица 1. Индекс риска малигнизации для объемных образований в малом тазу
| Признак | Бальная система | |
| Менопауза | Пременопауза | 1 |
| Постменопауза | 3 | |
| Эхографические признаки | Многокамерное | Нет ни одного признака = 0; Один признак = 1 балл; Сочетание более 1 признака = 3 балла. |
| Солидный компонент | ||
| Двухсторонние | ||
| Асцит | ||
| Метастазы | ||
| СА125 | Абсолютное значение | |
| ИРМ | Значение | |
Стандартными обследованиями при подозрении на РЯ, РФТ и ППК являются обследования желудка, кишечника, поджелудочной железы, молочных желез и матки.
Для оценки распространенности процесса обычно используются компьютерная томография с/без контрастным усилением, магнитно-резонансная томография в сочетании с тестом на антигены СА125, СА19-9.
Для гистологического подтверждения диагноза необходим образец ткани, который можно получить при пункции, диагностической лапароскопии/лапаротомии и первичной циторедуктивной операции.
Диагностический алгоритм: (схема)
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| Цирроз печени | Наличие асцита | Биохимический анализ крови, кровь на гепатиты В и С, СА 125, НЕ-4, СА 19.9, КТ органов брюшной полости и забрюшинного пространства, МРТ органов малого таза | Отсутствие КТ-данных за цирроз, в биохимическом анализе крови нормальные показатели печеночных проб, высокие показатели уровней СА 125, НЕ-4. |
| Рак молочной железы, рак желудка, рак толстого кишечника, рак эндометрия. | Объемные образования яичников. | СА 125, НЕ-4, СА 19.9, маммография, фиброэзофагогастроскопия, КТ органов брюшной полости и забрюшинного пространства, МРТ органов малого таза, колоноскопия. | Отсутствие данных обследования за наличие опухолевого процесса в молочной железе, в желудке, в кишечнике, в теле матки. |
| Доброкачественные опухоли яичников | Объемные образования яичников. | СА 125, НЕ-4, МРТ органов малого таза. | Высокие показатели уровней СА 125, НЕ-4, МРТ-данные злокачественного процесса яичников |
| Внематочная беременность | Объемные образования придатков. | СА 125, НЕ-4, МРТ органов малого таза, уровень ХГЧ. | Высокие показатели уровней СА 125, НЕ-4, МРТ-данные злокачественного процесса яичников, нормальные показатели уровня ХГЧ. |
| Тубоовариальные образования придатков | Объемные образования придатков. | СА 125, НЕ-4, МРТ органов малого таза. | Высокие показатели уровней СА 125, НЕ-4, МРТ-данные злокачественного процесса яичников, неэффективность противовоспалительного лечения |
| Туберкулез придатков, туберкулез брюшной полости. | Объемные образования придатков. Наличие асцита | СА 125, НЕ-4, МРТ органов малого таза. Диагностическая гистероскопия. | Высокие показатели уровней СА 125, НЕ-4, МРТ-данные злокачественного процесса яичников. |
| Миома матки | Объемные образования в области придатков. | СА 125, НЕ-4, МРТ органов малого таза. | Высокие показатели уровней СА 125, НЕ-4, МРТ-данные злокачественного процесса яичников. |
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Апрепитант (Aprepitant) |
| Бевацизумаб (Bevacizumab) |
| Блеомицин (Bleomycin) |
| Бупивакаин (Bupivacaine) |
| Винбластин (Vinblastine) |
| Винкристин (Vincristine) |
| Винорелбин (Vinorelbine) |
| Гемцитабин (Gemcitabine) |
| Гиосцина бутилбромид (Hyoscine butylbromide) |
| Дактиномицин (Dactinomycin) |
| Дарбэпоэтин альфа (Darbepoetin alfa) |
| Дексаметазон (Dexamethasone) |
| Доксорубицин (Doxorubicin) |
| Доцетаксел (Docetaxel) |
| Дротаверин (Drotaverinum) |
| Иринотекан (Irinotecan) |
| Ифосфамид (Ifosfamide) |
| Калия хлорид (Potassium chloride) |
| Капецитабин (Capecitabine) |
| Карбоплатин (Carboplatin) |
| Кетопрофен (Ketoprofen) |
| Ленограстим (Lenograstim) |
| Лорноксикам (Lornoxicam) |
| Месна (Mesna) |
| Метамизол натрия (Metamizole) |
| Метоклопрамид (Metoclopramide) |
| Метотрексат (Methotrexate) |
| Метронидазол (Metronidazole) |
| Митомицин (Mitomycin) |
| Молграмоcтим (Molgramostim) |
| Надропарин кальция (Nadroparin calcium) |
| Оксалиплатин (Oxaliplatin) |
| Олапариб (Olaparib) |
| Ондансетрон (Ondansetron) |
| Паклитаксел (Paclitaxel) |
| Парацетамол (Paracetamol) |
| Прокаин (Procaine) |
| Пэгфилграстим (Pegfilgrastim) |
| Тамоксифен (Tamoxifen) |
| Топотекан (Topotecan) |
| Трабектедин (Trabectedin) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Фамотидин (Famotidine) |
| Филграстим (Filgrastim) |
| Флуконазол (Fluconazole) |
| Фуросемид (Furosemide) |
| Цефазолин (Cefazolin) |
| Циклофосфамид (Cyclophosphamide) |
| Ципрофлоксацин (Ciprofloxacin) |
| Цисплатин (Cisplatin) |
| Эпоэтин альфа (Epoetin alfa) |
| Эпоэтин бета (Epoetin Beta) |
| Этамзилат (Etamsylate) |
| Этопозид (Etoposide) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Лечение рака яичников на амбулаторном уровне проводится в условиях дневного стационара.
Амбулаторно проводится только ПХТ
Медикаментозное лечение: по схемам аналогичным проводимым в стационаре (смотреть Стационарный уровень).
Хирургическое вмешательство: нет.
Дальнейшее ведение:
Наблюдение за больными после первичного лечения:
После первичного лечения больные РЯ должны наблюдаться гинекологом-онкологом (химиотерапевтом или специально подготовленным гинекологом) в следующие сроки:
· 1 и 2 годы –1 раз в 3 месяца
· 3 и 4 годы – 1 раз в четыре месяца
· 5 год – 1 раз в полгода
· 6 год и далее – 1 раз в год
Определение СА-125 обладает высокой прогностической значимостью, если было повышено до лечения и должно определяться при каждом осмотре. Критерии использования СА-125 подробно описаны [6,32,33].
Используются и методы медицинской визуализации, такие как УЗИ, КТ, МРТ и ПЭТ. В рутинной практике они назначаются только при наличии клинических (рецидив/метастаз) и/или биохимических (повышение СА125) подозрениях на прогрессирование болезни.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения определяется на мультидисциплинарной группе. Основными видами лечения являются хирургический и химиотерапевтический.
Медикаментозное лечение
Ранние стадии
Все пациенты с ранними стадиями РЯ, РФТ и ППК и пограничными опухолями должны подвергаться тщательному хирургическому стадированию. Процедура хирургического стадирования должна включать взятие смывов с брюшины.
· тщательное обследование всей поверхности брюшины включая диафрагму, поверхность кишечника и Дугласово пространство;
· биопсия всех подозрительных образований в брюшной полости;
· удаление большого сальника и биопсии брюшины;
· удаление адекватного количества тазовых и парааортальных лимфатических узлов для исследования;
· удаление аппендикса, тщательная ревизия кишечника и поджелудочной железы при муцинозных опухолях [4,5,6].
Лечение больных РЯ на ранних стадиях определяется факторами риска [7]. Стадирование РЯ основано на хирургической оценке.
Таблица 3. Алгоритм ведения больных при ранних стадиях РЯ и пограничных опухолях
| Операция | Наименование | Тактика ведения |
| Лапаротомия, стадирование + ТАГ + БСО | Инвазивный РЯ, низкий риск | Наблюдение |
| Инвазивный РЯ, высокий риск | Адъювантная химиотерапия | |
| Пограничная опухоль, нет инвазивных имплантов | Наблюдение | |
| Пограничная опухоль, есть инвазивные импланты | Адъювантная химиотерапия |
| FIGO | Риск |
| Низкий риск | 1а G1 |
| Средний риск | Ib или Ic, G1, Ia G2 |
| Высокий риск | I G3, Ib или Ic, G2 или 3 |
| Светлоклеточный рак яичников, IIа |
| День цикла | Препараты | Доза и путь введения | Кол-во циклов | Частота повторения |
| 1 | Паклитаксел | 175 мг/м 2 в/в | 4 | Каждые 3 недели |
| Карбоплатин | AUC 5-6 в/в | |||
| 1 | Карбоплатин | AUC 5-6 в/в | 3-6 | Каждые 3 недели |
Женщинам в пременопаузе, которые намерены сохранить фертильность может быть предложена органосохраняющая операция с последующим наблюдением при отсутствии факторов риска и благоприятной морфологической форме опухоли [8,9,10].
Адъювантная химиотерапия препаратами платины при опухолях с высоких риском снижает вероятность рецидива и улучшает показатели выживаемости [11,12]. Наиболее распространенный режим адъювантной химиотерапии – это комбинация карбоплатина с паклитакселом, так как эта схема легка в использовании и имеет приемлемую токсичность по сравнению с другими препаратами (Таблица 5).
Пациенты с предполагаемой 1 стадией заболевания, которые не стадированы, также нуждаются в адъювантной химиотерапии или реоперации с целью стадирования. Таким образом, адъювантная химиотерапия должна проводиться не только неоптимально стадированным больным, но и оптимально стадированным пациенткам среднего или высокого риска рецидивирования. Больным с опухолями в Ia-IB стадии с высокой степенью дифференцировки (G1) после операции не требуется дополнительного лечения при условии оптимального стадирования.
Пограничные опухоли
Лечение пограничных опухолей основано на экспертном заключении патоморфолога [13]. Необходимо документирование любых метастазов опухоли согласно критериям Bell, Weinstock & Scully [14].
При отсутствии инвазивных имплантов нет убедительных данных, что адъювантная химиотерапия улучшит показатели выживаемости [9,15]. Адъювантная химиотерапия должна проводится при наличии инвазивных имплантов (Таблица 5).
Распространенный РЯ, стадии заболевания FIGO II—IV
Все больные с распространенным РЯ лечатся комбинацией циторедуктивной хирургии и химиотерапии.
Пациенты, у которых выполнение циторедуктивной операции на первом этапе невозможно в связи с большим количеством метастазов в брюшной полости, либо общее состояние не позволяет провести агрессивное хирургическое вмешательство (выраженный плеврит и пр.) являются кандидатами для неоадъювантной химиотерапии.
Помощь в определении операбельности распространенного РЯ, РФТ и ППР может оказать определение Индекса перитонеального карциноматоза. Данный индекс определяется на основе интегрированных данных первичной опухоли и ее распространения в брюшной полости во время визуального осмотра. Для присвоения баллов (LS – «lesion score») необходимо определить размеры опухолевых узлов. LS-0 означает, что нет видимых депозитов опухоли, LS-1 означает, что имеются опухолевые узлы размером 2,5 см [16,17].
Первичная циторедуктивная операция:
При правильном отборе, в целом первичная циторедуктивная операция хорошо переносится больными и теоретически преследует три основные задачи:
1) улучшение общего состояния за счет устранения постоянной тошноты и рвоты, связанной с метастатическим поражением большого сальника и уменьшением объема асцита;
2) удалением гипоксических участков опухоли, и увеличением количества митозов в опухоли в ответ на их хирургическое удаление и тем самым создание условий для химиотерапии;
3) опосредованное улучшение иммунитета больных.
Хирургическое лечение при распространенном РЯ включает в себя [18,19,20,21]:
· ТАГ;
· БСО;
· оментэктомия;
· стадирование;
· циторедукция (удаление метастатических очагов с поверхности брюшины, кишечника и др.).
Цель циторедуктивной операции – полное удаление опухоли или максимальное удаление всех видимых очагов опухоли. «Оптимальной» циторедуктивная операция считается при остаточной опухоли 0 см [6,19].
Химиотерапия 1 линии при эпителиальном РЯ должна включать препараты платины. Нет достоверной разницы в показателях выживаемости после химиотерапии карбоплатином и цисплатином. Принимая во внимание удобство использования и достоверно меньшей токсичности карбоплатин остается препаратом выбора номер один [22,23,24].
NB! Расчет дозы карбоплатина под фармокологической кривой (AUC) проводится по формуле Калверта (1989). Формула Калверта: Доза (мг) = AUC х (СКФ + 25). AUC 5-7 примонохимиотерапии и у ранее не леченных больных, AUC 4-6 при использовании карбоплатина в комбинации и у ранее леченных больных..
Рекомендованные схемы химиотерапии первой линии распространенного РЯ, РФТ и ППР представлены в следующей Таблице 6:
Таблица 6. Схема химиотерапии и режим дозирования для распространенного РЯ, РФТ и ППК (стадии FIGO II-IV),[25]
Два крупных исследования GOG0218 и ICON7 подтвердили эффективность бевацизумаба в первой линии химиотерапии при распространенном раке яичников, где было отмечено увеличение медианы до прогрессирования и медианы общей выживаемости [26,27].
Неоадъювантная химиотерапия
Не все пациенты распространенным РЯ являются кандидатами для первичной циторедуктивной операции в виду распространенности опухолевого процесса (главным образом выраженные асциты и экссудативные плевриты, экстраперитонеальные метастазы) либо слабого общесоматического состояния (ECOG≥3). Для таких пациентов, после морфологического подтверждения диагноза и стадирования, методом выбора является НАХТ [6].
Интервальная (промежуточная) циторедуктивная операция у таких больных может быть выполнена после 2-3 курсов НАХТ при улучшении общесоматического статуса по ECOG≤2 и хорошем клиническом ответе, который определяется по регрессии асцита и экссудативного плеврита, уменьшении опухоли и значительной регрессии уровня СА-125 в крови (если был повышен исходно).
В многочисленных исследованиях НАХТ показала себя не хуже, чем первичная циторедуктивная операция [29,30,31].
Операции “Second Look”.
Обычно проводятся в рамках научных исследований и клинической выгоды от подобных операций нет.
Прогрессирование и рецидивы заболевания.
Критерии констатации прогрессирования рака яичников:
1) клинически или рентгенологически подтвержденное прогрессирование;
2) прогрессирование по росту уровня СА 125, подтвержденное повторным анализом с интервалом не менее 1 недели при соблюдении следующих условий:
· рост СА 125 в 2 раза выше верхней границы нормы, если ранее он находился в пределах нормы;
· рост СА 125 в 2 раза выше наименьшего значения, зарегистрированного во время проводимого лечения, если во время лечения нормализации СА 125 не зафиксировано.
Лечение в данных клинических ситуациях, не приводит к выздоровлению пациентов. Поэтому основной целью такого лечения является улучшение качества жизни и интеграция в общий план ведения больного.
Химиотерапия
Чувствительные к препаратам платины. У пациентов со временем до прогрессирования (после окончания платиносодержащей химиотерапии) более 6 месяцев лечение должно возобновляться препаратами платины [34,35,36]. Предпочтительными режимами терапии платино-чувствительного рецидива могут быть [39-46,72,73]:
· карбоплатин в монорежиме;
· карбоплатин/доцетаксел;
· карбоплатин/гемцитабин;
· карбоплатин/гемцитабин/бевацизумаб;
· цисплатин/гемцитабин;
· карбоплатин/липосомальный доксорубицин;
· карбоплатин/паклитаксел (каждые три недели или еженедельно);
· цисплатин;
· трабектедин/липосомальный доксорубицин;
· топотекан/карбоплатин;
· топотекан/цисплатин.
Таргетными препаратами, используемыми для платиночувствительного рецидива могут быть бевацизумаб, если первичное лечение проводилось без него и олапариб*, у носителей мутаций BRCA1&2 [47,48,49] (NB! * применять после регистрации на территории РК).
Резистентные к препаратам платины:
При развитии рецидива в течение 6 месяцев от окончания химиотерапии говорят о платинорезистентном заболевании, а на фоне проведения химиотерапии с использованием препаратов платины – платинорефректарным.
Препаратами выбора для данной группы больных могут быть [47-49,50-57]:
· доцетаксел;
· пероральный этопозид;
· гемцитабин;
· липосомальный доксорубицин;
· липосомальный доксорубицин/бевацизумаб;
· еженедельный паклитаксел;
· еженедельный паклитаксел/бевацизумаб;
· топотекан;
· винорельбин.
Ограниченное применение может иметь тамоксифен [58,59].
Решение по прекращению лечения может быть принято после отсутствия серологического либо клинического ответа на лечение при использовании двух последовательных курсов химиотерапии второй линии.
При светлоклеточной и муцинозной аденокарциноме яичников (и в 1-й линии, и в рецидивах) используются режимы [25,27] (NB! * применять после регистрации на территории РК):
· иринотекан/цисплатин;
· оксалиплатин*/капецитабин;
· иринотекан/митомицин*.
Хирургическое лечение рецидивов РЯ, РФТ и ППР.
Вторичные циторедуктивные операции оправданы у сравнительно небольшой группы больных с рецидивами, у которых обычно [60]:
· длительный безрецидивный период (обычно > 2 лет);
· пациенты, у которых рецидивная опухоль может быть удалена полностью.
Хирургическое лечение не должно быть методом выбора у больных с ранним прогрессированием болезни на фоне проводимой химиотерапии [61].
Часто хирургическое лечение может носить паллиативный характер (особенно при кишечной непроходимости для улучшения качества жизни).
В настоящее время нет консенсуса по вопросу: у кого, когда, в каком объеме проводить хирургическое лечение рецидивов. Три проспективных исследования призваны ответить на часть из этих вопросов [62]. Очевидно, что вмешательство должно носить «оптимальный» характер.
Герминогенные опухоли
Герминогенные опухоли наиболее часто встречаются в молодом возрасте, когда стоит вопрос о сохранении фертильности. А их высокая чувствительность к химиотерапии позволяет проводить органосохраняющие операции. При этом очень важно избегать осложнений, обусловленных хирургическим лечением во избежание задержек начала химиотерапии.
Хирургическое лечение обычно выполняется на первом этапе и включает в себя:
· БСО на стороне поражения;
· смывы с брюшины на цитологическое исследование;
· тщательная ревизия брюшной полости и забрюшинного пространства;
· вылущивание кист при их наличии во втором яичнике (при макроскопически неизмененном втором яичнике его биопсия не показана, за исключением дисгермином);
· роль циторедуктивных операций при распространенных герминогенных опухолях яичников до сих пор не определена.
У больных дисгерминомой «1А» стадии и больных чистой незрелой тератомой стадии «1А, G1» можно ограничиться одним хирургическим лечением, согласно описанному выше алгоритму, тем не менее, необходимо тщательное динамическое наблюдение на протяжении длительного времени, т.к. вероятность рецидива сохраняется на протяжении 20 лет. Во всех остальных случаях показана послеоперационная химиотерапия. При более высоком риске рецидива гранулезоклеточных опухолей (разрыв капсулы яичника, поздние стадии заболевания) стандартом 1 линии химиотерапии является адъювантная химиотерапия с включением этопозида и цисплатина (ЕР) или блеомицина, этопозида, цисплатина (ВЕР) [63]. Обязательное назначение оральных контрацептивов во время химиотерапии предохраняет от беременности и подавляет функцию яичников, защищая их, и обеспечивая сохранение репродуктивной функции.
Таблица 7. Режим ВЕР для лечения больных герминогенными опухолями
Препаратами выбора могут также быть: винбластин, ифосфамид, карбоплатин.
Схемой второй линии химиотерапии при герминогенных опухолях служит комбинация (NB! * применять после регистрации на территории РК):
· VAC (винкристин, дактиномицин*, циклофосфамид);
· TIP (паклитаксел, ифосамид, месна, цисплатин).
Третья линия химиотерапии, это:
· TGP (паклитаксел, гемцитабин, оксалиплатин*);
· GemOx (гемцитабин, оксалиплатин*).
Для незрелых тератом II и III степени злокачественности лучшей считается схема VAC или подобная комбинация с винбластином.
Роль операций “Second look” при герминогенных опухолях точно неизвестна, но возможно от нее выиграют больные с увеличенными забрюшинными лимфоузлами и те, у кого исходно был распространенный опухолевый процесс.
После завершения лечения все больные должны наблюдаться с регулярным определением сывороточных маркеров и гинекологического обследования с той же частотой как при эпителиальном РЯ. Для ранней диагностики рецидива в качестве маркеров могут быть использованы ХГЧ, ЛДГ, АФП, РЭА и СА-125 если они были исходно повышены. У большинства больных менструальная и репродуктивная функция восстанавливается [64]. Гозерелин показал отличный результат в сохранении репродуктивной функции во время химиотерапии у больных гормоно-резистентными формами рака молочной железы [65].
Опухоли стромы полового тяжа
Ранние стадии (стадия «1»): При «1» стадии у женщин молодого возраста при желании сохранить репродуктивную функцию достаточно выполнения односторонней СОЭ с раздельным диагностическим выскабливанием цервикального канала и полости матки. У женщин в постменопаузе показана ТАГ с двусторонней СОЭ [66,67]. Адъювантное лечение при «1» стадии не показано.
Стадия II—IV (распространенные стадии). Методом выбора при лечении распространенных стадий является лучевая либо химиотерапия [68]. В связи с тем, что нет данных по изучению различных схем химиотерапии при опухолях стромы полового тяжа, обычно используется такая же схема, как при герминогенных опухолях [69].
Рецидивы. При локализованных и резектабельных рецидивах, возникших через 12 и более месяцев и после завершения лечения, показана циторедуктивная операция. Для ранней диагностики рецидива можно использовать сывороточный ингибин [70].
Рак фаллопиевой трубы – лечение РФТ не отличается от лечения эпителиального РЯ.
Перечень основных лекарственных средств:
Дальнейшее ведение:
Наблюдение за больными после первичного лечения
После первичного лечения больные РЯ должны наблюдаться гинекологом-онкологом (химиотерапевтом или специально подготовленным гинекологом) в следующие сроки:
· 1 и 2 годы –1 раз в 3 месяца;
· 3 и 4 годы – 1 раз в четыре месяца;
· 5 год – 1 раз в полгода;
· 6 год и далее – 1 раз в год;
Определение СА-125 обладает высокой прогностической значимостью, если было повышено до лечения и должно определяться при каждом осмотре. Критерии использования СА-125 подробно описаны [6,32,33].
Используются и методы медицинской визуализации, такие как УЗИ, КТ, МРТ и ПЭТ. В рутинной практике они назначаются только при наличии клинических (рецидив/метастаз) и/или биохимических (повышение СА125) подозрениях на прогрессирование болезни.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
· верифицированный диагноз рака яичников;
· не верифицированный диагноз, при наличии МРТ-данных объемного образования малого таза, либо асцита, повышенный уровень СА 125 и/или НЕ 4
· курабельные больные.
Показания для экстренной госпитализации: нет
Информация
Источники и литература
Информация
| в/в | внутривенно |
| и/п | интраперитонеально |
| АФП | альфа-фетопротеин |
| БСО | билатеральная сальпинговариоэктомия |
| ИГХ | иммуногистохимия |
| ИПК | индекс перитонеального канцероматоза |
| КТ | компьютерно-томографическое исследование |
| ЛДГ | лактатдигидрогиназа |
| ЛС | лекарственное средство |
| МНН | международное непатентованное название |
| МРТ | магнитно-резонансная томография |
| ПХТ | полихимиотерапия |
| НАХТ | неоадъювантная химиотерапия |
| односторонней СОЭ | односторонней сальпинговариоэктомией |
| ПЭТ | позитронно-эмиссионная томография |
| ППР | первичный перитонеальный рак |
| РЯ | рак яичников |
| РФТ | рак фаллопиевой трубы |
| РЭА | раковоэмбриональный антиген |
| СА-125 | раковый антиген 125 |
| HE-4 | human epididymis protein 4 |
| ТАГ | тазовая абдоминальная гистерэктомия |
| УЗИ | ультразвуковое исследование |
| УД | уровень доказательности |
| ХТТ | химиотаргетная терапия |
| ХГЧ | хорионический гонадотропин человека |
| GOG | группа гинекологов онкологов (кооперированная группа исследователей гинекологического рака, США) |
| FIGO | Международная Федерация Гинекологов и Акушеров |
| VAC | ПХТ по схеме: винкристин, дактиномицин, циклофосфамид) |
| GemOx | ПХТ по схеме: гемцитабин, оксалиплатин* |
| TIP | ПХТ по схеме: паклитаксел, ифосамид, месна, цисплатин |
| TGP | ПХТ по схеме: паклитаксел, гемцитабин, оксалиплатин* |
| Second look | операция «второй взгляд» |
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
1) Кукубасов Ерлан Каирлыевич – кандидат медицинских наук, руководитель центра онкогинекологии, РГП на ПХВ «Казахский научно-исследовательский институт онкологии и радиологии».
2) Чингисова Жанна Казбековна – доктор медицинских наук, заместитель директора по клинике, РГП на ПХВ «Казахский научно-исследовательский институт онкологии и радиологии».
3) Кайрбаев Мурат Решатович – доктор медицинских наук, директор клиники «SEMA»
4) Болатбекова Райхан Олмесхановна – врач центра онкогинекологии, РГП на ПХВ «Казахский научно-исследовательский институт онкологии и радиологии».
5) Смагулова Калдыгуль Кабаковна – заведующая дневным стационаром химиотерапии, РГП на ПХВ «Казахский научно-исследовательский институт онкологии и радиологии».
6) Жусупова Бахыт Тасболатовна – заведующая отделением химиотерапии, РГП на ПХВ «Городской онкологический диспансер г. Астаны»
7) Табаров Адлет Берикболович – клинический фармаколог, начальник отдела инновационного менеджмента РГП на ПХВ «Больница медицинского центра Управления делами Президента РК»
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
1) Манамбаева Зухра Алпысбаевна – доктор медицинских наук, профессор кафедры онкологии Казахского национального медицинского университета имени С.Д. Асфендиярова
Указание условий пересмотра протокола: Пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.