остеоартроз стоп код по мкб 10
Полиостеоартроз (артрозная болезнь)
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Локализованный (поражение менее 3 суставов):
3. Коленные суставы.
4. Тазобедренные суставы.
Генерализованный (поражение 3 суставов и более):
1. С поражением дистальных и проксимальных межфаланговых суставов.
2. С поражением крупных суставов.
2. Врожденные, приобретенные, эндемические заболевания.
3. Метаболические болезни:
5. Болезнь отложения кальция (фосфат кальция, гидроксиапатит).
7. Другие заболевания (аваскулярный некроз, ревматоидный артрит, болезнь Педжета и
Клиническая классификация деформирующего остеоартроза
— д еформирующий полиостеартроз.
— м едленно прогрессирующее;
Рентгенологическая стадия III
Наличие реактивного синовиита:
— с реактивным синовиитом;
— с часто рецидивирующем синовиитом.
Степень нарушения функции:
Диагностика
При постановке диагноза необходимо руководствоваться разработанными Американской коллегией ревматологов (1990) диагностическими критериями.
Ф изикальное обследование
Увеличение объема суставов чаще происходит за счет пролиферативных изменений (остеофиты), но может быть следствием отека околосуставных тканей. Особенно характерно образование узелков в области дистальных (узелки Гебердена) и проксимальных (узелки Бушара) межфаланговых суставов. Выраженная припухлость и локальное повышение температуры над суставами возникают редко, но могут появляться при развитии вторичного синовита.
В отличие от воспалительных заболеваний суставов, внесуставные проявления при остеоартрозе не наблюдают.
Л абораторные исследования
При первичном (идиопатическом) остеоартрозе обнаружение патологических изменений стандартных лабораторных показателей в целом не характерно. Следует иметь ввиду, что у больных пожилого возраста (большинство больных остеоартрозом) небольшое увеличение СОЭ и титров ревматоидного фактора может быть связано с возрастом и не является основанием для исключения диагноза остеоартроза.
И нструментальные исследования
Рентгенологические признаки остеоартроза:
— сужение суставной щели;
— склероз прилежащей к суставному хрящу кости;
— остеофиты по краям суставных поверхностей и в местах прикрепления связок;
— изменение формы эпифизов.
П оказания для консультации специалистов:
Перечень основных диагностических мероприятий:
3. Определение уровня мочевой кислоты.
4. Рентгенография сустава.
Перечень дополнительных диагностических мероприятий:
1. Пункция сустава, исследование синовиальной жидкости.
Артроз
Чтобы не допустить инвалидности, артроз нужно лечить. Из этой статьи вы узнаете все об этом заболевании. В Москве его успешно лечат в медицинском центре «Парамита».
Что такое артроз
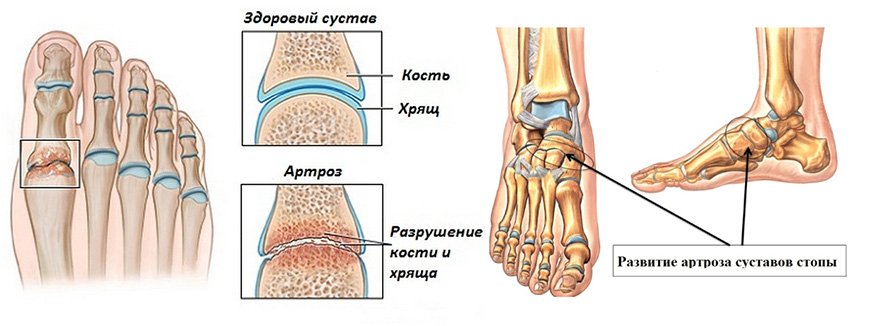
Артроз – это заболевание суставов дегенеративно-дистрофического характера с постепенным разрушением хрящевой и разрастанием костной ткани. Процесс сопровождается деформацией, нарушением суставной функции и болями. В последнее время чаще применяется термин остеоартроз (остеоартрит ОА) – группу заболеваний, в основе которых лежит не чисто дистрофические, а дистрофически-воспалительные процессы, приводящие к постепенному разрушению сустава. Все больше специалистов считают, что причины артрозов и остеоартрозов, механизмы их развития одинаковы, то есть, по сути это одно и то же заболевание.
По статистике в разных странах артрозами страдает от 10 до 20% населения. Возрастные нарушения в опорно-двигательном аппарате к 80 годам имеют практически все. При этом больные далеко не всегда вовремя обращаются к врачу и долго лечатся самостоятельно, что приводит к инвалидизации. Тогда как правильно подобранное лечение может избавить от страданий и приостановить прогрессирование заболевания. Коды артроза по МКБ 10: M15-M19.
Причины и механизм развития артроза
Причины развития суставного дегенеративно-дистрофического процесса многообразны. Артроз – это заболевание, начинающееся постепенно на фоне врожденных особенностей строения соединительной ткани, а также длительного микротравмирования, перенесенных острых суставных повреждений и заболеваний. Почти все хронические воспалительные процессы (артриты) со временем переходят в дегенеративно-дистрофические с периодическими рецидивами воспаления. Наконец, самая большая группа артрозов – возрастные.
Факторами, предрасполагающими к развитию и прогрессированию данного патологического процесса являются:
Под действием всех перечисленных причин начинают постепенно разрушаться клетки хряща, покрывающего суставные поверхности костей. Хрящ сначала истончается, теряет свою эластичность, а затем растрескивается. Подхрящевая костная ткань начинает тереться о такую же полуразрушенную костную поверхность на другой стороне сочленения и разрушаться. Реакцией костной ткани на такой процесс является ее разрастание, особенно по краям сустава, что приводит к ограничению подвижности и суставной деформации.
Особенностью клеток суставных тканей является способность реагировать на любые, даже незначительные травмы. Разрушенные клетки продуцируют провоспалительные (вызывающие и поддерживающие воспалительный процесс) цитокины. Поэтому разрушение хрящей и костей сопровождается асептическим воспалительным процессом в синовиальной оболочке (синовитом) и выпотом воспалительной жидкости в суставную полость. Периодически развивающееся воспаление способствует еще более активному отмиранию клеток твердых тканей и прогрессированию заболевания.
Процесс длительный, поначалу он никак себя не проявляет, так как хрящевая ткань не содержит нервных окончаний, поэтому болевых ощущений на ранних стадиях у больных нет. Они появляются при травмировании расположенной под хрящом надкостницы и при обострении воспалительных процессов (надкостница и синовиальная оболочка очень хорошо иннервированы).
Тяжелее протекает артроз, развивающийся на фоне хронических воспалительных процессов. Происходит полное разрушение суставных тканей с формированием анкилоза (неподвижности) и инвалидизацией. Возрастные нарушения протекают не так агрессивно и редко приводят к тяжелым нарушениям.
В группе риска женщины после 50 лет, мужчины после 40 лет, лица, страдающие эндокринной патологией и хроническими артритами, а также лица, занимающиеся тяжелым физическим трудом, профессиями, связанными с длительным пребыванием в положении стоя, спортсмены (тяжелоатлеты и занимающиеся травмоопасными видами спорта). Для данных лиц особое значение имеет профилактика артроза.
Симптомы артроза
Признаки артроза появляются не сразу, а через несколько лет после начала дегенеративно-дистрофического процесса или когда присоединяется воспаление.
Первые признаки
Начинается незаметно с болевых ощущений в конечностях на фоне физических нагрузок. Утром, после длительного пребывания в состоянии покоя в суставах появляются так называемые «стартовые боли» в сочетании с легким сковыванием. Все это проходит после начала активных движений. Болевые ощущения ноющие, тупые, не слишком интенсивные. Все это приводит к тому, что больные на ранних стадиях редко обращаются к врачу, предпочитая лечиться народными средствами. Тогда как именно на этой стадии проще всего приостановить прогрессирование заболевания.
Явные симптомы
Болезненность усиливается, становится постоянной, не дает уснуть по ночам, нарастает при изменении погоды. Часто болит вся конечность. Пожилые люди отмечают ломоту в костях, ноющие боли в мышцах и суставах. Особенно часто развивается артроз суставов нижних конечностей – коленного и тазобедренного. Больной быстро устает при ходьбе, суставы при артрозе с трудом сгибаются, формируется тугоподвижность.
Опасные признаки артроза
К опасным симптомам относятся:
Чем опасен артроз
Поэтому в последние годы стали выделять такое заболевание, как остеоартроз или остеоартрит (ОА) в зависимости от того, какой процесс преобладает в суставе – дегенеративно-дистрофический или воспалительный. Именно ОА является причиной тяжелых нарушений функции конечности.
Стадии артроза
Клинико-рентгенологические стадии артроза по классификации Келлгрена–Лоуренса:
Возможные осложнения
Артроз – это заболевание, осложняющееся:
Обострения артроза
Для дегенеративных заболеваний характерно медленное прогрессирующее течение. Усиление болевого синдрома появляется при сырой холодной и ветреной погоде, а также при появлении воспаления. Воспалительные процессы протекают с небольшой припухлостью и умеренным усилением болезненности. Как правило, воспалительный процесс носит асептический характер, но при наличии очагов инфекции и хронических заболеваний возможно инфицирование. Поэтому при появлении при артрозе симптомов воспаления лучше обратиться к врачу. Самостоятельно можно сделать следующее:
Локализации и клинические формы
Артроз развивается преимущественно в наиболее нагружаемых суставах – коленных и тазобедренных. Но после травмы или на фоне артрита деградационно-дистрофические процессы могут прогрессировать в любом суставе.
Классификация остеоартроза
Существует несколько классификаций. Самыми известными являются:
Артроз нижних конечностей
Из-за высокой нагрузки ноги страдают в первую очередь:
Артроз верхних конечностей
Артроз в суставах рук развивается реже. Основные особенности локализаций в отдельных суставах:
Внутрисуставные инъекции гиалуроновой кислоты
Артроз стопы: симптомы и лечение в СПБ
Статья опубликована: 28.08.2018
В данной статье подробно рассмотрена такая распространенная и тяжело переносимая болезнь, как артроз стопы. Кроме того, освещены симптомы и лечение недуга.
Артроз стопы – это дегенеративная болезнь суставов, которая наряду с поражением хрящей сосредотачивается в мышечных и костных волокнах. Чаще всего недуг проявляется в плюснефаланговой части большого пальца. При этом происходит деформация, являющаяся причиной последующих отрицательных перемен в строении ступни.
Специфика заболевания заключаются в особой конфигурации стопы, которая складывается из значительного количества маленьких суставов, сплетения нервов и сосудистой системы. Как правило, пациентам, страдающим от этого заболевания, около 45 лет.
Чем отличается артроз от артрита?
И артрит, и артроз являются недугами, которые поражают человеческие суставы, что приводит к значительному ухудшению образа жизни пациента. Несмотря на созвучность названий, эти две болезни имеют кардинальные различия.
Артроз – это патология суставного хряща и находящейся рядом костной ткани, приводящий к планомерной дегенерации сустава под действием рабочих физических нагрузок. Болезнь преимущественно характерна для старшего поколения. Среди множества причин прогрессирования остеоартроза – это травматические поражения и чрезмерная физическая нагрузка, имевшие место до начала дегенеративного процесса.
Артроз нельзя назвать воспалением. Однако сегодня множество специалистов утверждает, что воспалительный процесс является одним из факторов появления и прогрессирования артроза. Сустав и находящиеся рядом ткани с течением времени перестраиваются благодаря наличию нагрузок, которые они более не в состоянии выдержать. Данное отклонение имеет очень медленное развитие.
Артрит представляет собой воспалительный процесс в суставе. Во время развития патологии происходит деструкция суставного хряща под действием воспалительных агентов и иммунной системы. Эта болезнь распространена среди наиболее работоспособных и молодых людей.
Чаще всего артрит прогрессирует благодаря аутоиммунным факторам, что заключается в поражении иммунной системой тканей собственного организма. Это происходит в результате генетических патологий или инфекционных поражений.
Инфекция играет ключевую роль в возникновении артрита, поскольку под воздействием бактерий, антигены которых похожи на человеческий белок, осуществляется синтез антител, поражающих свои же ткани. Обычно негативному воздействию подвергаются не только суставы, но также сердце и почки.. Именно поэтому нужно лечить или же избавляться от миндалин при постоянно повторяющейся ангине, чтобы не допустить дальнейших осложнений на сердце и другие органы.
В отличие от артроза стопы, артрит имеет острое течение с ярко выраженными клиническими проявлениями. У пациентов наблюдается температура, местный отек тканей, сильные боли в месте недомогания и другие сопутствующие симптомы.
Сценарий дальнейшего развития зависит от разновидности артрита. Преимущественно, после острого старта, заболевание останавливается, но приобретенные анатомические перемены в суставах остаются, увеличивая вероятность дальнейшего прогрессирования остеоартроза. Иногда имеют место рецидивы острой фазы с болевыми ощущениями в суставах, повышенной температурой и т. п.
Поскольку остеоартрит – это воспалительная болезнь, ее можно остановить приемом противовоспалительных препаратов. Остеоартроз же вылечить довольно сложно, поскольку он заключается в хронических, постепенно прогрессирующих деструктивных изменениях суставов.
Причины артроза суставов стопы
Причины артроза суставов стопы – это преимущественно плохой кровоток, изношенность опорных тканей по причине травм или возрастных перемен.
Для эффективного лечения нужно знать, от чего бывает артроз стопы. Ниже описаны главные его первопричины:
Кроме того, выделяют следующие причины артроза стопы:
Излечить такой недуг в полной мере не представляется возможным, но существенно повысить жизненные качества больного, остановив дальнейшие дегенеративные тенденции, – вполне реально. В связи с этим, артроз стопы ноги необходимо лечить после выявления первичных признаков заболевания.
Симптомы артроза суставов стопы
Для всех медиков очень важным является вопрос: «Как определить артроз стопы?».
Болезнь выдает себя наличием следующих симптомов:
Поскольку патология является причиной деформации суставов, в дальнейшем у пациента, как правило, наблюдается нарушение походки.
Вдобавок, заболевание артроз стопы отличается следующими признаками:
Поскольку данная болезнь поражает не только хрящево-костные волокна, но и мышечные ткани, то признаки артроза стопы также включают изменения в структурах мышц и их фиброзирование.
Классификация болезней стоп
Как было отмечено выше, стопа состоит из множества маленьких суставов. По этой причине разрушительная тенденция возможна в любом ее месте. По своей локализации артроз стопы подразделяется на различные виды. В частности:
Кроме того, согласно источнику, по степени развития артроз подразделяют на следующие типы:
Согласно типу деструкции сустава врачом подбирается конкретный комплекс мер.
Типы развития болезни артроз
Чтобы ликвидация артроза стопы прошла успешно, патологию нужно верно определить. Каждый этап прогресса болезни предполагает свой комплекс терапевтических мер. В частности, выделяется три стадии прогрессирования:
Диагностика артроза стопы состоит из таких процедур:
Кроме того, проводится измерение размеров стопы.
Лечение артроза суставов стопы
Окончательно излечить этот недуг на данный момент медицине не под силу. Но пациентам обязательно нужно проходить терапевтические процедуры во избежание полной потери двигательной возможности сустава.
При лекарственном лечении применяются следующие препараты:
Наряду с лекарственными средствами в медицине широко используются немедикаментозные способы борьбы с болезнью:
Лечебная физкультура (ЛФК). Это способ является полезным на любой стадии развития болезни. Необходимо помнить, что гимнастика – это залог излечения и профилактики артроза ступни. Поэтому подобные процедуры обязательны для пациентов с таким диагнозом.
Профилактика мер для оздоровления стопы
Артроз суставов стопы представляет собой сложную болезнь, имеющую специфические симптомы и лечение. Успех медицинских процедур зависит от ведения пациентом правильного образа жизни. Во-первых, нужно исключить алкоголь, вредные продукты, а также перестать курить. Принимать пищу необходимо в небольших дозах, при этом наилучшим будет пятиразовое питание. В сутки больной должен выпивать не менее полутора литра жидкости.
Профилактические меры предполагают несложную гимнастику, которая окажет на опорно-двигательный аппарат укрепляющее воздействие.
Кроме того, медицина рекомендует ряд профилактических мер, препятствующих возникновению и дальнейшему развитию артроза. В частности:
Данная болезнь может существенно испортить жизнь любому человеку, нередко приводя к инвалидности. Но значительно повысить возможности пациента может только профилактика заболевания и его своевременное лечение.
Артроз первого плюснефалангового сустава стопы. Клинические рекомендации.
Артроз первого плюснефалангового сустава стопы
Оглавление
Ключевые слова
Список сокращений
д.м.н. – доктор медицинских наук
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
Термины и определения
Hallux Rigidus – деформирующий артроз первого плюснефалангового сустава стопы.
Остеотомия — пересечение кости с целью создания другой ее пространственной конфигурации.
Артродез – операция, направленная на создание анкилоза в суставе.
Анкилоз – неподвижность сустава.
Эндопротезирование – операция, заключающаяся в замене пораженного болезнью сустава на искусственный.
1. Краткая информация
1.1 Определение
Hallux Rigidus – деформирующий артроз первого плюснефалангового сустава стопы.
1.2 Этиология и патогенез
С тех пор как 1887 году Дэвис-Колли впервые использовал термин Hallux limitus, возникали различные теории о формировании этого заболевания. Nilsonne, в 1930 году посчитал, что это заболевания является следствием наличия слишком длинной первой плюсневой кости, которая оказывает давление на основание основной фаланги. Вызвано оно неспособностью основания проксимальной фаланги производить адекватное тыльное сгибание по голову первой плюсневой кости. Такая особенность первой плюсневой кости называется Metatarsus primus elevatus. Kessel и Bonney также обнаружили, что в небольшом проценте случаев рассекающий остеохондрит головки первой плюсневой кости ведет к формированию дегенеративных изменений в суставе с последующим ограничение тыльного сгибания.
Утверждение о том, что рассекающий остеохондрит в головке первой плюсневой кости участвует в формировании Hallux rigidus, было подтверждено Goodfellow в 1966 году, который обнаружил, что травма первого пальца может нарушить целостность хряща на головке первой плюсневой кости. McMaster в 1978 году более четко определил локализацию такого поовреждения – наиболее часто оно встречается на уровне тыльного края основания основной фаланги первого пальца стопы.
Root с соавт. описал Hallux rigidus как полиэтиологическое заболевание, включающее гипермобильность, возможную иммобилизацию сустава, относительно длинную первую плюсневую кость, Metatarsus primus elevatus, остеоартрит, травму, рассекающий остеохондрит, подагру и ревматоидный артрит. Нервно-мышечные расстройства вызывают гипермобильность или гиперактивность передней большеберцовой мышцы или слабость малоберцовой мышцы, что может приводить к Hallux rigidus, вызывая нестабильность первого луча.
Hallux rigidus может быть результатом биомеханических и динамических нарушений в функции стопы. Сухожилие малоберцовой мышцы, проходя латерально по отношению к кубовидной кости и прикрепляясь к основанию первой плюсневой кости, действует как стабилизатор при ходьбе, чтобы сохранить подошвенное сгибание первого луча во время промежуточной фазе шага. Это позволяет сгибать первый палец в пропульсивной фазе шага.
При чрезмерной пронации в подтаранном суставе сухожилие малоберцовой мышцы теряет свою точку опору на кубовидной кости и поэтому не может стабилизировать первый луч. В результате возникает гипермобильность первого луча с последующим его тыльным сгибанием, что способствует тому, что основание основной фаланги первого пальца упирается в головку первой плюсневой кости. С повторяющимися травмами в этой области, возникает костно-хрящевой дефект. Организм пытается восстановить поврежденный участок образованием новой костной ткани. Это новое формирование кости проявляется тыльным остеофитом на головке первой плюсневой кости, который приводит к дальнейшему соударению и ограничению тыльного сгибания первого пальца стопы.
Hallux rigidus также может возникнуть как осложнение после хирургического вмешательства на первом плюснефаланговом суставе. [19, 26]
1.3 Эпидемиология
Hallux rigidus второе по частоте заболевание первого плюснефалангового сустава после вальгусного отклонения первого пальца стопы. Coughlin и Shurnas в 2003 году на основании метаанализа показали, что 80% пациентов страдающих рассматриваемым заболеванием имеют проблему с обеими стопами, 98% отмечали наличие заболевания у своих прямых родственников, а 62 % пациентов были женщинами.
С продолжающейся утратой тыльного сгибания продолжаются и дегенеративные изменения в первом плюснефаланговом суставе, проявляющиеся ограничением движений, усиление боли, и в итоге к полной неподвижности. В дальнейшем боль отмечается при любой попытке сгибания. [19, 26]
1.4 Кодирование по МКБ-10
М20.0 — деформация пальцев
М20.2 – артроз первого плюснефалангового сустава
1.5 Классификация
Современным требованиям больше всего отвечает рентгенологическая классификация Hattrup и Johnson, созданная ими в 1988 году. Авторы выделяют 3 стадии заболевания:
I стадия – незначительное сужение суставной щели, отсутствие остеофитов.
II стадия – серьезные изменения: сужение суставной щели, остеофиты на головке первой плюсневой кости и основной фаланге, субхондральные кисты и зоны склероза.
III стадия – фиброзный анкилоз сустава, выраженные остеофиты, отсутствие суставной щели [19, 26].
2. Диагностика
2.1 Жалобы и анамнез
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Анамнез заболевания, клиническое обследование пациента являются очень важными этапами диагностики заболеваний переднего отдела стопы, но они должны комбинироваться с комплексным рентгенологическим и биомеханическим исследованием стоп. Эти элементы, а также понимание биомеханики и функционирования первого плюснефалангового сустава, помогают в создании правильного алгоритма лечения вальгусной деформации первого пальца стопы. Оценка анамнеза заболевания является очень важной частью обследования пациентов с заболеваниями стоп, так многие врачи считают, что история пациента и его заболевания, в 95% случаев позволяет поставить диагноз уже после единственного разговора [45]. Информация, полученная от пациента, позволяет получить ценные данные, используемые впоследствии, для выбора методики лечения пациента, учитывая его пожелания, запросы и жалобы.
В разговоре с пациентами рекомендовано оценить симптомы болезни, их прогрессирование, общие факторы организма, влияющие на развитие местных признаков. Тип боли, ее локализацию и длительность, неврологические расстройства, сложности при выборе обуви, ограничение физических нагрузок также оценивали при опросе. Кроме того, у пациентов выясняют: получали ли они лечение ранее и если да, то выясняют эффект от проводимой терапии – какая имела положительный результат, а какая нет.
Пациенты с Hallux Rigidus обычно обращаются с основной жалобой на боль в первом плюснефаланговом суставе. Боль чаще всего связана с нагрузкой, а также часто сочетается с отеком первого плюснефалангового сустава. Может быть покраснение вокруг сустава, хотя обычно это происходит после больших нагрузок и вызывает обострение заболевания. Заболевание чаще встречается у лиц среднего и старшего возраста. Ограничение тыльного сгибания наблюдается, как при пассивном, так и активном их исследовании. Определяются костные остеофиты, которые часто видны невооруженным взглядом.
2.2 Физикальное обследование
1. Вальгусное отклонение первого пальца стопы.
2. Движения в первом плюснефаланговом суставе
3. Эластичность стоп
4. Гипермобильность первого луча [23, 57].
5. Состояние сосудистого русла
6. Степень выраженности болевого синдрома [23, 57].
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: При клиническом обследовании пациентов рекомендовано выяснить жалобы, анамнез заболевания и жизни, определяют статус по органам и системам, проводят ортопедический осмотр по общепринятой методике [7].
Дополнительные клинические симптомы включают болезненные кератозы под межфаланговым суставом первого пальца стопы в результате компенсации ограничения движений в первом плюснефаланговом суставе за счет увеличения их в межфаланговом суставе. Метатарзалгия под головками малых плюсневых костей может быть следствием гипермобильности первого луча.
Исследование сосудов стоп. Сосудистый статус пациентов с заболеваниями стоп имеет большое значение, поэтому при осмотре рекомендовано исследовать пульсацию на артериях нижних конечностях вообще, и на стопах в частности, таких как: тыльная артерия стопы, задняя большеберцовая артерия, подколенная артерия. Сравнивают волосяной покров, температуру, цвет стоп по сравнению с проксимальными отделами нижних конечностей и между собой.
Неврологическое исследование. Рекомендовано сравнивать тактильную чувствительность на обеих стопах и голенях, тонус мышц обеих нижних конечностей по сравнению друг с другом.
Дерматологическое исследование. Обе ноги рекомендовано осматривать на предмет наличия повреждения или изъязвлений кожных покровов. Эластичность и тургор кожи сравнивают на обеих нижних конечностях. Осматривают подошвенные поверхности обеих стоп на предмет наличия гиперкератозов, после чего оценивают их размер, локализацию, плотность и болезненность.
Непосредственная оценка первого луча стопы. Рекомендовано осматривать первый плюснефаланговый сустав, отмечая наличие бурсита, остеофитов и пальпаторно определяя точную локализацию болезненности и ее распространенность.
Рекомендовано исследуют движения в первом плюснефаланговом суставе (в норме они составляют 70-90? тыльного сгибания и 30? подошвенного сгибания). Оценивают имеющиеся ограничения движений. Также на этом этапе оценивают боковую стабильность в первом плюснефаланговом суставе, в котором в норме не имеется движений в горизонтальной плоскости.
Рекомендовано определять у пациентов гипермобильность первого плюснеклиновидного сустава, для чего проводят следующий тест (на примере обследования правой стопы): левой рукой между первым и остальными пальцами зажимают с латеральной стороны II-ю, III-ю, IV-ю, V-ю плюсневые кости, не позволяя им при этом двигаться друг относительно друга, после чего правой рукой, удерживая в ней первую плюсневую кость, пытаются совершить движения в первом плюснеклиновидном суставе в сагиттальной плоскости.
В норме в этом суставе имеются лишь качательные движения, а при гипермобильности они могут достигать 30-35? в сагиттальной плоскости и 10-15? в горизонтальной плоскости.
2.3 Лабораторная диагностика
2.4 Инструментальная диагностика
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Всем без исключения пациентам в дооперационном периоде рекомендовано выполнять рентгенограммы стоп в двух проекциях. Прямая проекция выполняется следующим образом: расстояние от рентгеновской трубки до обследуемой стопы должно быть равно 1 метру, что позволяет точно определить размеры плюсневых костей и делается под углом 15 градусов относительно вертикальной плоскости, что в конечном итоге позволяет получить строгую перпендикулярную проекцию к плюсневым костям, угол атаки которых, в среднем, равен 15 градусам относительно горизонтальной плоскости.
На ранних стадии Hallux Rigidus рентгенологически проявляется появлением остеофита на головке первой плюсневой кости. Гипермобильность первого луча может проявляться тыльным сгибанием первого луча по сравнению с меньшими плюсневыми костями. При наличии пронации стопы, на боковой проекции, уменьшается угол наклона пяточной кости и увеличивается угол наклона таранной кости. Также может неравномерно суживаться суставная щель первого плюснефалангового сустава.
При поздних стадиях развития заболевания остеофиты отмечаются на всех поверхностях головки первой плюсневой кости, а также на основной фаланги, суставная щель часто не прослеживается [7].
3. Лечение
3.1 Консервативное лечение
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Все методики направлены только лишь на купирование симптомов заболевания, не устраняя патогенетических его причин. Консервативное лечение при обострении заболевания заключается в уменьшении острых воспалительных явлений. Пероральные нестероидные противовоспалительные средства в сочетании с инъекциями стероидов и физиотерапии, как правило, имеют положительный эффект. Кроме того, отдых помогает облегчить острый период. Физические упражнения для укрепления первого луча также полезны. Пациенты, которые не реагируют на консервативное лечение, требуют хирургического вмешательства.
3.2 Хирургическое лечение
1. Операции, сохраняющие первый плюснефаланговый сустав [19, 26]
2. Операции, не сохраняющие первый плюснефаланговый сустав [19, 26]
Уровень убедительности рекомендаций A (уровень достоверности доказательств — 2)
Комментарии: Все операции на первом луче стопы при лечении артроза первого пдюснефалангового сустава можно разделить на две большие группы, разделенные по отношению к сохранению первого плюснефалангового сустава: операции с сохранением сустава и операции с его удалением.
Операции, сохраняющие первый плюснефаланговый сустав. Такие оперативные вмешательства рекомендовано применять лишь на I-II стадиях развития артроза и могут выполняться, как на основной фаланге, так и на первой плюсневой кости:
Операция Кесселя-Бонни описана в 1958 и заключается в клиновидной остеотомии основной фаланги, основание клина которой обращено к тылу. Применяется на ранних стадиях заболевания, когда еще нет выраженных повреждений хряща, а основная жалоба состоит в болезненном тыльном сгибании в первом плюснефаланговом суставе. При выполнении этой остеотомии происходит изменение плоскости движения в первом плюснефаланговом суставе и соответственно увеличивается тыльное сгибание при ходьбе.
Операция Уотермана (1927). Выполняется клиновидная остеотомия с клином, обращенным к тылу (аналогично операции Кесселя-Бони) на уровне дистального метаэпифиза первой плюсневой кости. Изменение плоскости движений также позволяет увеличить амплитуду движений. Эта операция противопоказана при Metatarsus primus elevatus.
Если у пациентов с артрозом первого плюснефалангового сустава имеется гипермобильность в медиальном плюснеклиновидном суставе необходимо выполнять операцию артродеза первого плюснеклиновидного сустава, предложенную P.W. Lapidus в 1934 году с установкой первой плюсневой кости в положении подошвенного сгибания. Создание большего подошвенное сгибание первого плюснефалангового сустава позволяет увеличить способность фаланги к тыльному сгибанию во время пропульсивной фазы шага.
Операция Лапидуса, в отличии от остеотомий первой плюсневой кости и основной фаланги, предполагает исключение нагрузки на оперированную конечность в послеоперационном периоде, что может рассматриваться пациентами как недостаток методики.
При наличии у пациента относительно длинной первой плюсневой кости оптимальным способом лечения на ранних стадиях является дистальная шевронная остеотомия первой плюсневой кости и удалением костных блоков и области остеотомии с целью укорочения.
Хейлэктомия описана DuVries в 1965 году. Иссечение части остеофитов иногда называют «чисткой сустава». Вмешательство осуществляется удаления медиального, латерального и дорсального остеофитов головки первой плюсневой кости, которые препятствуют тыльному сгибанию основной фаланги первого пальца.
После выполнения хейлэктомии необходима ранняя разработка движений в суставе (обычно от 7 до 10 дней), что является преимуществом данной операции.
Операции, не сохраняющие первый плюснефаланговый сустав. Такие оперативные вмешательства рекомендовано применять на II-III стадиях развития артроза:
1. Резекционная артропластика – операция Келлера-Брандеса, когда удаляется до 2/3 основной фаланги. Первым в нашей стране стал применять эту операцию Я.М.Волошин (1936). С целью профилактики анкилоза в плюснефаланговом суставе J.D.Singley (1872) предложил заворачивать в сустав лоскут из капсулы сустава, в нашей же стране было предложено использовать в послеоперационном периоде вытяжение за ногтевую фалангу в течение 3 недель с целью создания неоартроза, в котором пространство между головкой плюсневой кости и фрагментом основной фаланги заполняется рубцом.
Несмотря на активное внедрение операций резекционной артропластики в нашей стране и получение относительно хороших результатов [6], имеются данные за потерю опороспособности головки первой плюсневой кости и подвывих первого пальца стопы, тугоподвижность и развитие деформирующего артроза в первом плюснефаланговом суставе [2]. Таким образом, эта операция может применяться лишь у пожилых пациентов с низкими запросами на физическую активность.
2. Эндопротезирование первого плюснефалангового сустава. Операция имеет очень ограниченные показания, а именно должна применяться у лиц среднего возраста не имеющих высокую степень физической активности. Отдаленные результаты этой операции во всем мире изучены недостаточно, а оттого ее применение должно быть ограниченным.
3. Артродез первого плюснефалангового сустава. На сегодняшний день является «золотым стандартом» при лечении артроза первого плюснефалангового сустава во всем мире. Несмотря на то, что артродез лишает первый плюснефаланговый сустав движений, он стабилизирует медиальную колонну стопы и позволяет полноценно переносить вес тела через передний отдел стопы в шаге [19, 26].
4. Реабилитация
1. Ношение ортопедической обуви
2. Специальное бинтование
3. Выполнение упражнений при сохранении первого плюснефалангового сустава [19, 26]
Комментарии: Реабилитация в послеоперационном периоде заключается в ношении ортопедической обуви с разгрузкой переднего отдела стопы, использование специального бинтования, выполнение упражнений для увеличения объема движений в прооперированном суставе. Через 2 месяца после операции выполняется рентгенографическое обследование и пациенту разрешается хождение в обычной мягкой обуви при условии ношения разгружающих ортопедических стелек. Переход на обычную обувь зависит степени отека стоп.
С целью профилактики ригидности (тугопдвижности) первого плюснефалангового сустава рекомендовано при выполнении капсулосохраняющих операций необходима ежедневная разработка объемов движений в суставе. Четкое выполнение всех упражнений поможет в максимально короткие сроки вернуться к привычным нагрузкам, улучшить качество жизни, не испытывая боль и дискомфорт в ногах. Все упражнения направлены на укрепление мышц стопы и голени. Процесс восстановления на прямую зависит от упорства и желания пациента.
При выполнении артродеза упражнения направлены лишь на укрепление мышц голени и увеличения амплитуды движений в смежных суставах.
Сроки восстановительного периода в среднем составляют от 4 до 6 недель с моменты операции. Упражнения необходимо выполнять ежедневно.
Начинать выполнять упражнения следует только тогда, как будут сняты швы. Начинать выполнение упражнений следует с разогрева стопы, при помощи теплых солевых ванн и приемов самомассажа.
При выполнении упражнений пациент не должен испытывать болевой синдром. В случае возникновения болевых ощущений необходимо проконсультироваться с врачом о правильности выполнения комплекса упражнений.
Для достижения наилучшего результата рекомендуется все рекомендации, направленные на восстановление функций оперированной конечности, а невыполнение их может привести к повторной деформации стопы. Упражнения, после операций на стопах — самая важная составляющая процесса восстановления [19, 26].
5. Профилактика и диспансерное наблюдение
Специфических профилактических мероприятий в отношении пациентов с вальгусным отклонением первого пальца стопы не разработано.
Уровень убедительности рекомендаций C (уровень достоверности доказательств — 3)
6. Дополнительная информация, влияющая на течение и исход заболевания
Отрицательно влияют на исход лечения [26]:
Критерии оценки качества медицинской помощи
Критерии качества
Уровень достоверности доказательств
Уровень убедительности рекомендаций
Восстановление рентгенологических взаимоотношений костей и суставов в стопе
Отсутствие болевого синдрома
Возможность носить любую обувь
Список литературы
Приложение А1. Состав рабочей группы
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций:
Таблица П1 – Уровни достоверности доказательств
Уровень достоверности
Источник доказательств
Проспективные рандомизированные контролируемые исследования
Достаточное количество исследований с достаточной мощностью, с участием большого количества пациентов и получением большого количества данных
Как минимум одно хорошо организованное рандомизированное контролируемое исследование
Репрезентативная выборка пациентов
II (2)
Проспективные с рандомизацией или без исследования с ограниченным количеством данных
Несколько исследований с небольшим количеством пациентов
Хорошо организованное проспективное исследование когорты
Мета-анализы ограничены, но проведены на хорошем уровне
Результаты не презентативны в отношении целевой популяции
Хорошо организованные исследования «случай-контроль»
III (3)
Нерандомизированные контролируемые исследования
Исследования с недостаточным контролем
Рандомизированные клинические исследования с как минимум 1 значительной или как минимум 3 незначительными методологическими ошибками
Ретроспективные или наблюдательные исследования
Серия клинических наблюдений
Противоречивые данные, не позволяющие сформировать окончательную рекомендацию
IV (4)
Мнение эксперта/данные из отчета экспертной комиссии, экспериментально подтвержденные и теоретически обоснованные
Таблица П2 – Уровни убедительности рекомендаций
Уровень убедительности
Описание
Расшифровка
Рекомендация основана на высоком уровне доказательности (как минимум 1 убедительная публикация I уровня доказательности, показывающая значительное превосходство пользы над риском)
Метод/терапия первой линии; либо в сочетании со стандартной методикой/терапией
Рекомендация основана на среднем уровне доказательности (как минимум 1 убедительная публикация II уровня доказательности, показывающая значительное превосходство пользы над риском)
Метод/терапия второй линии; либо при отказе, противопоказании, или неэффективности стандартной методики/терапии. Рекомендуется мониторирование побочных явлений
Рекомендация основана на слабом уровне доказательности (но как минимум 1 убедительная публикация III уровня доказательности, показывающая значительное превосходство пользы над риском) или
нет убедительных данных ни о пользе, ни о риске)
Нет возражений против данного метода/терапии или нет возражений против продолжения данного метода/терапии
Рекомендовано при отказе, противопоказании, или неэффективности стандартной методики/терапии, при условии отсутствия побочных эффектов
Отсутствие убедительных публикаций I, II или III уровня доказательности, показывающих значительное превосходство пользы над риском, либо убедительные публикации I, II или III уровня доказательности, показывающие значительное превосходство риска над пользой
Порядок обновления клинических рекомендаций – пересмотр 1 раз в 3 года.
Приложение А3. Связанные документы
Федеральное законодательство в сфере здравоохранения
(Основные законодательные акты Российской Федерации)
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
4. Уголовно-процессуальный кодекс Российской Федерации от 18 декабря 2001 г.
«Об основах охраны здоровья граждан в Российской Федерации»
7. Федеральный закон Российской Федерации от 28.06.91 № 1499-1 «О медицинском страховании граждан в Российской Федерации» (в редакции Закона РФ от 02.04.93 № 4741-1)
8. Федеральный закон Российской Федерации от 22.12.92 № 4180-1 «О трансплантации органов и (или) тканей человека»
9. Федеральный закон Российской Федерации от 09.06.93 № 5142-1 «О донорстве крови и ее компонентов» (в редакции Федерального закона от 04.05.2000 № 58-ФЗ)
10. Федеральный закон Российской Федерации от 22.06.98 № 86-ФЗ «О лекарственных средствах»
(в редакции Федерального закона от 02.01.2000 № 5-ФЗ)
«Об обращении лекарственных средств»
«О наркотических средствах и психотропных веществах»
«О персональных данных»
13. Приказ Минздрава России от 12 ноября 2012г. № 901н «Об утверждении Порядка оказания медицинской помощи населению по профилю «травматология и ортопедия»
Загрузки: Порядок.doc, Приложение 1.doc, Приложение 2.doc, Приложение 3.doc, Приложение 4.doc, Приложение 5.doc, Приложение 6.doc,Приложение 7.doc, Приложение 8.doc, Приложение 9.doc, Приложение 10.doc,Приложение 11.doc, Приложение 12.doc, Приложение 13.doc, Приложение 14.doc, Приложение 15.doc, Приложение 16.doc.
Приложение Б. Алгоритмы ведения пациента
При неэффективности консервативного лечения в течение 6 месяцев прибегают к оперативным видам лечениея.
При I стадии артроза первого плюснефалангового сустава показаны:
Однако не рекoмендуется выполнение дистальных остеотомий y пациентов старше 60 лет, поскольку в этом возрасте качество костной ткани головки первой плюсневой кости плохое, как и кровоснабжение, что чревато высоким риском развития аваскулярного некроза или нестабильности остеосинтеза.
При II стадии артроза первого плюснефалангового сустава показаны:
При III стадии артроза первого плюснефалангового сустава показаны:
Приложение В. Информация для пациентов
Артроз – это дегенеративное заболевание сустава, которое проявляется в разрушении его хрящевой ткани и воспалении мягких тканей.
Наиболее типичными симптомами артроза плюснефалангового сустава являются боли в нем, некоторая отечность, умеренное покраснение и небольшое повышение температуры в области сустава. Движения в суставе обычно болезненные, ограничены. Это проявляется прихрамыванием пациента при ходьбе.
Способствующими факторами развития артроза первого плюснефалангового сустава являются:
Перечисленные факторы приводят к ухудшению кровообращения в первом плюснефаланговом суставе, что ведет к развитию артроза.
Различают три стадии артроза первого плюснефалангового сустава:
Основной метод диагностики артроза первого плюснефалангового сустава – это рентгенография. При артрозе обычно отмечаются изменения со стороны суставной поверхности костей, образующих сустав: это неровность поверхности и сужение суставной щели.
Лечение артроза первого плюснефалангового сустава, как и артроза других суставов, начинается с консервативных методов:
Нестероидные противовоспалительные препараты помогают уменьшить воспаление и болевой синдром. К этим препаратам относятся, например, индометацин, ибупрофен, ортофен, пироксикам и многие другие. К сожалению, эти препараты обладают и побочными эффектами, такими как воздействие на слизистую оболочку желудка. Поэтому они противопоказаны при наличии у пациента гастрита или язвенной болезни желудка.
Среди физиотерапевтических методов лечения с успехом применяются:
В тяжелых случаях артроза, когда не помогают консервативные методы лечения, применяется хирургическое вмешательство.
Хейлэктомия
Хейлэктомия представляет собой стандартный способ хирургического вмешательства, при котором удаляются костно-хрящевые разрастания, расположенные по краям суставных поверхностей, что позволяет восстановить форму и функцию сустава. Техника проведения операции при деформирующем остеоартрозе сустава проста, состояние пациента, как правило, улучшается непосредственно после проведения операции.
Нагрузка на стопу возможна сразу же после проведения операции. Спустя сутки после хирургического вмешательства пациенту рекомендуется приступить к самостоятельному выполнению активных и пассивных упражнений. Носить обычную обувь можно уже спустя 2-3 недели после проведения операции.
Декомпрессионные остеотомии 1 плюсневой кости и проксимальной фаланги 1 пальца
Существует множество методик – резекционных артропластик. Их основная задача – уменьшить давление на плюснефаланговый сустав, за счет резекции плюсневой кости или основной фаланги, и устранить, имеющуюся деформацию. Недостатки этих операций: укорачивается первый палец, возможен рецидив деформации, а также появляются ограничения движений в первом плюснефаланговом суставе.
Артродез первого плюснефалангового сустава.
Артродез – это операция, направленная на создание анкилоза, т.е. формирование неподвижности сустава. После проведенной операции болевой синдром купируется, деформация устраняется. Самый главный минус этой процедуры – это отсутствие движений в первом плюснефаланговом суставе.
Эндопротезирование 1 плюснефалангового сустава
Эта процедура, как правило, облегчает боль и сохраняет полную амплитуду движений в суставе. Основным недостатком этой операции является то, что искусственный сустав может со временем изнашиваться, и существует вероятность, что потребуется ревизионная операция.
Критерии выбора метода оперативного лечения
2.Анатомическая особенность (длина плюсневой кости, длина основной фаланги и др.)
3. Наличие сопутствующей деформации
4. Предшествующие операции
5. Пожелания пациента (профессия, спорт, нагрузки…)
Реабилитация после оперативного лечения
В течение практически всего периода реабилитации необходимо ношение обычной или специальной обуви (в зависимости от операции). Необходима консультация физиотерапевта для назначения курса физиотерапевтического лечения. Врач ЛФК разработает курс упражнений для поддержания тонуса мышц в послеоперационном периоде.