пигментная пурпура код мкб
Пигментная пурпура код мкб
Среди взрослых чаще болеют мужчины, среди детей чаще поражаются девочки.Заболевание медленно развивается на дистальных отделах нижних конечностей и прогрессирует в проксимальном направлении.
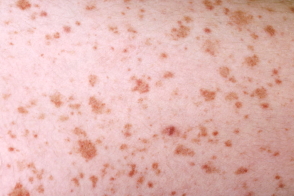
У пациентов появляются множественные четкие оранжево-коричневые пятна размером с булавочную головку, напоминающие «кайенскии перец» с многочисленными петехиями. Очаги возникают симметрично на нижних конечностях и иногда в верхней части тела.Новые петехии ярко-красные, в дальнейшем переходящие в фиолетовые и оставляющие коричневые очаги гемосидериновой пигментации, пальпируемые по мере вытекания крови из поврежденных сосудов, не исчезающие при диаскопии, довольно резко очерченные, частично сливающиеся, без тенденции к кольцевидной группировке.Телеангиэктазии, как правило, отсутствуют или немногочисленны.
При длительном существовании в редких случаях возможно появление нерезко выраженной поверхностной атрофии.Возможны незначительная эритема, шелушение и зуд. Поражения при болезни Шамберга могут иметь асимметричное распределение, особенно в подростковом возрасте.Подавляющее большинство пациентов со временем выздоравливают.
Лабораторные анализы не обязательны.Биопсия кожи проводится с целью исключения лейкоцитокластического васкулита.При гистологическом исследовании выявляется периваскулярный инфильтрат лимфоцитарно-гистиоцитарного характера с экстравазацией эритроцитов, отложение гемосидерина.
Пигментацию можно маскировать косметическими кремами, такими как «DermaBlend».
Последовательно эффективной терапии не существует, хотя назначаются следующие препараты:
Имеются противопоказания.Проконсультируйтесь с врачом
Пигментированный красный дерматоз
Рубрика МКБ-10: L81.7
Содержание
Определение и общие сведения [ править ]
Пурпура кольцевидная телеангиэктатическая Майокки (Majocchi, 1896)
Хронический геморрагический пигментный дерматоз с рецидивирующим течением. Входит в группу ангиитов кожи, в основе которых лежит повреждающее действие на сосудистую стенку осаждающихся из крови иммунных комплексов.
Этиология и патогенез [ править ]
Клинические проявления [ править ]
Мелкие геморрагические пятна без отека (петехии) располагаются у волосяных фолликулов симметрично, преимущественно на нижних конечностях, чаще у мужчин. Мелкие пятна темно-розового цвета не исчезают при диаскопии и группируются в круглые очаги до 3 см в диаметре, иногда кольцевидные, с телеангиэктазиями в центре, превращаясь со временем в стойкие отложения гемосидерина в виде пигментных пятен разных размеров и очертаний.
Пигментированный красный дерматоз: Диагностика [ править ]
Дифференциальный диагноз [ править ]
Дифференциальную диагностику проводят с пурпурой Шенлейна-Геноха (пальпируемая пурпура), псевдосаркомой Капоши (признаки венозной недостаточности или наличия артериовенозных шунтов).
Пигментированный красный дерматоз: Лечение [ править ]
Профилактика [ править ]
Прочее [ править ]
Пурпура пигментная прогрессирующая Шамберга
Синонимы: болезнь Шамберга, прогрессивная пигментная пурпура
В большинстве случаев дерматоз локализуется только на коже нижних конечностей, симметрично. Преимущественно болеют мужчины. У волосяных фолликулов видны точечные петехиальные элементы со склонностью к группировке в мелкие пятна диаметром до 1 см без признаков отека или атрофии. На некоторых пятнах в центральной зоне можно заметить расширенные мелкие кровеносные сосуды. Цвет элементов желтовато-розовый или буроватый, при диаскопии они не исчезают. Субъективных ощущений нет. Заболевание имеет хроническое течение, активная фаза болезни завершается гемосидерозом.
Дифференциальную диагностику проводят с пурпурой Шенлейна-Геноха (пальпируемая пурпура), другими близкими по патогенезу и клиническим проявлениям дермальными ангиитами: экзематоидной пурпурой Дукаса и Капетанакиса (наряду с петехиями и гемосидерозом имеются признаки экзематизации в виде эритемы, отека, папуловезикул и зуда) и ангидермитом Фавра и Шэ (охряно-желтая окраска пятен и варикозное расширение вен нижних конечностей). Все эти заболевания так близки друг к другу, что отличить их клинически или гистологически часто не представляется возможным.
Это хроническое прогрессирующее заболевание характеризуется голубоватой или пепельно-серой гиперпигментацией, локализуется чаще на туловище, верхних конечностях, лице в виде очагов с четкими границами и размерами от нескольких миллиметров до нескольких сантиметров в диаметре. Пятна могут сливаться, образуя полициклическую конфигурацию, иногда с эритематозным бордюром и инфильтрацией по периферии очага.
Меланоз Риля и эритроз Брока
Пурпура и другие геморрагические состояния (D69)
Синдром Бернара-Сулье [гигинтских тромбоцитов]
Синдром серых тромбоцитов
Тромбастения (геморрагическая) (наследственная)
Исключена: болезнь Виллебранда (D68.0)
При необходимости идентифицировать причину используют дополнительный код внешних причин (класс XX).
Ломкость капилляров (наследственная)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Васкулиты, ограниченные кожей
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ВАСКУЛИТАМИ, ОГРАНИЧЕННЫМИ КОЖЕЙ
Шифр по Международной классификации болезней МКБ-10
L95; L95.0; L95.1; L95.8; L95.9
ОПРЕДЕЛЕНИЕ
Васкулиты (ангииты) кожи – дерматозы, в клинической и патоморфологической картине которых первоначальным и ведущим звеном выступает неспецифическое воспаление стенок дермальных и гиподермальных кровеносных сосудов разного калибра.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В настоящее время единая общепринятая классификация васкулитов кожи отсутствует. Для практических целей используется рабочая классификация васкулитов кожи, разработанная О.Л. Ивановым (1997 г.) (табл. 1) [2].
Таблица 1. Классификация васкулитов кожи
| Клинические формы | Синонимы | Основные проявления |
| I. Дермальные васкулиты | ||
| Полиморфный дермальный васкулит: | Синдром Гужеро-Дюперра, артериолит Рюитера, болезнь Гужеро-Рюитера, некротизирующий васкулит, лейкоцитокластический васкулит | |
| Уртикарный тип | Уртикарный васкулит | Воспалительные пятна, волдыри |
| Геморрагический тип | Геморрагический васкулит, геморрагический лейкоцитокластический микробид Мишера-Шторка, анафи-лактоидная пурпура Шенлейна-Геноха, геморрагический капилляротоксикоз | Петехии, отечная пурпура («пальпируемая пурпура»), экхимозы, геморрагические пузыри |
| Папулонодулярный тип | Нодулярный дермальный аллергид Гужеро | Воспалительные узелки и бляшки, мелкие отечные узлы |
| Папулонекротический тип | Некротический нодулярный дерматит Вертера-Дюмлинга | Воспалительные узелки с некрозом в центре, «штампованные» рубчики |
| Пустулезно-язвенный тип | Язвенный дерматит, гангренозная пиодермия | Везикулопустулы, эрозии, язвы, рубцы |
| Некротически-язвенный тип | Молниеносная пурпура | Геморрагические пузыри, геморрагический некроз, язвы, рубцы |
| Полиморфный тип | Трехсимптомный синдром Гужеро-Дюперра, полиморфно-нодулярный тип артериолита Рюитера | Чаще сочетание волдырей, пурпуры и поверхностных мелких узлов; возможно сочетание любых элементов |
| Хроническая пигментная пурпура: | Геморрагически-пигментные дерматозы, болезнь Шамберга-Майокки | |
| Петехиальный тип | Стойкая прогрессирующая пигментная пурпура Шамберга, болезнь Шамберга | Петехии, пятна гемосидероза |
| Телеангиэктатический тип | Телеангиэктатическая пурпура Майокки | Петехии, телеангиэктазии, пятна гемосидероза |
| Лихеноидный тип | Пигментный пурпурозный лихеноидный ангиодермит Гужеро-Блюма | Петехии, лихеноидные папулы, телеангиэктазии, пятна гемосидероза |
| Экзематоидный тип | Экзематоидная пурпура Дукаса-Капетанакиса | Петехии, эритема, лихенификация, чешуе-корочки, пятна гемосидероза |
| II. Дермо-гиподермальные васкулиты | ||
| Ливедо-ангиит | Кожная форма узелкового периарте-риита, некротизирующий васкулит, ливедо с узлами, ливедо с изъязвлениями | Ветвистое или сетчатое ливедо, узловатые уплотнения, геморрагические пятна, некрозы, язвы, рубцы |
| Показатели | Степень активности | |
| I | II | |
| Поражение кожи (по площади) | Ограниченное | Распространенное |
| Число высыпаний | Небольшое | Множественное |
| Температура тела | Нормальная или не выше 37,5°С | Выше 37,5 ° С |
| Общие явления (недомогание, общая слабость, головная боль, артралгии, миалгии и т.п.) | Отсутствуют или незначительны | Резко выражены |
| Общий анализ крови | ||
| СОЭ | До 25 мм/ч | Выше 25 мм/ч |
| Эритроциты | Норма | Менее 3,8×10 12 /л |
| Гемоглобин | Норма | Менее 12 г% |
| Тромбоциты | Норма | Менее 180×10 9 /л |
| Лейкоциты | Норма | Более 10×10 9 /л |
| Биохимический анализ крови | ||
| Общий белок | Норма | Более 85 г/л |
| α2-глобулин | Норма | Более 12% |
| γ-глобулин | Норма | Более 22% |
| С-реактивный белок | Отсутствует или до 2+ | Более 2+ |
| Комплемент | Выше 30 ед | Ниже 30 ед |
| Иммуноглобулины | Норма | Повышены |
| Реакция Ваалера-Роуза* | Отрицательная | Положительная |
| Латекс-тест* | Отрицательная | Положительный |
| Общий анализ мочи | ||
| Протеинурия | Нет | Есть |
Дифференциальный диагноз
Дифференциальный диагноз васкулитов кожи проводят с туберкулезом кожи, экземой и пиодермиями.
Лечение
Цели лечения
— достижение ремиссии
Общие замечания по терапии
При лечении той или иной формы кожного васкулита учитываются клинический диагноз, стадия процесса и степень его активности, а также сопутствующая патология.
При обострении васкулита больным показан постельный режим, особенно при локализации очагов на нижних конечностях, который следует соблюдать до перехода в регрессирующую стадию.
Необходимо проведение коррекции или радикального устранения выявленных сопутствующих заболеваний, которые могут поддерживать и ухудшать течение кожного васкулита (очаги хронической инфекции, например, хронический тонзиллит, гипертоническая болезнь, сахарный диабет, хроническая венозная недостаточность, фибромиома матки и т.п.). В тех случаях, когда васкулиты выступают в качестве синдрома какого-либо общего заболевания (системного васкулита, диффузного заболевания соединительной ткани, лейкоза, злокачественного новообразования и т.п.), в первую очередь должно быть обеспечено полноценное лечение основного процесса [2].
Используемая медикаментозная терапия должна быть направлена на подавление воспалительной реакции, нормализацию микроциркуляции в коже и терапию имеющихся осложнений.
Схемы лечения
Полиморфный дермальный васкулит
Степень активности I
Нестероидные противовоспалительные средства (B)[2, 13]
— нимесулид 100 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— мелоксикам 7,5 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— индометацин 25 мг перорально 3–4 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
Антибактериальные препараты (B) [13]
— ципрофлоксацин 250 мг перорально 2 раза в сутки в течение 10–14 дней
или
— доксициклин 100 мг перорально 2 раза в сутки в течение 10–14 дней
или
— азитромицин 500 мг перорально 1 раз в сутки в течение 10–14 дней
Хинолины (А) [15, 16]
— гидроксихлорохин 200 мг перорально 2 раза в сутки в течение 2–3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
или
— хлорохин 250 мг перорально 2 раза в сутки в течение 1 месяца, затем по 250 мг 1 раз в день в течение 1–2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
Антигистаминные препараты (В)
— левоцетиризин 5 мг перорально 1 раз в сутки в течение 14 дней
или
— дезлоратадин 5 мг перорально 1 раз в сутки в течение 14 дней
или
— фексофенадин 180 мг перорально 1 раз в сутки в течение 14 дней
Наружно:
Глюкокортикостероиды [17]:
— мометазона фуроат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения до наступления клинического улучшения
или
— бетаметазона 0,1 крем или мазь, наносить 2 раза в сутки на очаги поражения до наступления клинического улучшения
или
— метилпреднизолона ацепонат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения, длительность применения не должна превышать 12 недель
Степень активности II
Системные глюкокортикостероиды (А)
— преднизолон 30–50 мг/сутки перорально преимущественно в утренние часы в течение 2–3 недель, с дальнейшим постепенным снижением дозы по 1 таб. в неделю.
или
— бетаметазон 2 мл внутримышечно 1 раз в неделю №3–5 с постепенным снижением дозы и увеличением интервала введения
Для уменьшения нежелательных явлений при проведении системной терапии глюкокортикостероидами назначают:
Ингибиторы протонного насоса:
— омепразол 20 мг перорально 2 раза в сутки в течение 4-8 недель
Макро- и микроэлементы в комбинациях:
— калия и магния аспарагинат по 1 таб. 3 раза в сутки перорально
Корректоры метаболизма костной и хрящевой ткани в комбинациях:
— кальция карбонат + колекальцеферол по 1 таб. 3 раза в сутки перорально
Нестероидные противовоспалительные средства (В)
— диклофенак 50 мг перорально 3 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— нимесулид 100 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— мелоксикам 7,5 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
Цитостатики (А) [16]
— азатиоприн 50 мг перорально 2 раза в сутки в течение 2–3 месяцев, под контролем показателей крови (полный анализ крови, включая определение уровня тромбоцитов, а также определение активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина) 1 раз в месяц
Антибактериальные препараты (В) [13]
— офлоксацин 400 мг перорально 2 раза в сутки в течение 10–14 дней
или
— амоксицилин + клавулановая кислота 875+125 мг перорально по 1 таб. 2 раза в сутки в течение 10–14 дней
Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19]
— пентоксифиллин 100 мг 3 раза в сутки в течение 1–2 месяцев
— анавенол по 2 таб. 2 раза в сутки в течение 1–2 месяцев
Венотонизирующие и венопротекторные средства(A) [2, 18, 19]
— гесперидин+диосмин 500 мг перорально 2 раза в сутки в течение 1–2 месяцев
Антигистаминные препараты (В) [13]
— эбастин 10 мг в сутки перорально в течение 14 дней
или
— цетиризин 10 мг в сутки перорально в течение 14 дней
или
— левоцетиризин 5 мг в сутки перорально в течение 14 дней
Антикоагулянты (D) [2]
— надропарин кальция подкожно 0.3 мл 2 раза в сутки, в течение 2–4 недель
Дезинтоксикационная терапия (D) [2]
Заменители плазмы и других компонентов крови
— декстран 200–400 мл в/в капельно 1 раз в сутки №7–10
Хроническая пигментная пурпура
Хинолины (А) [14, 20]
— гидроксихлорохин 200 мг перорально 2 раза в сутки, в течение 2–3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
или
— хлорохин 250 мг перорально 2 раза в сутки, в течение 1 месяца, затем по 250 мг 1 раз в сутки в течение 1–2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
Витамины (D)
— аскорбиновая кислота+рутозид по 1 таб. 3 раза в сутки перорально
— витамин Е + ретинол по 2 капс. 2 раза в сутки перорально
Ангиопротекторы и корректоры микроциркуляции(A) [2, 18, 19]
— пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1–2 месяцев
или
— дипиридамол 25 мг перорально по 1 таб. 3 раза в сутки, в течение 1–2 месяцев
Венотонизирующие и венопротекторные средства(A) [2, 18, 19]
— гесперидин+диосмин 500 мг перорально 2 раза в сутки в течение 1–2 месяцев
Наружно:
Глюкокортикостероиды [17]:
— мометазона фуроат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения до наступления клинического улучшения
или
— бетаметазона 0,1 крем или мазь, наносить 2 раза в сутки на очаги поражения до наступления клинического улучшения
или
— метилпреднизолона ацепонат 0,1% крем или мазь, наносить 1 раз в сутки на очаги поражения, длительность применения не должна превышать 12 недель
Ангиопротекторы и корректоры микроциркуляции:
— троксерутин 2% гель, 2 раза в сутки
Антикоагулянты:
— гепарин натрия мазь, 2–3 раза в сутки до наступления клинического улучшения, в среднем от 3 до 14 дней
Ливедо-ангиит
Степень активности I
Нестероидные противовоспалительные средства (В)[2]
— диклофенак 50 мг перорально 3 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
или
— нимесулид 100 мг перорально 2 раза в сутки в течение 2–3 недель с дальнейшим снижением суточной дозы
Хинолины (А) [15, 16]
— гидроксихлорохин 200 мг перорально 2 раза в сутки в течение 2–3 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
или
— хлорохин 250 мг перорально 2 раза в день, в течение 1 месяца, затем по 250 мг 1 раз в день в течение 1–2 месяцев, под контролем показателей клеточного состава крови 1 раз в месяц
Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20]
— пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1–2 месяцев
— анавенол по 2 таб. 2 раза в сутки перорально в течение 1–2 месяцев
Венотонизирующие и венопротекторные средства(A) [2, 19, 20]
— Гесперидин+Диосмин 500 мг 2 раза в сутки в течение 1–2 месяцев
Витамины (D)
— аскорбиновая кислота+рутозид перорально по 1 таб. 3 раза в сутки
— витамин Е + ретинол по 2 капс. 2 раза в сутки перорально [2]
Степень активности II
Системные глюкокортикостероиды (А)
— преднизолон 30–50 мг/сутки перорально преимущественно в утренние часы в течение 2–3 недель, с дальнейшим постепенным снижением дозы по 1 таб. в неделю.
или
— бетаметазон 2 мл 1 раз в неделю внутримышечно №3–5 с постепенным снижением дозы и увеличением интервала введения
Целесообразно назначение системных ГКС с корригирующей терапией (см. выше) [2,15,16]:
Цитостатики (А) [2,18,17]
— азатиоприн 50 мг 2 раза в сутки в течение 2–3 месяцев, под контролем показателей крови (полный анализ крови, включая определение уровня тромбоцитов, а также определение активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина) 1 раз в месяц
Ангиопротекторы и корректоры микроциркуляции (А) [2, 19, 20]
— пентоксифиллин 100 мг перорально 3 раза в сутки в течение 1–2 месяцев
Антикоагулянты (D) [2]
— надропарин кальция подкожно по 0,3 мл 2 раза в сутки №10–14 (2)
Дезинтоксикационная терапия (D) [2]
Заменители плазмы и других компонентов крови
— декстран 200–400 мл в/в капельно 1 раз в сутки №7–10
Наружно:
Глюкокортикостероиды:
— бетаметазон + гентамицин крем или мазь, 1–2 раз в сутки до наступления клинического улучшения
или
— клиохинол + флуметазон мазь, наносить на очаги поражения 2 раза в сутки до наступления клинического улучшения, длительность применения не должна превышать 2 недели
Ангиопротекторы и корректоры микроциркуляции:
— троксерутин 2% гель, 2 раза в сутки
Особые ситуации
Терапия больных васкулитами во время беременности назначается с учетом ограничений, прописанных в инструкции к лекарственным препаратам.
Требования к результатам лечения
— регресс высыпаний
Тактика при отсутствии эффекта от лечения
ПРОФИЛАКТИКА
В качестве профилактических мер следует исключать факторы риска (переохлаждение, физическое и нервное перенапряжение, длительная ходьба, ушибы). Больным рекомендуют придерживаться здорового образа жизни.
После проведенного лечения показано санаторно-курортное лечение с использованием серных, углекислых и радоновых ванн для закрепления полученных результатов.
Госпитализация
— Васкулиты, ограниченные кожей, II степени активности;
— Васкулиты, ограниченные кожей, I степени активности в прогрессирующую стадию с отсутствием эффекта от проводимого лечения в амбулаторных условиях;
— Наличие вторичной инфекции в очагах поражения, не купируемой в амбулаторных условиях
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Васкулиты, ограниченные кожей»:
1. Олисова О.Ю – профессор, доктор медицинских наук, заведующая кафедрой кожных болезней лечебного факультета ГБОУ ВПО Первого МГМУ им. И.М. Сеченова Минздрава России.
2. Карамова Арфеня Эдуардовна – заведующий отделом дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
3. Знаменская Людмила Федоровна – ведущий научный сотрудник отдела дерматологии «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук, г. Москва
4. Чикин Вадим Викторович – старший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
5. Заславский Денис Владимирович – профессор кафедры дерматовенерологии ГБОУ ВПО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, профессор, доктор медицинских наук, г. Санкт-Петербург.
6. Горланов Игорь Александрович – заведующий кафедрой дерматовенерологии ГБОУ ВПО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, профессор, доктор медицинских наук, г. Санкт-Петербург.
7. Сыдиков Акмаль Абдикахарович – ГБОУ ВПО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России, кандидат медицинских наук, г. Санкт-Петербург.
8. Чупров Игорь Николаевич – профессор кафедры патологической анатомии ГБОУ ВПО СЗГМУ им. И.И. Мечникова, доцент, доктор медицинских наук, г. Санкт-Петербург.
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.