плантарный фасциит стопы код по мкб
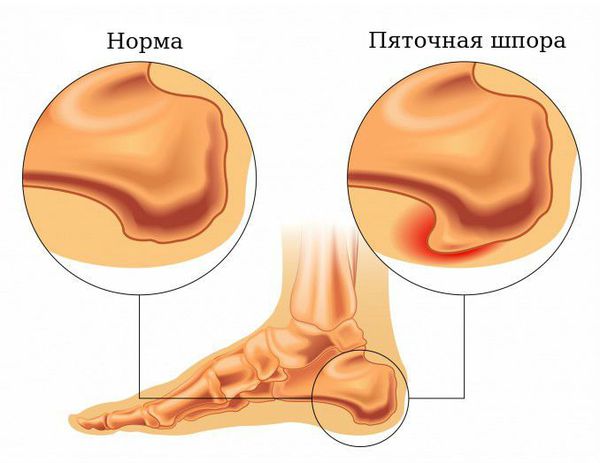
Плантарный фасциит (пяточная шпора)
Помимо плантарного фасциита причинами болей в пятке (или синдрома пяточной боли) могут служить: сахарный диабет, истончение жировой подушки пяточной области (чаще у пожилых) с хроническим ушибом пяточной кости, ожирение, ревматоидный артрит, болезнь Бехтерева, апофизит пяточной кости (болезнь Sever), переломы, метастатическая болезнь, синдром тарзального туннеля (сдавление заднего большеберцового нерва), сдавление медиальной ветви заднего большеберцового нерва, латерального подошвенного нерва и целый ряд других причин, разобраться в которых можно только на очном приеме у врача. Однако, в подавляющем большинстве случаев причиной пяточной боли является плантарный фасциит.
Методами лечения плантарного фасциита с доказанной эффективностью являются:
В этой статье мы подробнее остановимся на упражнениях, ортезировании и тейпировании потому, что эти методы можно считать лечением первой линии, т.е. именно с них надо начинать лечение плантарного фасциита.
В основе упражнений лежит растягивание плантарной фасции, в результате чего фасция становится более крепкой, эластичной, а ее длина – адекватной. Благодаря этому снижается вероятность микроразрывов и пяточная боль постепенно уходит. В конечном итоге это приводит не только к уменьшению или исчезновению сегодняшней боли, но и снижает вероятность возникновения пяточной боли в будущем. Однако, в ряде случаев упражнения могут усилить боль: в таком случае нужно снизить интенсивность занятий, но не прекращать их полностью. Чаще всего усиление болей после упражнений связано с ошибками: к упражнениям приступают слишком агрессивно, без разогревочной разминки. Нужно помнить о том, что упражнения наиболее эффективны вместе с модификацией обуви, которую вы носите, о чем вам следует проконсультироваться с врачом очно. Врач оценит правильность используемой вами обуви, и, возможно, порекомендует стельки и/или подпяточники.
Как мы уже отмечали, упражнения нужно выполнять после разогревочной разминки, основным компонентом которой является растяжение и разогрев икроножной и камбаловидной мышц, которые посредством ахиллова сухожилия значимо влияют на натяжение плантарной фасции.
Упражнение 1.
Обопритесь ладонями о стену, а стопы поставьте прямо друг за другом – как будто вы стоите на канате. Больная нога стоит сзади, если болят обе пятки – то ноги чередуют. Не отрывая пяток от пола, приседайте, сгибая ноги в коленях до тех пор, пока вы не почувствуете натяжение в нижней части голени той ноги, которая стоит сзади. Задержитесь в этой позиции на 15 секунд, затем выпрямьтесь и повторяйте упражнение. Это упражнение является разогревочным и позволяет увеличить эластичность мышц голени, что, в сою очередь, снизит натяжение плантарной фасции. Всегда начинайте упражнения с этой разминки.
Упражнение 2.
Второе упражнение также является разминочным (разогревает икроножную и камбаловидную мышцы голени), но уже включает в себя элементы растяжения плантарной фасции.
На пол перед стеной кладут пару книг, так чтобы их высота была около 5 сантиметров. Встают носками на опору, пятки свисают с краю. Ладонями опираются о стену. Стоя на двух ногах наклоняются к стене, так чтобы почувствовать натяжение в нижней части голени. Задерживаются в этой позиции на 15 секунд. Далее выпрямляются и выполняют подъем на носках обеих ног 15 раз, не опуская пятки ниже поверхности опоры. Далее упражнение выполняют в той же последовательности, но стоя только на одной ноге.
Упражнение 3.
Это упражнение может показаться смешным, но на самом деле оно очень эффективно. Стоит отметить, что оно наиболее полезно только в том случае, если вы выполнили перед этим разминочные упражнения. Берут теннисный мяч, скалку, или бутылку, кладут под стопу и катают его, придавливая стопой, так чтобы он перекатывался по всему продольному своду стопы. Если у вас период острой боли, то в бутылку можно налить холодной воды – это сделает упражнения более комфортными.
Упражнение 4.
Укрепление мышц самой стопы поможет снизить риск последующих обострений пяточной боли на фоне плантарного фасциита. Дело в том, что важную роль в развитии плантарного фасциита играет пронация пяточной кости при ходьбе (заваливание пятки внутрь), что подтверждается более интенсивным стачиванием каблуков с внутренней части и характерной деформацией задников обуви. В таком случае натяжение плантарной фасции возрастает, появляются мироразрывы и возникает боль. В такой ситуации необходимо тренировать не только мышцы голени, но и мышцы стопы – благодаря этому стопа при ходьбе будет меньше деформироваться и натяжение плантарной фасции нормализуется.
Упражнение выполняют следующим образом. Сидя на стуле рассыпают разнообразные мелкие предметы (камешки, ключи, монеты, шарики и т.д.). Важно, чтобы предметы были разными, т.е. это не должны быть только монеты или ключи. Пальцами стопы собирают предметы и кладут их, например, в банку. Вариантно можно собирать пальцами стопы разложенное на полу полотенце.
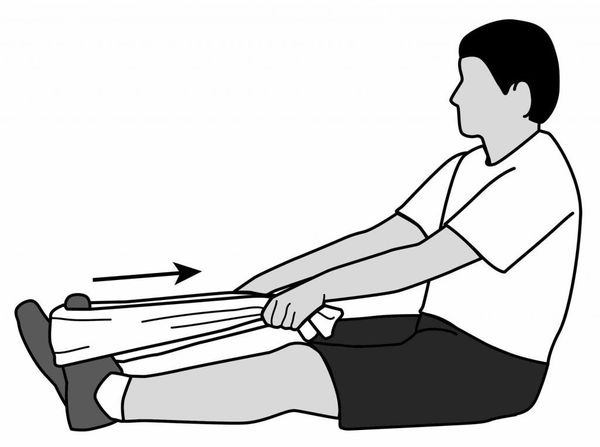
Упражнение 5.
Собственно растяжение плантарной фасции. Этим упражнением заканчивают занятия. Выполняют вытягивая стопу на себя руками или лентой. Достигнув максимально возможного тыльного сгибания стопы задерживаются в этом положении на 10-15 секунд. Возможно выполнение этого упражнения стоя лицом к стене и опершись о нее ладонями, только ногу при этом надо отставить назад дальше, чем при разминке.
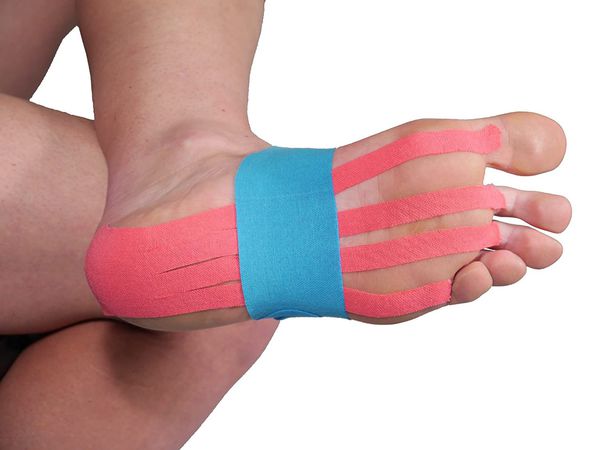
Тейпирование.
После упражнений при плантарном фасциите целесообразно выполнить тейпирование. Его можно осуществить с помощью специальной спортивной ленты – тейпа, либо с помощью лейкопластыря. Если у вас нет тейпа и доступен только лейкопластырь, то я бы советовал вам использовать лейкопластырь фирмы Hartmann. При тейпировании важно натягивать ленту в тот момент, когда она огибает стопу снизу чуть кпереди от пятки – таким образом тейп возьмет на себя часть функции плантарной фасции и нагрузка на нее может быть снижена. Ниже представлены два видеоролика с тейпированием – простой и сложный способы.
Ночные ортезы (брейсы).
Слева – два варианта ночных брейсов, справа – страсбургский носок.
Что такое пяточная шпора? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тупицын С. В., травматолога со стажем в 5 лет.
Определение болезни. Причины заболевания
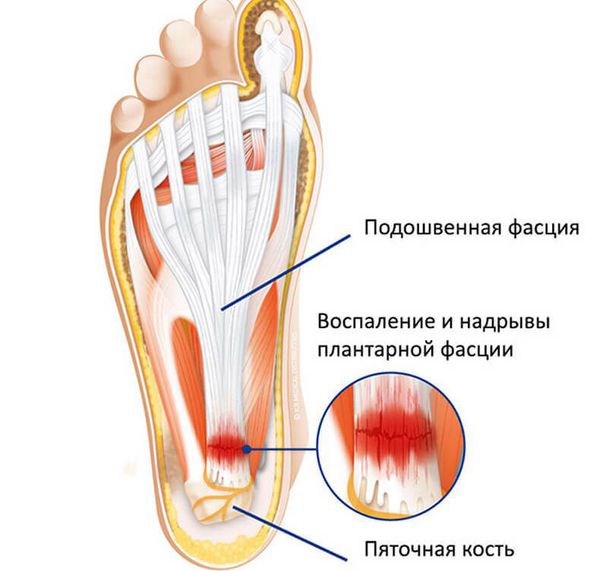
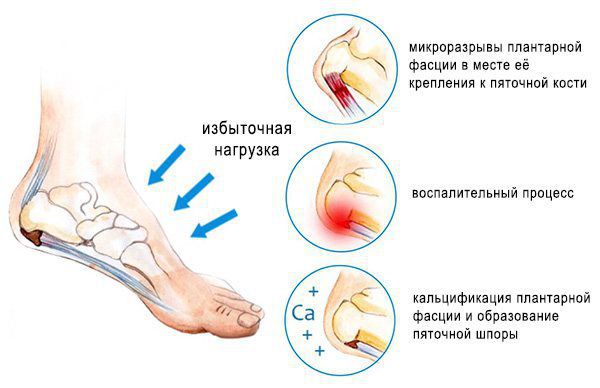
Основная причина появления пяточных шпор — хроническая микротравматизация подошвенной фасции в области крепления к пяточной кости, её натяжение и обызвествление, а также укорочение или контрактура (стягивание) икроножных мышц. Это может произойти в результате длительного ношения обуви на высоком каблуке, травмы, а также при заболеваниях нервной системы, приводящих к парезам (ослаблению мышц) и параличам. Кроме того, важно отметить ряд факторов, провоцирующих данное состояние:
Симптомы пяточной шпоры
Патогенез пяточной шпоры
Пяточная шпора является итогом подошвенного фасциоза. В норме сухожилие состоит из коллагена I и III типов. Эти типы коллагена называются фибриллярными, так как они образуют фибриллы (нитевидные белковые структуры в клетках и тканях), входящие в состав соединительных тканей. Коллаген I типа находится в костях, волокнистом хряще, связках, сухожилиях, а коллаген III типа — в стенках крупных кровеносных сосудов, кишке, нервах, гладкомышечной ткани.
Кальцификации подвержены часто травмируемые участки сухожилий, а также участки с плохой васкуляризацией (кровоснабжением). Механизмы и причины кальцификации не до конца изучены.
Классификация и стадии развития пяточной шпоры
В Международной классификации болезней МКБ-10 пяточная шпора имеет код М77.3. Патология входит в большую группу болезней костно-мышечной системы и соединительной ткани (М00-М99).
Пяточные шпоры могут быть односторонними и двусторонними.
Развитие пяточной шпоры можно разделить на 3 этапа.
Осложнения пяточной шпоры
Главным осложнением пяточной шпоры является ухудшение качества жизни, связанное с болевым синдромом, невозможностью полностью опираться на пятку и вести активный образ жизни. Больные вынуждены избегать опоры на больную пятку и переносить вес на здоровую конечность. Это отрицательно сказывается на походке и осанке и повышает риск поражения суставов нагружаемой конечности. Другие осложнения, такие как отрыв фасции от места крепления и нагноения, встречаются редко.
При выраженном болевом синдроме появляется асимметрия осанки, что приводит к прогрессированию остеохондроза и возникновению болевого синдрома в области поясницы. Вследствие этого больной вынужден ограничивать двигательную активность.
Боль в области пятки является источником моральных и физических страданий, что может также нести негативные последствия. У больных нередко нарушается сон, усиливается тревога, раздражительность.
Диагностика пяточной шпоры
Диагностика пяточной шпоры основана на данных анамнеза, осмотра пациента и дополнительных методов диагностики, таких как рентгенография, ультразвуковая диагностика и МРТ. Использование дополнительных методов, как правило, необходимо для исключения других патологий.
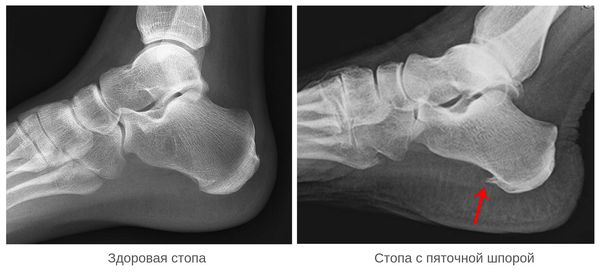
Инструментальные методы исследования (рентгенография, МРТ, ультразвуковая диагностика) применяются как дополнительные. Рентгенография пяточной области назначается для исключения перелома, если в анамнезе есть указания на травму. На ранних этапах формирования пяточная шпора на рентгенограмме не видна.
Дифференциальная диагностика. Существует ряд заболеваний схожих по симптоматике с пяточной шпорой, наиболее часто встречаются:
Для исключения ревматологической патологии (ревматоидный артрит, болезнь Бехтерева, болезнь Рейтера), которая также может проявляться болью в области пятки, используют биохимические и серологические методы лабораторной диагностики. Для исключения ревматоидного артрита в крови определяют ревматоидный фактор и антитела к циклическому цитруллинированному пептиду. При подозрении на болезнь Бехтерева проводят исследование на носительство антигена HLA-B27 (основной иммуногенетический маркер высокой предрасположенности к развитию болезни Бехтерева). Также определяют уровень С-реактивного белка и скорости оседания эритроцитов (СОЭ) для оценки активности воспалительного процесса.
Лечение пяточной шпоры
Консервативное лечение
Лечение пяточных шпор начинают с консервативных методов. Основная цель лечения — контроль болевого синдрома. Как правило, хорошего эффекта удаётся достичь благодаря комплексному подходу. Основные направления в консервативном лечении пяточных шпор — разгрузка стопы, лекарственная терапия, физиотерапия, лечебная физкультура и дополнительные методы (тейпирование, массаж, ночные ортезы).
Женщинам с пяточной шпорой необходимо отказаться от ношения обуви на высоком каблуке (выше 3-5 см). Оптимальная высота каблука 2-3 см, толщина подошвы не менее 5 мм. Правильно подобранная обувь сама по себе может уменьшать болевой синдром и давать стойкий положительный эффект.
Лекарственная терапия. В настоящее время для лечения пяточной шпоры применяют препараты из группы нестероидных противовоспалительных средств (НПВС) в виде мазей, кремов, а также таблетированных форм. Стоит заметить, что применение НПВС является симптоматическим методом лечения, который не даёт стойкого обезболивающего эффекта и не влияет на течение заболевания. Зачастую для облегчения болевых синдромов пациенты самостоятельно принимают нестероидные противовоспалительные препараты. Однако это опасно тем, что некоторые НПВС имеют побочные эффекты (язвы и кровотечения желудочно-кишечного тракта, нарушения в работе сердечно-сосудистой системы, системы свёртывания крови).
Хирургическое лечение
В большинстве случаев консервативное лечение даёт эффект в первые недели, реже в течение месяца от начала лечения. Некоторые авторы считают, что неэффективность консервативного лечения свыше 12 месяцев является показанием к оперативному лечению. Основным методом хирургического лечения пяточной шпоры является проксимальная плантарная фасциотомия.
Перед операцией проводят подробный сбор анамнеза, выясняют наличие хронических заболеваний, таких как сахарный диабет, гипертоническая болезнь. Обязательно учитывается возраст пациента в связи с рисками применения наркоза.
Операция проводится под проводниковой анестезией. На внутренней боковой части пятки выполняют разрез около 5 мм и вводят через него эндоскопические инструменты. На внешней боковой стороне пятки формируют выходное отверстие. Под видеонаблюдением рассекают часть подошвенной фасции для устранения повышенного напряжения в этой области. Реабилитационный период длится в среднем до двух недель, швы снимают на 7-10 сутки. После оперативного лечения больным рекомендовано пожизненное ношение индивидуальных ортопедических стелек.
Прогноз. Профилактика
Упражнения направлены главным образом на растяжку подошвенной фасции и мышц голени — икроножной и камбаловидной. Их рекомендуется выполнять в утренние часы.
Людям, чья работа и образ жизни предрасполагают к появлению пяточной шпоры, необходимо носить ортопедические стельки на постоянной основе. Рекомендовано регулярное выполнение физических упражнений для стопы и голени с целью поддержания эластичности тканей.
Подошвенный фасциальный фиброматоз
Рубрика МКБ-10: M72.2
Содержание
Определение и общие сведения [ править ]
Распространенность в России неизвестна. По данным эпидемиологических исследований в США, заболевание встречается у 10% популяции.
• Ограничение сгибания в голеностопном суставе.
• Длительное пребывание на ногах в течение дня.
• Чрезмерные нагрузки (например, длительный бег без достаточной тренировки).
Этиология и патогенез [ править ]
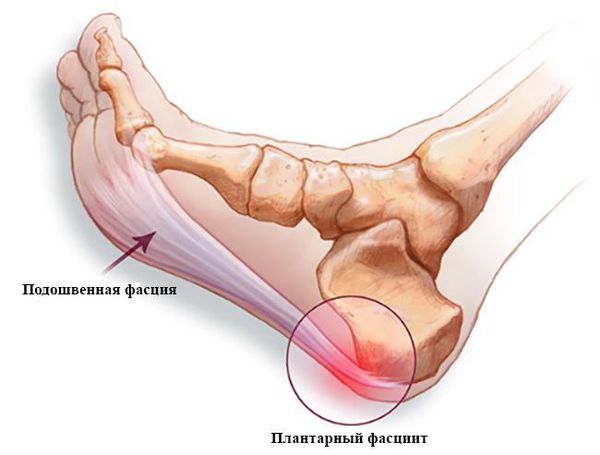
Боль вызвана хроническим воспалением места прикрепления плантарной (подошвенной) фасции к пяточной кости, но при этом клинически воспаление не выражено.
Клинические проявления [ править ]
Подошвенный фасциальный фиброматоз: Диагностика [ править ]
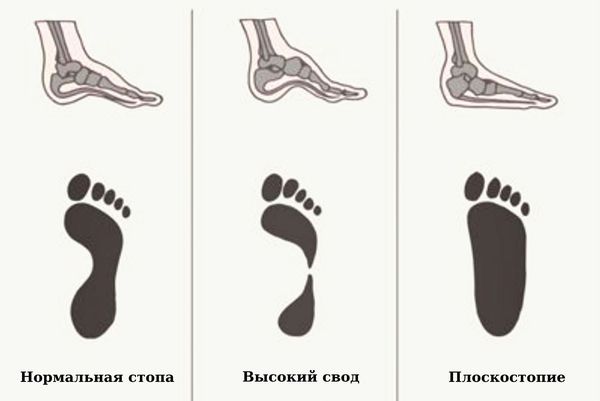
При физикальном исследовании часто определяется плоскостопие. Болезненность при пальпации места отхождения подошвенной фасции от пяточной кости (передние отделы подошвенной поверхности пятки). Боль провоцируется пассивным тыльным сгибанием пальцев или всей стопы. Признаки поражения нервной системы нехарактерны. Диагноз выставляется клинически на основании типичных жалоб и данных физикального исследования. Дополнительные методы используются только при отсутствии уверенности в диагнозе, при подозрении на другое заболевание или при отсутствии эффекта от проводимого лечения.
Рентгенологическое исследование проводится только для исключения другого заболевания, например перелома пятки. Пяточной шпорой называется рентгенконтрастная кальцификация области прикрепления плантарной фасции к пятке. Обычно она наблюдается при хроническом течении плантарного фасциита. Признак обладает низкой чувствительностью и низкой специфичностью: обнаруживается лишь у 15-25% больных с плантарным фасциитом. В сомнительных случаях бывает полезным ультразвуковое исследование: при плантарном фасциите подошвенный апоневроз утолщен и отличается пониженной эхогенностью.
Дифференциальный диагноз [ править ]
Подошвенный фасциальный фиброматоз: Лечение [ править ]
При недостаточной эффективности указанных мероприятий применяют медикаментозную анальгезию. Для снятия боли используются простые анальгетики (парацетамол) и НПВС. Некоторый симптоматический эффект имеет введение глюкокортикоидов (триамцинолон) в область прикрепления фасции к пятке (наиболее болезненная точка при пальпации). Однако этот способ эффективен только при продолжительности симптомов до 1 мес и может привести к разрыву фасции. Альтернативой может быть ионофорез с глюкокортикоидами (гидрокортизон). Возможно также введение аутологичной крови (2 мл крови пациента смешиваются с 1 мл лидокаина) в область прикрепления фасции к пятке. Данные об эффективности хирургического лечения (фасциотомия) противоречивы. Удаление шпоры неэффективно.
Плантарный (подошвенный) фасциит: причины, симптомы и лечение
Активные люди среднего возраста иногда ощущают боль и жжение в пятках после очередной долгой пробежки или наутро после нее. Скорее всего перед нами плантарный фасциит – воспаление пяточной мышцы.
Подошвенная фасция (апоневроз) представляет собой плотную паутинообразную связку, которая соединяет пяточную кость с передней частью стопы. Она служит амортизатором и поддерживает свод стопы.
Плантарный фасциит (Код МКБ 10 M72.2)
Воспаление подошвенной фасции – одна из типичных ортопедических проблем, что совсем неудивительно. Ваши стопы работают каждый день буквально на износ. И слишком сильное напряжение может повредить или вообще порвать связки.
Впрочем, точные причины плантарного фасциита до сих пор не установлены. Ранее считалось, что он возникает из-за механических повреждений (травм), но системное исследование американских ученых от 2003 года связывают его не с воспалением, а с дегенеративными процессами.
Симптомы плантарного фасциита
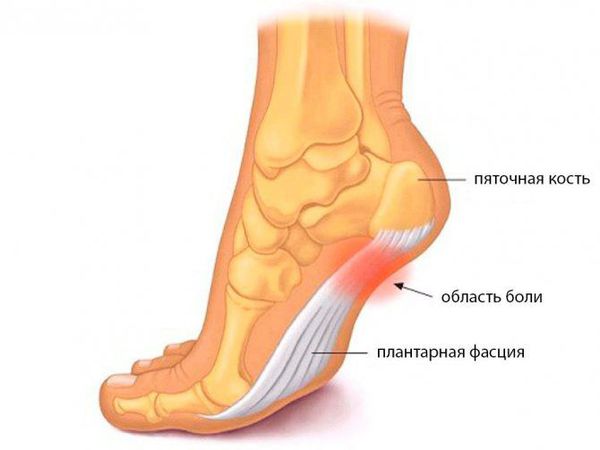
Основная жалоба пациентов при плантарном фасциите – естественно, болевой синдром. Боль сосредоточена в районе пятки и иногда внизу средней части стопы. Как правило, имеет односторонний характер, но может поражать обе ноги.
Designed by peoplecreations/freepik
При этом боль в пятках имеет свойство нарастать с течением времени. Она может варьироваться от ноющей до острой. Некоторые пациенты также описывают жгучее ощущение в нижней части стопы.
После продолжительной активности (ходьба, бег, прыжки) боль усиливается, воспаление также становится сильнее. Однако, как правило, люди с плантарным фасциитом жалуются на боль не во время нагрузок, а сразу после них.
Причины плантарного фасциита
Боль и жжение в пятках чаще всего настигает физически активных людей старше 40 лет. Они наиболее подвержены риску плантарного фасциита. Несколько чаще он встречается среди женщин, нежели среди мужчин.
Женщины в период беременности также могут страдать от болей в пятках, особенно на поздних сроках беременности.
Риск развития плантарного фасциита выше, если вы страдаете избыточным весом или ожирением. Что совсем не удивительно, учитывая, какое давление создается на пяточные фасции, особенно если вы набрали вес внезапно.
Люди с индивидуальными физиологическими особенностями стопы, занятые физическим трудом, также подвергаются риску воспаления пяточных фасций. К примеру, при высоком взъеме стопы, перенапряжении ахилловых сухожилий создается повышенная нагрузка на пяточную область. Обувь с плохой поддержкой свода стопы и слишком мягкой подошвой – тоже одна из причин плантарного фасциита.
Эта патология никак не связана с пяточными шпорами, то есть разрастанием костной ткани на пятках. Ранее считалось, что именно шпоры провоцируют болевой синдром и воспаление пяточных мышц, однако, по факту это совсем другое заболевание.
Диагностика плантарного фасциита, как его распознать
Designed by peoplecreations/freepik
Все начинается с визуального осмотра, пальпации пяток, чтобы проверить их чувствительность и найти очаг боли. На этом этапе врач должен исключить иные проблемы – например, трещину в пяточной кости.
Физиологический тест подразумевает сгибание ноги и одновременное ощупывание фасции. Как правило, боль усиливается в момент движения или при шевелении большим пальцем ноги даже без опоры на поверхность. Ещё один характерный признак плантарного фасциита – покраснение и легкая припухлость на пятке.
Терапевт также оценит неврологические параметры:
Координацию и баланс в положении стоя.
Далее могут быть назначена рентгенография стопы, либо МРТ, чтобы исключить структурное повреждение костей, ревматоидный артрит и костные шпоры.
Боль в пятке: к какому врачу обращаться?
Первичный осмотр должен проводить хирург в вашей поликлинике по месту жительства. Далее он скорее всего направит вас к травматологу-ортопеду.
Designed by mayoclinic
Лечение плантарного фасциита
Самое главное в этом деле – не торопиться и не нагружать больные ноги без необходимости. На восстановление может уйти до 1,5 месяцев.
Если такой терапии недостаточно, врач может прописать инъекции кортикостероидов непосредственно в поврежденные связки.
Ещё один метод лечения плантарного фасциита – электрофорез в сочетании со стероидными мазями.
Так или иначе ключ к избавлению от этой болезни – физиотерапевтические процедуры: массаж, упражнения на растяжку ахиллова сухожилия, укрепление мышц голени. В комплексе это помогает стабилизировать стопу и снять нагрузку с подошвенной фасции. Если проблема усугубляется лишним весом, потребуется также диета и похудение.
Хирургическое лечение плантарного фасциита
Операция показана только в тех случаях, когда боль и жжение в пятках не снимается консервативными методами и длится от 6 до 12 месяцев.
В этом случае хирург проводит частичное иссечение воспаленной ткани, чтобы снизить напряжение. Однако побочный эффект от такой операции – ослабление свода стопы и частичная утрата функциональности.
Если пациенту трудно сгибать стопу даже после последовательного растяжения, врач может порекомендовать частичную резекцию икроножной мышцы. Суть операции в том, чтобы удлинить её, сделав лодыжку более подвижной, и частично снять напряжение с подошвенной фасции.
Как можно лечить плантарный фасциит в домашних условиях
Как правило, если следовать всем рекомендациям врача и нагружать ноги, достаточно консервативного лечения. Плантарный фасциит проходит в среднем за два-три месяца.
Упражнения
Designed by yanalya/freepik
Регулярная растяжка икр и стопы помогает либо облегчить симптомы, либо предотвратить плантарный фасциит. Важно также соблюдать ряд правил при занятиях спортом:
Не надо тренироваться через силу! Если вы регулярно испытываете боль и жжение в пятках, на время отложите пробежки и замените их другими упражнениями, например, плаванием;
Ограничьте не только пробежки, но и обычные прогулки. Не рекомендуется ходьба на длинные дистанции;
Возобновляйте пробежки постепенно и не забывайте как следует растягивать стопы;
Для укрепления стоп и лодыжек мы расписали отдельную подробную программу, обязательно следуйте ей, чтобы избежать плантарного фасциита.
Первоначальные процедуры касаются прикладывания льда в течение 15–20 минут, три или четыре раза в день, чтобы уменьшить отечность.
Бандаж и тугие повязки
Ещё одна процедура – это надевание на ночь специальных повязок, которые охватывают арку стопы и икры. Они помогают предотвратить скованность и боль в ногах по утрам.
Специальные ортопедические средства (ортезы), которые снимают часть нагрузки с пятки и перераспределяют нагрузку, также можно отнести к таким средствам. Их следует носить в течение всего дня.
Эфирные масла
Некоторые исследования на тему лечения подошвенного фасциита находят пользу эфирных масел для уменьшения боли и жжения в пятках. Однако эти работы в целом ограничены и немногочисленны. Так или иначе можно попробовать массаж с этими средствами:
Масло лимонного сорго;
Поскольку не до конца известно, что лежит в основе плантарного фасциита, это средство может оказаться не слишком полезным. Хотя в сущности никакого вреда они также не причинят.
Профилактика плантарного фасциита
Разумеется, основная проблема, вызывающая воспаление пяточной фасции, связана с вашим образом жизни:
Носите удобную обувь по размеру. Если бегаете на длинные дистанции, это вдвойне актуальный совет. Кроссовки должны быть удобными и хорошо амортизировать;
Также следите за состоянием беговой обуви. Как правило, 800 километров – это предел для одной пары обуви;
Обязательно включайте в распорядок дня растяжку ног и чаще практикуйте мягкие нагрузки, такие как плавание;
Избегайте чрезмерного напряжения в ногах после бега, обязательно делайте заминку и давайте ногам отдых;
Если дело в лишнем весе, то постарайтесь как можно быстрее похудеть.
Чем плантарный фасциит отличается от пяточной шпоры?
Как уже было сказано, пяточная шпора – это костный нарост (остеофит). Он также развивается от продолжительных стрессовых нагрузок на стопу. Однако его легко отличить от плантарного фасциита, рассмотрев на рентгене.
При этом пяточная шпора до поры до времени может вообще не обнаруживать себя и не вызывать болевого синдрома. По данным Американской ассоциации хирургов-ортопедов каждые 10 человек имеет пяточные шпоры, но только каждый двадцатый из них испытывает какой-либо дискомфорт.
Впрочем, плантарный фасциит отличается от пяточной шпоры только проявлениями. Причины у них одинаковые:
Длительные чрезмерные нагрузки на ноги;
Ношение неудобной обуви;
Неестественная и неправильная походка.
Диета при плантарном фасциите
Designed by jcomp/freepik
Исследований на тему питания и плантарного фасциита не так много. Однако врачебные рекомендации в целом таковы. Чтобы укреплять связки, в рационе должны присутствовать:
Осложнения после плантарного фасциита
Трудности с постановкой стопы и неестественная походка со временем могут травмировать лодыжки, колени и бедра.
Есть и побочные эффекты от лечения. Так, инъекции стероидных препаратов ослабляют связки и повышают риск их разрыва.
У хирургического вмешательства есть неврологические последствия в виде хронической боли, или повреждения связок.