смешанное заболевание соединительной ткани код по мкб 10
Другие перекрестные синдромы
Рубрика МКБ-10: M35.1
Содержание
Определение и общие сведения [ править ]
Смешанное заболевание соединительной ткани
Синонимы: перекрестный синдром, синдром Шарпа
Точная распространенность перекрестного синдрома неизвестна, за исключением Японии, где он оценивается в 1/37000. Смешанное заболевание соединительной ткани встречается во всех этнических группах с соотношением женщины : мужчины примерно 10 : 1.
Этиология и патогенез [ править ]
Точная причина до сих пор не известна, но аномальные B- и Т-клеточные иммунные ответы против апоптотически модифицированных аутоантигенов могут наблюдаться у пациентов с синдромом Шарпа.
Клинические проявления [ править ]
Манифестация заболевания обычно происходит между 15 и 35 годами.
Для смешанного заболевания соединительной ткани характерно сочетание симптомов склеродермии, ревматоидного артрита, полимиозита и СКВ. Около 10% больных СКВ удовлетворяют критериям смешанного заболевания соединительной ткани, разработанным Американской ревматологической ассоциацией. Обычно смешанное заболевание соединительной ткани больше всего напоминает склеродермию. Артриты и артралгия отмечаются у 96% больных, отек кистей — у 88%, синдром Рейно — у 84%, нарушение моторики пищевода — у 77%, миозит — у 72%, увеличение лимфоузлов — у 68%, лихорадка, серозит, гепатоспленомегалия — у 20—33% больных. Поражение почек характерно для детей, у взрослых встречается редко.
Другие перекрестные синдромы: Диагностика [ править ]
У большинства пациентов отмечаются высокие титры (чаще>1:1000) анти-U1-рибонуклеопротеиновых и анти-U1-70 кД аутоантител. Диагноз смешанного заболевания соединительной ткани основан на перекрывающихся проявлениях системной красной волчанки, системного склероза, полимиозита и ревматоидного артрита и на результатах анализа крови, указывающих высокие титры анти-U1-RNP антител с нормальными титрами других антител к соединительной ткани (за исключением анти-SSA и/ ли анти-SSB-антител в случаях со вторичным синдромом Шегрена).
Дифференциальный диагноз [ править ]
Дифференциальный диагноз включает в себя другие заболевания соединительной ткани (системная красная волчанка, системный склероз, полимиозит и ревматоидный артрит) и другие системные заболевания, такие как саркоидоз, узелковый периартериит и болезнь Стилла.
Другие перекрестные синдромы: Лечение [ править ]
НПВС, противомалярийные, низкие дозы кортикостероидов эффективны при легкой или умеренной степени тяжести болезни. Более высокие дозы кортикостероидов и иммунодепрессанты могут быть дополнительно назначены тяжелых случаях заболевания. Симптоматическое лечение также имеет большое значение.
Общая 10-летняя выживаемость составляет примерно 80%. В целом, прогноз благоприятен, но во многом зависит от типа преобладающих поражений внутренних органов. Пациенты с признаками склеродермии или полимиозита, как полагают, имеют более неблагопрятный прогноз.
Легочная гипертензия является наиболее частой причины смерти пациентов.
Недифференцированные дисплазии соединительной ткани (проект клинических рекомендаций)
Публикуемый проект второго пересмотра клинических рекомендаций по ведению пациентов с недифференцированными дисплазиями соединительной ткани продиктован наличием обоснованных дополнений/замечаний к ранее утвержденным (в 2018 г.) клиническим рекомендациям.
1. ТЕРМИНЫ И ОПРЕДЕЛЕНИЯ
Дисплазия (dysplasia; греч. dys- + plasis формирование, образование; син. дисгенезия) – неправильное развитие тканей и органов независимо от времени и причины их возникновения [1]. Новые и узко направленные профессиональные термины в настоящих клинических рекомендациях не используются.
1.1. Определение
Недифференцированные дисплазии соединительной ткани (НДСТ; код по МКБ-10 – М35.8) – это генетически детерминированные состояния, характеризующиеся дефектами волокнистых структур и основного вещества соединительной ткани, приводящие к нарушению формообразования органов и систем, имеющие прогредиентное течение, определяющие особенности ассоциированной патологии, а также фармакокинетики и фармакодинамики лекарственных средств [2–4].
Комментарии: генетический дефект может проявляться в любом возрасте в соответствии с временными закономерностями генной экспрессии. Реализация генетических детерминант либо в наибольшей степени определяется внешними условиями, как в случае недифференцированных дисплазий соединительной ткани (несиндромных формах дисплазии соединительной ткани, неспецифических нарушений соединительной ткани), либо мало зависит от внешних условий, как в случае наследственных нарушений соединительной ткани (дифференцированной дисплазии соединительной ткани, синдромных форм дисплазии соединительной ткани) [2–7].
1.2. Этиология и патогенез
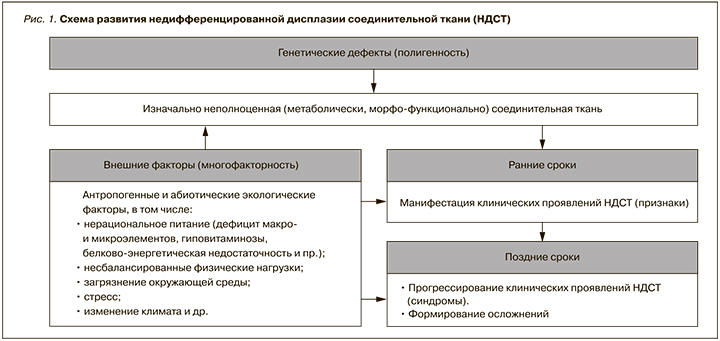
В основе развития дисплазий соединительной ткани (ДСТ) лежат мутации генов, ответственных за синтез/катаболизм структурных белков соединительной ткани или ферментов, участвующих в этих процессах [2–5] (рис. 1).
1.3. Эпидемиология
Распространенность НДСТ – 1:5. Отдельные внешние проявления дисморфогенеза соединительной ткани среди молодых – 85,4% [2–4].
Критическим периодом проявлений НДСТ является подростковый возраст, когда объем соединительной ткани увеличивается пропорционально росту и развитию организма. Как правило, у абсолютного большинства пациентов с НДСТ в возрасте старше 35 лет основную проблему составляют осложнения клинических синдромов, определяющие инвалидизацию пациентов и летальные потери в группе [2–4, 8, 9].
1.4. Кодирование по МКБ-10
1.5. Классификация
В практической работе используется Международная классификация болезней 10-го пересмотра (МКБ-10) [10]. В научных исследованиях можно пользоваться классификацией, предложенной Нью-Йоркской ассоциацией кардиологов, с выделением в нозологическую форму соединительнотканной дисплазии сердца, а также каталогом генов и генетических нарушений человека Mendelian Inheritance in Man (MIM), созданном и редактируемом McKusick V.A. et al., в который вошли такие состояния, как MASS syndrome (Mitral valve prolapse, Aortic root diameter at upper limits of normal for body size, Stretch marks of the skin, Skeletal conditions similar to Marfan syndrome, MIM 604308), Mitral valve prolapse, familial (MIM 157700), Mitral valve prolapse, myxomatous 2, 3 (MIM 607829,610840) и ряд других [2–6].
1.6. Клиническая картина
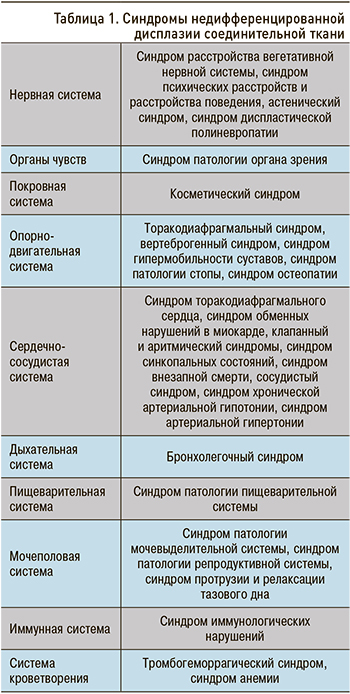
Клинические проявления НДСТ во многом связаны с ведущим клиническим синдромом, затрагивающим ту или иную систему организма (табл. 1). На сегодняшний день выделено 28 синдромов при НДСТ [3].
2. ДИАГНОСТИКА НЕДИФФЕРЕНЦИРОВАННЫХ ДИСПЛАЗИЙ СОЕДИНИТЕЛЬНОЙ ТКАНИ
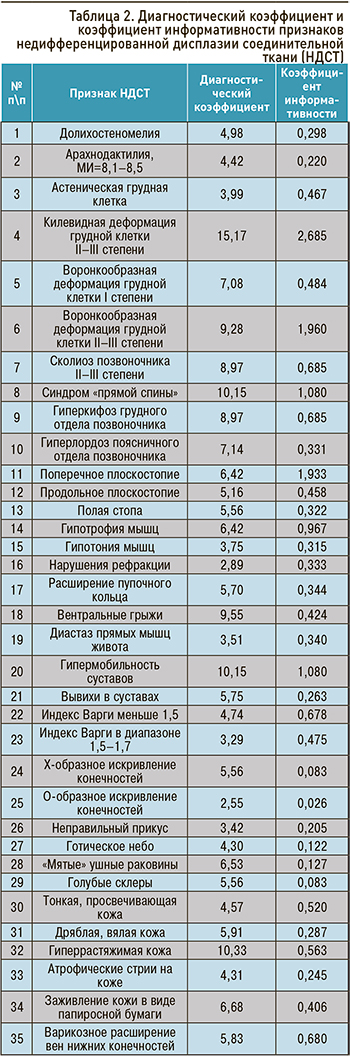
Профессором В.М. Яковлевым и его учениками для верификации диагноза было предложено трактовать клинические проявления пациентов как НДСТ при вовлечении в процесс не менее двух систем (опорно-двигательной, сердечно-сосудистой, бронхолегочной, пищеварительной, нервной, органа зрения и т.д.) с использованием процедуры последовательного распознавания Вальда: на основании диагностических коэффициентов и коэффициентов информативности для определения «диагностического вклада» каждого выявленного у пациента признака (табл. 2, 3) [2–4, 13].
Другие системные поражения соединительной ткани (M35)
Исключен: реактивный перфорирующий коллагеноз (L87.1)
Смешанное заболевание соединительной ткани
Исключен: полиангиитный перекрестный синдром (M30.8)
Исключена: ревматическая полимиалгия с гигантоклеточным артериитом (M31.5)
Семейная слабость связок
Аутоимунная болезнь (системная) БДУ
Коллагеновая (васкулярная) болезнь БДУ
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Перекрестный (overlap) синдром
Общая информация
Краткое описание
Перекрестный (оverlap) синдром – другие перекрестные синдромы/недифференцированное аутоиммунное ревматологическое заболевание.
NB! Педиатрические и подростковые ревматологические пациенты могут проявлять черты более одного классического аутоиммунного ревматологического заболевания (ЮИА, СКВ, ДМ, системный склероз). Такие пациенты часто описываются как имеющие «Overlap» синдром/недифференцированное аутоиммунное ревматологическое заболевание. [1-3,21]
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| М35.1 | Другие перекрестные синдромы | М35.1 | Смешанное заболевание соединительной ткани |
Дата разработки протокола: 2016 год.
Пользователи протокола: врачи общей практики, терапевты, ревматологи.
Категория пациентов: дети.
Шкала уровня доказательности:
| A | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| B | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| C | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация 3
Критерии классификации недифференцированных заболеваний соединительной ткани [10]:
| № | Критерии включения | Клинические критерии исключения (применительно к пациентам в начале заболевания) | Лабораторные критерии исключения (применительно к пациентам в начале заболевания) |
| 1. |
2.
Наличие антинуклеарных антител определяли двукратно
Подострая кожная волчанка
Дискоидная волчанка
Кожный склероз
Гелиотропная сыпь
Папулы Готтрона
Эрозивный артрит
Anti-Smith
Anti-U1-RNP
Anti-Scl70
Anticentromere
Anti-La/SSB
Anti-Jo1
Anti-Mi2
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ 7
Диагностические критерии
Жалобы:
· головная боль;
· мышечная слабость, миалгии;
· артралгии и полиартриты;
· дисфагия;
· снижение веса;
· облысение;
· отек кистей и пальцев рук;
· общее недомогание;
· повышенная чувствительность кожи к воздействию солнечного излучения (фотосенсибилизация).
Анамнез:
· полиартрит, с общим недомоганием и феноменом Рейно;
· начало заболевания 9-12лет;
· легочная гипертензия.
Физикальное обследование
Осмотр:
· кожный синдром (эритема на лице, гелиотропная сыпь; сетчатое ливедо, изменение цвета пальцев, телеангиоэктазии).
Пальпация:
· лимфаденопатия;
· ревматоидные узелки;
· пальпируемая пурпура;
· «одутловатые», припухшие пальцы;
· зябкость и холодные на ощупь конечности.
Лабораторные исследования:
· общий анализ крови: анемия, тромбоцитопения, снижение количества лейкоцитов, увеличение СОЭ, умеренная анемия, нейтрофильный лейкоцитоз;
· общий анализ мочи: протеинурия, гематурия, повышенный уровень креатинина, мочевины;
· биохимический анализ крови: повышение мышечных ферментов – КФК, ЛДГ, АЛТ, СРБ, снижение комплементов (C3, C4), повышение иммуноглобулинов G и М;
· коагулограмма: фибриноген, МНО, АЧТВ.
· иммунологическое обследование: АНА, ЕНА, dsDNA, РФ, АССР, АНЦА, антикардиолипиновые антитела, волчаночный антикоагулянт, Тест Кумбса.
NB! Серологическим маркером заболевания является высокий титр АНФ с антителами к U1 – RNP [10]. Последующие измерения dsDNA, ЕНА, комплементы (C3, C4) повторять каждые 1-2 года, т.к. профиль антител может со временем меняться.
Инструментальные исследования:
· обзорная рентгенография легких – нормальная/признаки утолщения плевры, фиброза и перикардита;
· МРТ – для диагностики миозита.
· КТ легких – с целью идентифицировать интерстициальную болезнь легких;
· эхокардиография – для выявления поражения клапанного и мышечного поражения сердца;
· электромиография – для выявления миопатического синдрома;
· ЭКГ – для обнаружения аритмии, нарушения проводимости и изменения ST-T;
· ФГДС – для выявления язвенных и сосудистых поражений слизистой желудочно – кишечного тракта;
· рентгенография пораженных суставов – для выявления эрозивно-деструктивных поражений суставов.
Критерии Kusukawa диагностики для смешанного заболевания соединительной ткани [3]:
Общие симптомы:
· феномен Рейно;
· опухание пальцев или кистей.
Высокий титр определенного характера АНФ в иммунофлюоресценции с антителами к U1-RNP.
Смешанные проявления:
СКВ-подобные:
· полиартрит;
· лимфаденопатия;
· эритема;
· на лице;
· перикардит или плеврит;
· лейкопения или тромбоцитопения.
ССД-подобные:
· склеродактилия;
· легочный фиброз, рестриктивные изменения легких или снижение диффузионной способности;
· гипомобильность или дилатация пищевода.
ДМ-подобные:
· мышечная слабость;
· повышенный уровень мышечных энзимов в сыворотке (КФК);
· миогенная ЭМГ.
Требования к диагностике: один из двух общих симптомов + положительными U1 RNP антител и одного/более смешанных симптомов по меньшей мере в двух из трех категорий смешанных болезней.
Диагностический алгоритм [10]:
Подозрение на системное ревматическое заболевание
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ [8,17-21]
Диагностические критерии
Жалобы: см. амбулаторный уровень.
Анамнез: см. амбулаторный уровень.
Физикальное обследование: см. амбулаторный уровень.
Лабораторные исследования:
· общий анализ крови: анемия, тромбоцитопения, снижение количества лейкоцитов, увеличение СОЭ, умеренная анемия, нейтрофильный лейкоцитоз;
· общий анализ мочи: протеинурия, гематурия, повышенный уровень креатинина, мочевины;
· биохимический анализ крови: повышение мышечных ферментов – КФК, ЛДГ, АЛТ, СРБ, снижение комплементов (C3, C4), повышение иммуноглобулинов G и М;
· коагулограмма: фибриноген, МНО, АЧТВ.
· иммунологическое обследование: АНА, ЕНА, dsDNA, РФ, АССР, АНЦА, антикардиолипиновые антитела, волчаночный антикоагулянт, Тест Кумбса.
NB! Серологическим маркером заболевания является высокий титр АНФ с антителами к U1 – RNP [10]. Последующие измерения dsDNA, ЕНА, комплементы (C3, C4) повторять каждые 1-2 года, т.к. профиль антител может со временем меняться;
· анализ синовиальной жидкости при активном синовите: в синовиальной жидкости 5 000-20 000 лейкоцитов в 1 мкл, преобладают нейтрофилы.
· гистологическое исследование кожи: мукоидное и фибриноидное набухание, гиалиноз, склероз и клеточные реакции кожи. В резко утолщённой дерме наблюдается разрастание грубой волокнистой фиброзной соединительной ткани. Коллагеновые волокна гипертрофированы и сливаются между собой; эластические волокна истончены и фрагментированы.
· гистологическое исследование мышц: некроз мышечных фибрилл 1-го и 2-го типов, фагоцитоз, миозит, фиброз, дегенерация, утрата поперечной исчерченности.
· иммуногенетическое обследование: обнаружение HLA – DR4;
· иммуноферментный анализ: ИФА на ВПГ, ИФА на HBSag, antiHCV;
Инструментальные исследования:
· обзорная рентгенография легких – нормальная/признаки утолщения плевры, фиброза и перикардита;
· МРТ – для диагностики миозита.
· КТ легких – с целью идентифицировать интерстициальную болезнь легких;
· эхокардиография – для выявления поражения клапанного и мышечного поражения сердца;
· электромиография – для выявления миопатического синдрома;
· ЭКГ – для обнаружения аритмии, нарушения проводимости и изменения ST-T;
· ФГДС – для выявления язвенных и сосудистых поражений слизистой желудочно – кишечного тракта;
· рентгенография пораженных суставов – для выявления эрозивно-деструктивных поражений суставов.Радиологический, манометрический, видео эндоскопической и сцинтиграфическая обследование может выявить аномальное моторики пищевода;
· МРТ головного мозга без/с контрастированием – для выявления неврологических поражений головного мозга;
· биопсия почек – для исключения амилоидоза и гломерулярного поражения почек;
· цифровая видео капилляроскопия ногтевого ложа – для дифференциальной диагностики первичного и вторичного синдрома Рейно и ранней диагностики системной склеродермии (редукция сосудов, большие аваскулярные участки при единичных капиллярах или полном отсутствии расширенных капилляров) [11].
Диагностический алгоритм: 
Перечень основных диагностических мероприятий:
· ОАК;
· ОАМ;
· биохимический анализ крови (креатинин, мочевина, общий белок, электролиты крови, печеночные пробы, трансаминазы, КФК, ЛДГ, липидный спектр, СРБ, неоптерин, глюкоза, С3,С4, иммуноглобулинов G и М;
· Иммунологическое обследование: АНФ (Anti-U1-RNP, Anti-dsDNA,Anti-Smith, Anti-Scl70, Anticentromere, Anti-La/SSB,Anti-Jo1,Anti- Mi2, ЕНА, РФ, АССР, АНЦА
· Антифосфолипидные антитела (волчаночный антикоагулянт, АТ к кардиолипину, антитела к бета-2 гликопротеиду);
· Коагулограмма: фибриноген, МНО, АЧТВ, волчаночный антикоагулянт, фибринолитическая активность плазмы, протромбиновый индекс,
· ЭКГ;
· ЭХОКГ;
· ФГДС;
· Рентгенография органов грудной клетки;
· Рентгенография суставов;
· Биопсия кожно-мышечного лоскута;
· УЗИ органов брюшной полости;
· Электромиография;
· Спирометрия;
· Цифровая видео капилляроскопия ногтевого ложа
Перечень дополнительных диагностических мероприятий:
· МРТ мышц, головного мозга без/с контрастированием;
· УЗДГ сосудов конечностей и органов брюшной полости;
· КТ органов грудной клетки;
· ангиография сосудов;
· биопсия почек;
· иммуногенетическое обследование: обнаружение HLA – DR4;
· иммуноферментный анализ: ИФА на ВПГ, ИФА на HBSag, antiHCV;
· радиологическое, манометрическое, видеоэндоскопическое и сцинтиграфическое обследование.
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Адалимумаб (Adalimumab) |
| Азатиоприн (Azathioprine) |
| Алпростадил (Alprostadil) |
| Альфакальцидол (Alfakaltsidol) |
| Амлодипин (Amlodipine) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Гидроксихлорохин (Hydroxychloroquine) |
| Диклофенак (Diclofenac) |
| Дилтиазем (Diltiazem) |
| Иммуноглобулин человеческий нормальный (Human normal immunoglobulin) |
| Месна (Mesna) |
| Метилпреднизолон (Methylprednisolone) |
| Метотрексат (Methotrexate) |
| Миконазол (Miconazole) |
| Напроксен (Naproxen) |
| Нифедипин (Nifedipine) |
| Омепразол (Omeprazole) |
| Преднизолон (Prednisolone) |
| Ритуксимаб (Rituximab) |
| Сульфаметоксазол (Sulphamethoxazole) |
| Триамцинолон (Triamcinolone) |
| Триметоприм (Trimethoprim) |
| Циклоспорин (Cyclosporine) |
| Циклофосфамид (Cyclophosphamide) |
| Этанерцепт (Etanercept) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения: лечение проводится с учетом индивидуальных проявлений болезни, с целью достижения клинико-лабораторной ремиссии, снижения риска обострений, предотвращения необратимого поражения жизненно важных органов, снижения риска развития побочных эффектов лекарственной терапии, увеличения продолжительности и качества жизни.
Медикаментозное лечение:
Этапы терапии:
· индукция ремиссии (3-6 месяцев);
· поддержание ремиссии (2-5 лет).
| № | Лечение в зависимости от органного поражения | Уровень доказательности |
| 1. | При артрите: · НПВС; · метотрексат; · гидроксихлорохин; · кортикостероиды; · триамцинолон; | A/С |
| 2. | Сыпь: · гидроксихлорохин; · местное лечение, включающее кортикостероиды и такролимус; | C |
| 3. | Феномен Рейно: · блокаторы кальциевых каналов (нифедипин, дилтиазем); · блокаторы рецепторов ангиотензина 1; · внутривенно аналоги эпопростенола (илопрост) могут быть использованы в некоторых случаях дигитальной ишемии; | A |
| 4. | Миозиты: · глюкокортикостероиды; · азатиоприн; · метотрексат; · внутривенный иммуноглобулин; · циклофосфамид; · ритуксимаб; | A |
| 5. | Интерстициальная болезнь легких: · глюкокортикостероиды; · азатиоприн; · ММФ; · циклофосфамид; · ритуксимаб; |
Перечень основных лекарственных средств:
Глюкокортикостероиды:
· триамцинолон 40мг;
· метилпреднизолон 4мг, 16мг;
· преднизолон, 5 мг;
· преднизолон, 30 мг;
Иммуносупрессивные лекарственные средства:
· циклоспорин 25 мг, 100 мг;
· азатиоприн (имуран) 50 мг;
· циклофосфамид 50 мг;
· метотрексат 2,5 мг, 7,5 мг, 10 мг, 15 мг, 20 мг;
Нестероидные противовоспалительные средства:
· диклофенак 25мг, 50 мг;
· напроксен 275мг, 550мг;
Блокаторы кальциевых каналов
· нифедипин 10мг;
· дилтиазем 90мг,180мг.
Таблица сравнения препаратов
Перечень основных лекарственных средств:
| Название препарата | Форма выпуска, дозирование | Длительность, курса лечения | Уровень доказательности |
| Глюкокортикостероиды | |||
| Метилпреднизолон | Внутрь 4мг, 2 раз в сутки | 3-5 лет | A |
| Преднизолон | Внутрь 5 мг 2 раза в сутки | 3-5 лет | A |
| Преднизолон | в/в, в/м по 30-180 мг1 раз в сутки | 3-5 дней | A |
| Триамцинолон | в/суставно 20-40мг | 1раз в 4мес в один сустав | В |
| Иммуносупрессивные лекарственные средства: | |||
| Циклоспорин А | Внутрь 25 мг, 50-100 мг 1-2 раза в сутки | 3-5 лет | А |
| Азатиоприн | Внутрь 50-100 мг 1-2 раз в сутки | 3-5 лет | В |
| Циклофосфамид | Внутрь 50 мг, 1-2 раз в сутки по 50-100 мг | 3-5 лет | В |
| Метотрексат | 7,5 мг., 10 мг., 15 мг., 20 мг. 7,5 мг., 10 мг., 15 мг., 20 мг/нед. Назначается 1 раз в неделю | 3-5 лет | С |
| Метотрексат | 2,5 мг, 5 мг. По 2,5-17,5 мг/нед. Назначается 1 раз в неделю | 3-5 лет | В |
| Нестероидные противовоспалительные средства | |||
| Диклофенак натрия | 25мг, 50 мг. По 50 мг. 1-2 раза/в сутки | Курсы по 10-15 дней, по требованию | В |
| Напроксен | 275мг, 550мг 275-550мг 2 раза в сутки | Курсы по 10-15 дней, по требованию | В |
| Блокаторы кальциевых каналов | |||
| Нифедепин | 10 мг. По 2мг/кг в сутки. | Курсы по 30 дней, по требованию | В |
| Дилтиазем | 90 мг, 180мг. | Курсы по 30 дней, по требованию | В |
Перечень дополнительных лекарственных средств:
Показания для консультации специалистов:
· консультация стоматолога – при поражении слизистых ротовой полости;
· консультация дерматолога – при поражении кожи;
· консультация офтальмолога – при поражении глаз;
· консультация невропатолога – при выявлении неврологических симптомов;
· консультация гастроэнтеролога – при поражении желудочно-кишечного тракта;
· консультация пульмонолога – при наличии признаков поражения легких;
· консультация кардиолога – при наличии признаков поражения сердца и признаков легочной гипертензии;
· консультация нефролога – при наличии признаков поражения почек;
· консультация гематолога – при наличии гематологических нарушений;
· консультация физиотерапевта, эрготерапевта – для оказания реабилитации.
Профилактические мероприятия: вторичная профилактика – постоянный прием поддерживающих доз базисных и противовоспалительных препаратов для уменьшения риска обострения и осложнений.
Мониторинг состояния пациента:
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ [8,17-21]
Диагностические мероприятия: нет.
Медикаментозное лечение: лечение экстренно возникших осложнений:
· ДН2-3;
· СН2-3;
· острые кровотечения.
Смотрите протоколы по соответствующим нозологиям.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ [8,17-21]
Тактика лечения: лечение проводится с учетом индивидуальных проявлений болезни, с целью достижения клинико-лабораторной ремиссии, снижения риска обострений, предотвращения необратимого поражения жизненно важных органов, снижения риска развития побочных эффектов лекарственной терапии, увеличения продолжительности и качества жизни.
Немедикаментозное лечение:
· режим полупостельный, постельный в зависимости от тяжести;
· диета с достаточным содержанием белка и витаминов.
Медикаментозное лечение:
Этапы терапии:
· индукция ремиссии (3-6 месяцев);
· эскалационная терапия.
Рекомендации по лечению на стационарном уровне:
| № | Лечение в зависимости от органных поражений и осложнений | Уровень доказательности |
| 1. | При артрите: · НПВС; · Метотрексат; · Гидроксихлорохин; · Кортикостероиды(системно); · Триамцинолон внутрисуставно; | A/С |
| 2. | Сыпь: · гидроксихлорохин; · местное лечение, включающее кортикостероиды и такролимус; | C |
· блокаторы кальциевых каналов (нифедипин, дилтиазем);
· блокаторы рецепторов ангиотензина 1;
· внутриваенно аналоги эпопростенола (илопрост) могут быть использованы в тяжелых случаях дигитальной ишемии;
· стероиды(системно);
· азатиоприн;
· метотрексат;
· циклоспорин;
· внутривенный иммуноглобулин;
· циклофосфамид в режиме пульстерапии;
· ритуксимаб;
· стероиды (системно);
· азатиоприн;
· ММФ;
· циклофосфамид (в режиме пульс терапии);
· ритуксимаб;
· этанерцепт лиофилизат 25 мг.
Алгоритм лечения:
Перечень основных лекарственных средств.
Глюкокортикоиды:
· метилпреднизолон 4мг, 16мг; 250 мг, 500мг, 1000 мг
· триамцинолон 40мг
· преднизолон 5 мг, 30 мг
Иммуносупрессивные лекарственные средства:
· циклоспорин 25 мг, 100 мг
· азатиоприн 50 мг
· циклофосфамид 50 мг; 500 мг,1000 мг
· метотрексат 2,5 мг; 7,5 мг, 10 мг, 15 мг, 20 мг
Генно-инженерно-биологические препараты:
· ритуксимаб 500 мг
Ингибиторы ФНО альфа:
· адалимумаб 40 мг
· этанерцепт 25 мг
Внутривенный иммуноглобулин:
· иммуноглобулин человека нормальный 50мг,100мг
Вазодилататоры, аналоги эпопростенола (илопрост)
· алпростадил 20 мг
Нестероидные противовоспалительные средства:
· диклофенак 25 мг, 50 мг
· напроксен 275 мг
Блокаторы кальциевых каналов
· нифедипин 10 мг
· дилтиазем 90 мг, 180мг
Детоксицирующие средства, включая антидоты:
· месна 400 мг
Перечень дополнительных медикаментов:
Антисекреторные препараты:
· омепразол 20 мг, 40 мг
Антиагреганты:
· ацетилсалициловая кислота 100 мг, 500 мг
Антибактериальные препараты:
· ко – тримоксазол 120мг, 480 мг
Противогрибковые препараты:
· миконазол 2.5мл
Перечень основных лекарственных средств:
| нифедепин | 10 мг. По 2мг/кг в сутки. | курсы по 30 дней, по требованию | В |
| дилтиазем | 90 мг, 180мг. | курсы по 30 дней, по требованию | В |
| амлодипин | по 0,3 мг/кг в сутки, не более 10 мг в сутки | курсы по 30 дней, по требованию | В |
Перечень дополнительных медикаментов:
Показания для консультации специалистов:
· консультация стоматолога – при поражении слизистых ротовой полости;
· консультация дерматолога – при поражении кожи;
· консультация офтальмолога – при поражении глаз;
· консультация невропатолога – при выявлении неврологических симптомов;
· консультация гастроэнтеролога – при поражении желудочно-кишечного тракта;
· консультация пульмонолога – при наличии признаков поражении легких;
· консультация кардиолога – при наличии признаков поражении сердца и признаков легочной гипертензии;
· консультация нефролога – при наличии признаков поражении почек;
· консультация гематолога – при наличии гематологических нарушений;
· консультация фтизиатра – для исключения туберкулезного процесса;
· консультация онколога – при подозрении онкологических заболеваний;
· консультация хирурга – для исключения острой хирургической патологии;
· консультация сосудистого хирурга – для исключения сосудистой патологии, острой хирургической патологии;
· консультация нейрохирурга – при подозрении объёмного процесса головного мозга;
· консультация эндокринолога – для определения показаний симпатэктомии;
· консультация физиотерапевта, эрготерапевта – для оказания реабилитации.
Показания для перевода в отделение интенсивной терапии и реанимации:
· Тяжелые поражения легких с ДН 2-3ст;
Индикаторы эффективности лечения:
· достижение минимальной степени активности;
· купирование симптомов осложнений.
Дальнейшее ведение: на амбулаторном уровне на основании карты мониторинга состояния (см. амбулаторный уровень)
Госпитализация
Показания для плановой госпитализации:
· уточнение диагноза;
· подбор иммуносупрессивной терапии;
· высокая активность;
· развитие осложнений.
Показания для экстренной госпитализации:
· упорная лихорадка;
· выраженный полиартрит;
· выраженный полимиозит;
· выраженная ДН и СН;
· высокая воспалительная активность крови;
выраженные гематологические нарушения.
Информация
Источники и литература
Информация
антитела к двухцепочечной ДНК
антитела к топоизомеразе
Список разработчиков протокола с указанием квалификационных данных:
1) Асылбекова Майкеш Куантаевна – заведующая отделением ревматологии АО «Национальный научный центр материнства и детства», главный внештатный детский ревматолог МЗСР РК;
2) Мукушева Зауре Серикпаевна – врач ревматолог АО «Национальный научный центр материнства и детства».
3) Дюсембаева Назигуль Куандыковна – кандидат медицинских наук, заведующая кафедрой клинической фармакологии и интернатуры АО «Медицинский университет Астана».
Указание на отсутствие конфликта интересов: нет.
Список рецензентов: Абдрахманова Сагира Токсанбаевна – доктор медицинских наук, заведующая кафедрой детских болезней №2 АО «Медицинский университет Астана».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.