спастический тетрапарез код по мкб 10 у взрослых
Детский церебральный паралич у детей
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Союз педиатров России
Клинические рекомендации: Детский церебральный паралич у детей
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
• Детский церебральный паралич: атаксическая форма.
и Л.О. Бадаляна с соавт. (1988г.):
• поздняя резидуальная: старше 3 лет.
Двусторонняя (двойная) гемиплегия в международной клинической практике также получила название квадриплегии, или тетрапареза. Учитывая сохраняющиеся разногласия в экспертных оценках с применением топографической классификаций ДЦП, межнациональные различия в классификациях, на сегодняшний день, всё большее распространение получают такие термины, как «двусторонний», «односторонний», «дистонический», «хореоатетоидный» и «атаксический» ДЦП (приложение Г2).
Этиология и патогенез
Эпидемиология
Клиническая картина
Cимптомы, течение
Одна из самых тяжёлых форм ДЦП, являющаяся следствием аномалий развития головного мозга, внутриутробных инфекций и перинатальной гипоксии с диффузным повреждением вещества головного мозга, нередко сопровождающаяся формированием вторичной микроцефалии. Клинически проявляется двусторонней спастичностью, в равной степени выраженной в верхних и нижних конечностях, либо преобладающей в руках. При этой форме ДЦП наблюдается широкий спектр сопутствующей патологии: последствия повреждений черепных нервов (косоглазие, атрофия зрительных нервов, нарушения слуха, псевдобульбарный синдром), выраженные когнитивные и речевые дефекты, эпилепсия, раннее формирование тяжёлых вторичных ортопедических осложнений (контрактур суставов и костных деформаций). Тяжёлый двигательный дефект рук и отсутствие мотивации к лечению и обучению резко ограничивают самообслуживание и простую трудовую деятельность.
Диагностика
При ДЦП клинические симптомы и степень функциональных нарушений значительно варьируют у разных пациентов и зависят от размера и топографии повреждений головного мозга, а также от интенсивности и длительности ранее проводимых лечебных и реабилитационных мероприятий (Приложение Г3)
— повышение общей рефлекторной возбудимости – выраженный стартл-рефлекс.
Дифференциальный диагноз
Лечение
Согласно опубликованному в 2009 г. Европейскому консенсусу по лечению ДЦП с использованием ботулинотерапии, выделяют несколько основных групп лечебных воздействий при спастических формах ДЦП [11]. (Приложение Г1).
(Сила рекомендаций – 1; достоверность доказательств – С)
(Сила рекомендаций – 1; достоверность доказательств – А)
Снижение спастичности, само по себе, обладает минимальным влиянием на приобретение ребёнком с ДЦП новых функциональных возможностей, а для верхних конечностей «высокий уровень доказательности эффективности инъекций БТА выявлен только как дополнения к физической реабилитации у детей со спастическими формами ДЦП. При сравнении с плацебо или отсутствием лечения одни инъекции БТА не показали достаточной эффективности». В связи с этим обязательным элементом лечения пациентов с ДЦП является функциональная терапия.
Ортопедические и нейрохирургические методы, играя ничуть не меньшую роль в восстановлении и сохранении функциональных способностей пациентов с ДЦП, требуют подробного рассмотрения в отдельных рекомендациях в силу своей специфичности и разнообразия.
Тетрапарез
Тетрапарез наблюдается при травмах, новообразованиях, воспалительных, сосудистых, демиелинизирующих заболеваниях центральной, реже – периферической нервной системы. Причину развития тетрапареза устанавливают по жалобам, данным анамнеза, физикального обследования, неврологического осмотра, инструментальных и лабораторных методов. Схемы лечения включают нейропротекторы, иммуносупрессоры, антимикробные препараты, сосудистые средства, хирургические вмешательства, комплексные реабилитационные мероприятия.
Характеристика тетрапареза
Тетрапарез проявляется снижением мышечной силы либо отсутствием движений одновременно в руках и ногах. Сочетается с расстройствами тазовых функций, нарушениями чувствительности в области туловища и конечностей, возможна слабость дыхательной мускулатуры. Может быть вялым (периферическим), спастическим (центральным) или смешанным. Для вялого тетрапареза типичны снижение рефлексов и мышечного тонуса, атрофия мышц.
При центральном парезе глубокие рефлексы повышены, поверхностные снижены, выявляются патологические знаки, синкинезии. Тонус мышц повышен, гипотрофия отсутствует. Выраженность тетрапареза оценивают в баллах от 0 до 5, где 0 – тотальный паралич, 5 – полностью сохраненные сила мышц и объем движений. Зона поражения в спинном мозге локализуется на уровне шейного отдела позвоночника, в головном мозге распространяется на оба полушария либо с двух сторон охватывает подлежащие структуры.
Почему возникает тетрапарез
Позвоночно-спинномозговая травма
Причиной тетрапареза при спинномозговой травме становятся сдавление или разрушение нервной ткани, ишемия, кровоизлияния. Состояние выявляется при переломах, вывихах, переломовывихах, открытых ранениях. Вначале обнаруживаются явления вялого пареза, в последующем – спастического. Патология может наблюдаться при таких травмах, как:
В остром периоде реальную тяжесть нарушений зачастую трудно оценить из-за спинального шока, при котором движения, чувствительность и рефлексы ниже места повреждения полностью утрачиваются вследствие запредельного торможения. Шок напоминает картину тотального разрыва спинного мозга, однако в последующем движения постепенно восстанавливаются, формируется остаточный неврологический дефицит, обусловленный участками некомпенсированного разрушения тканей.
Сосудистые патологии
Нарушения спинномозгового кровообращения с развитием тетрапареза возникают вследствие врожденных (гипоплазия) и приобретенных (эмболия, тромбоз, атеросклероз) заболеваний сосудов, участвующих в кровоснабжении спинного мозга. У части больных обусловлены сдавлением опухолями, воспалительными инфильтратами, увеличенными лимфоузлами. Иногда формируются в результате ятрогенных повреждений, на фоне геморрагического диатеза или инфекционного васкулита.
При спинальном инсульте тетрапарез возникает остро в течение нескольких минут или часов. Особенно опасны очаги ишемии и кровоизлияния на уровне С1-С4, нередко сопровождающиеся дыхательными расстройствами. При поражении нижележащих сегментов отмечается тетрапарез либо тетраплегия со снижением тонуса в мышцах рук и повышением – в мышцах ног, самостоятельное дыхание сохранено.
При транзиторных нарушениях спинномозгового кровообращения выявляются миелогенная перемежающаяся хромота, внезапная слабость в конечностях с потерей или без потери сознания при запрокидывании головы. На фоне преходящих расстройств постепенно формируется стойкий прогрессирующий тетрапарез.
Нарушения кровообращения при артериовенозных мальформациях спинного мозга также могут быть острыми (апоплексическая форма) либо постепенно развивающимися (паралитическая форма). Клиническая картина в первом случае соответствует геморрагическому инсульту. У второй категории больных наблюдается прогрессирующее или интермиттирующее течение. Появлению симптомов тетрапареза может предшествовать корешковый синдром.
Воспалительные патологии
Половина случаев миелита шейного отдела приходится на инфекционное поражение спинного мозга микоплазмами, вирусом простого герпеса, цитомегаловирусом, бледной спирохетой, боррелиями, менингококками. Иногда миелитом осложняется остеомиелит позвоночника. Остальные случаи болезни связаны с поражением нервной ткани нейротропными ядами, развитием воспаления на фоне травм. Наряду с явлениями тетрапареза наблюдаются интоксикационный синдром, общая гипертермия.
Полиомиелит провоцируется энтеровирусами. Тетрапарезы встречаются реже парапарезов, обнаруживаются при спинальном варианте заболевания. Слабость мускулатуры возникает через несколько дней после появления общеинфекционной симптоматики. Наряду с мышцами конечностей в процесс могут вовлекаться диафрагма, мускулатура лица и туловища. Возможно поражение центров регуляции витальных функций в продолговатом мозге. Восстановительный период длится около года, в исходе наблюдаются контрактуры, деформации, стойкие вялые параличи.
Острая радикулоневропатия при нейроСПИДе проявляется вялым тетрапарезом, бульбарными нарушениями, парезом лицевого нерва. Симптомы нарастают на протяжении нескольких дней или недель, затем стабилизируются и еще через 2-4 недели идут на убыль. Функции конечностей полностью восстанавливаются у 70% больных. В 15% случаев выявляются выраженные остаточные неврологические нарушения.
Прогрессирующий краснушный панэнцефалит развивается в результате внутриутробного заражения либо персистирования вируса в организме после перенесенной краснухи. Характерно хроническое течение с постепенным нарастанием проявлений: когнитивными нарушениями, мозжечковой атаксией, пирамидными симптомами. Спастический тетрапарез формируется на 2 стадии болезни, в последующем усугубляется, приковывает больных к постели.
Детский церебральный паралич
Тетрапарезом проявляются различные формы ДЦП, в том числе самая распространенная спастическая диплегия. При данной разновидности болезни наблюдается гипертонус, преимущественное поражение нижних конечностей. Ярким признаком является типичное положение ног: бедра развернуты кнутри, колени прижаты друг к другу, голени соединены либо перекрещены. Отмечаются псевдобульбарный паралич, косоглазие, тугоухость. Возможны гиперкинезы.
Кроме того, тетрапарез выявляется при двойной гемиплегии, смешанных формах патологии. Двойная гемиплегия – наиболее тяжелый вариант ДЦП с тотальной мышечной ригидностью, неспособностью к передвижению, самостоятельному удерживанию головы, минимальному самообслуживанию. При смешанных формах определяется вариабельная симптоматика.
Аутоиммунные заболевания
Для оптикомиелита типично двустороннее поражение зрительных нервов в сочетании с тетрапарезом либо нижним парапарезом. Явления миелита предшествуют развитию неврита. Чаще наблюдается интермиттирующее течение. Синдром Ламберта-Итона диагностируется у больных с злокачественными новообразованиями, аутоиммунными заболеваниями, формируется на базе аутоиммунных реакций. Преобладает слабость мышц бедер, тазового пояса.
Наследственные патологии
Признаки тетрапареза выявляются при целом ряде наследственных заболеваний:
Объемные образования
Причиной тетрапареза становятся доброкачественные и злокачественные новообразования. Краниоспинальные опухоли одновременно располагаются в верхних спинномозговых сегментах и каудальном отделе головного мозга, бывают первичными либо метастатическими. Характеризуются сочетанием общемозговых, очаговых, спинальных симптомов. Отмечаются гемипарез или верхний парапарез, которые затем трансформируются в тетрапарезы.
Опухоли спинного мозга располагаются экстрамедуллярно (менингиомы, невриномы, нейробластомы, миеломы, хондросаркомы, липомы) или интрамедуллярно (глиомы). Для экстрамедуллярных новообразований типична последовательная смена корешкового синдрома на синдром Броун-Секара и далее на тотальный тетрапарез. Интрамедуллярные неоплазии манифестируют сенсорными нарушениями, затем вызывают тетрапарез, потом – корешковый синдром.
Сдавление головного мозга
Тетрапарезы могут развиваться на фоне компрессии нервной ткани внутримозговыми опухолями и новообразованиями оболочек, посттравматическими гематомами, кровоизлияниями при геморрагическом инсульте, абсцессами, церебральными кистами. Клиническая картина вариативная, зависит от объема, локализации, скорости развития патологического процесса. Выявляются менингеальные симптомы, общемозговая и очаговая симптоматика, нарушения дыхания и кровообращения.
Полиневропатии
У больных наследственными, аутоиммунными, токсическими, метаболическими полиневропатиями обнаруживается вялый симметричный тетрапарез с преимущественным вовлечением дистальных отделов конечностей. Слабость проксимальных групп мышц встречается реже, формируется вследствие приобретенных демиелинизирующих полиневропатий. При синдроме Гийена-Барре и тяжелом течении некоторых других разновидностей болезни может выявляться слабость дыхательных мышц.
Прочие патологии
При боковом амиотрофическом склерозе отмечаются асимметричные верхний вялый парапарез и нижний спастический парапарез, бульбарный синдром, пирамидные симптомы. Очередность возникновения проявлений определяется формой болезни. При рассеянном склерозе спастический тетрапарез встречается реже нижнего парапареза. Дополняется нарушениями функций тазовых органов, чувствительными расстройствами, признаками поражения черепных нервов, мозжечковых и пирамидных путей.
В число других патологий с возможным развитием тетрапареза входят аномалия Киари, базилярная импрессия. Иногда слабость конечностей становится осложнением вертеброгенных патологий (остеохондроза, межпозвонковой грыжи, спондилолистеза), туберкулезного спондилита, подвывиха С1 при ревматоидном артрите. Нерезко выраженные явления тетрапареза обнаруживаются на фоне быстро усугубляющейся гипокалиемии, например, у пациентов с ОПН. Особняком стоит истерический невроз, при котором органическая основа тетрапареза отсутствует.
Диагностика
Определение причины тетрапареза осуществляет врач-невролог. Специалист устанавливает время и обстоятельства появления нарушения, скорость развития симптома, наличие других признаков. Целью неврологического обследования являются определение мышечной силы, объема активных и пассивных движений, исследование рефлексов. Для уточнения диагноза проводятся следующие процедуры:
Лечение
Помощь на догоспитальном этапе
Внезапно возникший тетрапарез является поводом для немедленного вызова бригады скорой помощи. Шею пострадавшего со спинальной или черепно-мозговой травмой фиксируют головодержателем. Больного с повреждением позвоночника укладывают на жесткие носилки. При необходимости проводят реанимационные мероприятия: переводят пациента на ИВЛ, осуществляют непрямой массаж сердца. Вводят препараты для стабилизации АД, стимуляции сердечной деятельности.
Консервативная терапия
Лечение тетрапареза комплексное, включат воздействие на причину патологии, облегчение сопутствующей симптоматики, восстановление двигательных возможностей. Медикаментозную терапию проводят с использованием препаратов следующих групп:
В восстановительном периоде на первый план выходят немедикаментозные мероприятия. Для улучшения двигательных функций проводят ЛФК, массаж, физиотерапевтические процедуры, механотерапию, кинезиотерапию. По показаниям осуществляют ортопедическую коррекцию.
Хирургическое лечение
С учетом этиологии тетрапареза пациентам выполняют следующие оперативные вмешательства:
Парапарез, параплегия, спастический тетрапарез и болезнь Штрюмпеля
Общие сведения
Двигательные нарушения являются симптомом, который сопровождает различные неврологические заболевания. Связаны они с поражением двигательных отделов как центральной, так и периферической нервной системы, что ведет к частичному или полному нарушению движений. Парез — это ограничение движений и снижение мышечной силы. Более тяжелая форма — паралич (или плегия), при которой полностью отсутствуют произвольные движения.
Можно сказать, что двигательное возбуждение передается по «двухэтажному» корково-мышечному пути — от головного мозга к мышцам (пирамидный путь). Верхний этаж — это головной мозг, откуда импульс передается к спинному мозгу. Если нарушается этот двигательный путь, развивается центральный паралич или парез. Центральные двигательные нарушения характеризуются слабостью в руках или ногах, повышением рефлексов и постепенным развитием спастичности.
Нижний этаж пути включает спинной мозг, из которого импульс передается к нервам на периферии, которые и обеспечивают движение мышц. Если нарушается этот двигательный путь развивается периферический паралич или парез. Периферические парезы и параличи — вялые за счет развивающейся мышечной гипотонии и протекают со слабостью и атрофией мышц. Таким образом, вызывать двигательные нарушения могут поражения не только головного, но и спинного мозга, а также периферических нервов, которые по какой-либо причине перестают передавать импульсы, поступающие от мозга к мышцам. Для центрального паралича характерна мышечная спастичность — напряжение мышц, которое происходит непроизвольно. Спастичность характерна для ДЦП, рассеянного склероза, энцефаломиелита, черепно-мозговых травм, инсультов. Код спастического парапареза по МКБ 10 — G82.1
Патогенез
Если рассматривать приобретенные двигательные нарушения при травме, то в момент воздействия травматической силы развивается непосредственное повреждение ткани мозга. В ней происходят сдавление, контузия паренхимы и расстройства кровообращения. Исходом этих патологических изменений является некроз, развивающийся в головном или спинном мозге. Одновременно запускается механизм вторичного повреждения — ишемия и воспаление. Некротический очаг постепенно превращается в рубец из соединительной ткани, который окружен посттравматическими кистами.
Последствиями повреждения мозга является прерывание проводящих путей на разных уровнях, связанное с некрозом и атрофией. При травме спинного мозга утрачивается контроль над мышцами, которые иннервируются сегментами ниже уровня травмы. Возможность восстановления функций зависит от восстановления проводимости по спинному мозгу. Если полностью нарушена проводимость спинного мозга при перерыве его, развивается автоматизация тех отделов, которые расположены ниже перерыва. При частичном нарушении проводимости имеется возможность медленного восстановления функций после устранения отека, воспаления и нарушений кровообращения за счет сохранившихся волокон.
Патогенез детского церебрального паралича различный. Считается, что родовая травма приводит к асфиксии и повреждению мозга. Однако, как причина ДЦП родовая травма имеет значение только в 5-10%. Существуют другие и более весомые механизмы развития заболевания: нарушение закладки мозга, внутриутробное повреждение нейронов, заболевания, возникающие в первую неделю жизни. Не исключаются повреждения мозга (ишемия или травма) до трехлетнего возраста ребенка, которые тоже вызывают двигательные нарушения.
Классификация
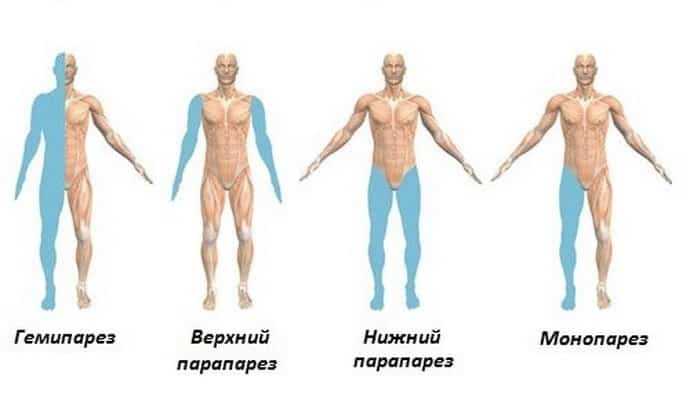
Различают следующие виды двигательных расстройств в зависимости от их распространенности:
По уровню поражения нервной системы двигательные нарушения подразделяются на:
По степени выраженности двигательные нарушения бывают:
Спастическая форма паралича с повышением мышечного тонуса свидетельствует о поражении центральных двигательных нейронов. Спастичность встречается при многих заболеваниях ЦНС: инсульт, энцефалит, болезнь Штрюмпеля, черепно-мозговая травма, ДЦП, рассеянный склероз, спинальная травма, опухоли и абсцессы мозга, боковой амиотрофический склероз. Острое повреждение центральных нейронов сначала проявляется вялым параличом, а потом повышается тонус мышц. Так при инсультах развиваются различной степени двигательные нарушения и вместе со снижением силы изменяется мышечный тонус в сторону спастичности. Постинсультная спастичность развивается у 68% больных, охватывая руку и ногу.
При спинальной травме, рассеянном склерозе и спинальном инсульте появляется нижний спастический парапарез. При рассеянном склерозе и ДЦП спастичность сопровождается болью в мышцах и развитием контрактур.
Спастическая диплегия — распространенная форма ДЦП, в клинике которой присутствует тетрапарез — поражаются все конечности, но превалирует поражение ног. Двигательные нарушения могут быть различными — от неловких движений в конечностях до выраженных парезов.
Спастическая диплегия называется болезнь Литтля. Выявляется у недоношенных детей с внутрижелудочковым кровоизлиянием или лейкомаляцией. В легких случаях заболевания симптомы появляются к шести месяцам, а в более тяжелых тетрапарезы заметны уже с рождения. При такой патологии дети начинают поздно сидеть, а при ходьбе делают «танцующие» движения, ноги у них перекрещиваются и идет упор (на пальчики). У детей нарушается рост костей, очень рано развиваются искривления позвоночника и контрактуры суставов. При этой болезни отмечается задержка речи и нарушение речи. Может отмечаться патология черепных нервов, что проявляется в косоглазии и атрофии зрительных нервов, а также нарушении слуха.
Тетраплегия связана с более тяжелым поражением полушарий мозга, ствола мозга или шейного отдела спинного мозга. Может быть связана с врожденным (ДЦП) или приобретенными заболеваниями. Приобретенные формы развиваются после тяжелых черепно-мозговых травм, кровоизлияний, в результате опухолей головного или спинного мозга, энцефалита или осложнений нейрохирургических операций. Вялый тетрапарез протекает с мышечной слабостью в руках и ногах. При наличии повышенного тонуса мышц развивается спастический тетрапарез (двойной гемипарез или двойная гемиплегия), который у детей рассматривается как форма ДЦП. У больных постоянно повышен тонус мышц и расслабить их они не могут. Без лечения происходит полная утрата движений и моторных навыков. Повышенная спастика сопровождается болью в мышцах. Спастика отмечается также в шее и языке, поэтому такие дети не могут говорить (язык не подчиняется им). Отмечается также задержка умственного развития.
Болезнь Штрюмпеля
Спастическая параплегия Штрюмпеля — наследственное заболевание, которое обусловлено дегенеративными изменениями в мотонейронах спинного мозга. Мотонейроны входят в пирамидный путь, который начинается в коре головного мозга и заканчивается мононейронами спинного мозга. Википедия уточняет, что особенностью заболевания является прогрессирующая спастичность и нарушение походки. По неизвестной причине в клетках мотонейронов нарушается транспорт белков и липидов, которые необходимы для поддержания структуры клетки. Данное заболевание не является формой ДЦП, хотя проявляется как спастическая диплегия.
Начальные признаки болезни Штрюмпеля появляются в 10-15 лет, но есть случаи развития болезни с раннего детства. Характерно симметричное поражение ног. Больных беспокоит утомляемость и скованность в ногах, которые появляются после длительной ходьбы или интенсивной нагрузки. Ведущим является спастичность мышц и повышение сухожильных рефлексов. Повышение тонуса мышц вызывает симптом «перекрещенных ног», появляются защитные рефлексы и сгибание ног по ночам. Чем позднее появляется заболевание, тем более выражены спастичность и повышение рефлексов. Также развиваются контрактуры сухожилий (больше в голеностопных суставах). Поскольку заболевание прогрессирует, в развитой стадии больные с трудом ходят, спотыкаются и падают. В мышцах отсутствуют трофические расстройства (нет атрофии), также нет нарушений функции органов таза.
Причины
Большинство расстройств двигательной функции обусловлено дегенеративными заболеваниями — врожденными или приобретенными.
Парапарез у взрослых и его причины
Если исключаются врожденные заболевания (адренолейкодисторофия, которая протекает с миелонейропатией, болезнь Штрюмпеля) и ДЦП, то чаще всего парапарез нижних конечностей обусловлен у взрослых следующими патологиями и состояниями:
Причины центральных парезов:
Симптомы
Рассмотрим часто встречающиеся нарушения двигательной функции.
Спастическая диплегия
Наиболее частая форма ДЦП. В клинической картине отмечается спастический тетрапарез, то есть нарушена функция рук и ног, но нижние конечности поражаются больше. У больных повышен тонус не только мышц рук и ног, но и тела, а также языка. Маленькие дети не могут сидеть и ходить. У большинства отмечается псевдобульбарный синдром — страдает артикуляция (членораздельное проговаривание), фонация (звукообразование), глотание и жевание. Эта форма может осложняться судорожным синдромом. Отмечаются патологические установки и формируется спастическая походка с перекрестом. Из-за напряжения мышц пациент с трудом сгибает ноги в коленных суставах и не отрывает ноги от пола.
У больных рано появляются деформации рук и ног, контрактуры, а также искривление позвоночника. Высокий тонус мышц является причиной патологических установок — перекрёст ног и сгибание в коленных суставах. Развиваются характерные позы: поза тройного сгибания и поза балерины.
Интеллект у детей нормальный или снижен, могут быть нарушения слуха. Степень повышенного тонуса варьирует от лёгкой степени до выраженной. В зависимости от этого часть больных может ходить самостоятельно, другие — с опорой, а остальные нуждаются в передвижении в коляске.
Спастический гемипарез
При этой форме ухудшаются движения руки и ноги на какой-либо одной стороне туловища. В клинике может проявляться лево- или правосторонним гемипарезом. При этом выраженность его больше в руке. Для этой формы характерно то, что спастичность более выражена в мышцах-разгибателях ног и сгибателях рук. Поэтому пораженная рука согнута в локте и приведена к туловищу, кисть и пальцы тоже согнуты (применяется выражение «рука просит»).
Если говорить о ДЦП, то с рождения у малыша появляется разница в движениях в руке и ноге на пораженной и здоровой половине. Конечности с парезом отстают в росте от здоровых — заметна разница в их длине. Поза при положении стоя становится неправильной и характерна установка стопы «на пальчиках». Укорочение конечности влечет нарушение осанки и перекос таза.
Когда ребенок начинает уверенно ходить, у него появляется гемипаретическая походка. При ходьбе он «обводит» круг пораженной ногой: она разогнута в коленном суставе и выполняет круговые движения наружу, а туловище отклоняется в противоположную сторону. Такое согнутое положение руки и ноги, которая при ходьбе совершает круговые движения, называется позой Вернике-Манна.
Гемипаретическая походка встречается при поражениях головного и спинного мозга: инсульты, абсцессы, энцефалиты, травма мозга, опухоли, токсические повреждения и наследственные дегенеративные процессы. У больных мышцы на пораженной стороне плотные на ощупь и резко контурирован их рельеф. Если в конечности производится несколько пассивных движений кряду, то напряжение мышц уменьшается. При исследовании больного часто встречается симптом «складного ножа» — при пассивном движении в локтевом или в коленном суставе, исследуемый ощущает сопротивление мышц, а потом оно уменьшается.
Нижний вялый парапарез
Эта форма нарушения двигательной функции связана с поражением периферических нейронов и для нее характерно:
Острый вялый парез ранее был связан с полиомиелитом, но после того, как более 50 лет назад созданы вакцины и благодаря проведению массовой иммунизации территория РФ с 2002 г. считается зоной, свободной от полиомиелита. Это расстройство движения может связано со многими другими причинами и как симптом возникает при многих заболеваниях:
У больных первоначально появляется слабость в мышцах ног, которая прогрессирует, и больной не может самостоятельно стоять и передвигаться. Передвижение с большим физическим напряжением возможно только с помощью посторонних лиц или костылей. Пациенты не могут удерживать себя вертикальной позе, если у них не фиксированы коленные суставы. Попытки удержать вертикальное положение приводят к сгибанию ног. Все это приводит к тому, что больному приходится большую часть времени пребывать в постели или инвалидном кресле.
Свое положение в постели они изменяют за счет напряжения мышц рук и плечевого пояса. Пассивные движения совершаются больными без мышечного напряжения, а активные — с трудом, и их амплитуда очень ограничена из-за выраженной мышечной слабости. Вялые параличи протекают с глубокими нарушениями движения и трофики мышц. Тонус мышц резко понижен, мышцы дряблые и атрофичные, поэтому стопа приобретает положение pes equinus (конская стопа) — стопа висит и согнута в сторону подошвы, что очень затрудняет ходьбу.
В острых случаях (энцефаломиелит, острый вялый парез) эти явления проявляются в течение 7-10 дней, а при хронических вялотекущих заболеваниях мышечная слабость и паралич развиваются постепенно.
Анализы и диагностика
Прежде всего парезы и плегии выявляются при клиническом осмотре. Для них характерны:
Для уточнения диагноза больным назначаются следующие обследования:
Лечение парапареза
В лечении данной патологии применяются консервативные и хирургические методы.
Комплексное медикаментозное лечение парапареза нижних конечностей у детей
Реабилитационные мероприятия
Доктора
Спижевая Надежда Андреевна
Чевычалов Сергей Федорович
Шамардак Юлия Владимировна
Лекарства
Процедуры и операции
При неэффективности консервативного лечения больным могут быть выполнены ортопедические и нейрохирургические операции. Лучший срок проведения нейрохирургических операций — от 3 до 7 лет.
Нейрохирургические методы борьбы со спастичностью подразделяются на:
Если рассматривать ортопедические операции, то при спастических формах в коррекции нуждаются:
При мышечном укорочении также проводятся вмешательства. На конечностях выполняются сухожильно-мышечные пластики и костно-пластические реконструкции. Ботулотоксинотерапия часто предшествует сухожильно-мышечным пластикам. На нижних конечностях чаще всего делают коррекцию типичных контрактур тазобедренного сустава, коленных суставов и эквинусной контрактуры стопы. При сгибательной контрактуре пальцев ноги и эквиноварусной деформации значительно улучшает ходьбу рассечение большеберцового нерва. У больных при постинсультной и постравматической спастичности удлиняются сухожилия мышц плеча и сгибателей локтя.
На верхних конечностях устраняются флексионно-пронационные контрактуры и возможно несколько вариантов вмешательства:
После всех типов вмешательства необходимо раннее восстановление функции кисти и пальцев. После устранения контрактур на ногах делают фиксацию гипсовыми повязками. Срок фиксации зависит от возраста и объема ортопедического лечения. Если устраняются только контрактуры, сроки иммобилизации не составляют не более 3-4 недель. Нужно сказать, что ортопедические операции не устраняют спастичность, поэтому возможен рецидив контрактур.
Парапарез у детей
Из патологии ЦНС на первом году жизни у 80% детей встречаются перинатальные поражения разной степени выраженности. Они связаны с действием различных повреждающих факторов на плод или ребенка в первые месяцы жизни. В остром периоде пренатальные поражения ЦНС проявляются судорожным синдромом, врожденным гипертонусом, внутричерепной гипертензией или врожденным гипотонусом. В восстановительном периоде возникают двигательные нарушения — монопарез, гемипарез (спастический и вялый), парапарез (вялый и спастический), тетрапарез (вялый и спастический). Количество гемипарезов увеличивается за счет внутрижелудочковых кровоизлияний и лейкомаляции.
Для всех парезов и параличей, развившихся после родовой травмы, характерно поражение центрального двигательного нейрона, протекающее с мышечным гипертонусом, повышением сухожильных рефлексов и пирамидными симптомами. Выраженность спастичности у детей колеблется в широких пределах — от локальных мышечных спазмов до серьезных поражений, которые проявляются геми-, пара- и даже тетрапарезами. К счастью, у многих детей отклонения минимальны и слабо выраженный парапарез нижних конечностей у детей, как следствие родовой травмы, при правильном лечении устраняется к году.
При этом двигательном расстройстве малыш плохо опирается на ноги, перекрещивает их и становится на цыпочки. С такими проявлениями детям до года устанавливают диагноз «Перинатальная энцефалопатия, симптом двигательных нарушений, нижний спастический парапарез». Код МКБ G82.2 — Параплегия неуточненная. Это не ДЦП, но симптоматика и методы лечения схожи. Чем раньше начато активное лечение и реабилитация, тем эффективнее оно будет. Период до одного года — это время самого эффективного восстановления, поскольку у ЦНС есть высокий потенциал для этого. В этот период должны проводиться: массаж, мануальная терапия, лечебная физкультура и выполняться назначения невропатолога по медикаментозному лечению. Если этого не делать у ребенка в пораженных конечностях развиваются трофические изменения и мышечные контрактуры. Если нижний спастический парапарез не устраняется до года, тогда устанавливается диагноз ДЦП.
Детский церебральный паралич является причиной стойкого пареза и наиболее распространена гемипаретическая форма (поражены рука и нога на одной половине туловища), которая сопровождается эпиприступами. Спастический тетрапарез у детей до года — это тяжелое двигательное нарушение, при котором отмечается нарушение движений в обеих руках и ногах. Связано это состояние с аномалиями головного мозга, инфекций плода и гипоксией с повреждением головного мозга. Спастичность выражена в равной степени и в верхних и в нижних конечностях (может преобладать в руках). Кроме этого, при этой форме ДЦП отмечается патология черепных нервов (нарушения слуха, косоглазие, атрофия зрительных нервов), речевые дефекты, нарушения памяти, эпилепсия. Быстрое формирование ортопедических осложнений (контрактуры, подвывихи и вывихи) усугубляет двигательные нарушения, вынуждает использовать средства передвижения и ограничивает в дальнейшем самообслуживание. Спастичность становится причиной боли и нарушений энергетического обмена. Она усложняет реабилитацию и ухудшает прогноз. Сопротивление, которое возникает в мышцах при растяжении, связано не только с повышенным тонусом, но и вторичными изменениями (фиброз, атрофия).
Поэтому важно бороться со спастичностью с самого раннего возраста. Основные методики устранения спастического синдрома:
В первые годы проводится консервативное лечение (массаж, ЛФК, ортезирование, гипсовые повязки, применение ботулотоксина). Ботулинотерапии придается большое значение при развитии двигательных установок и «пограничных» контрактур и считается наиболее эффективным методом лечения. В последующем при неэффективности консервативного лечения ребенку проводится хирургическое лечение.
Среди медикаментозного лечения основное место принадлежит ноотропным препаратам, которые активируют деятельность мозга, восстанавливают мыслительные функции, интеллект и память, уменьшают неврологический дефицит.
Диета
Больные, у которых не нарушен акт глотания, могут принимать обычную пищу и находиться на общем столе. Если ребенок может самостоятельно жевать и глотать, его рацион должны составлять овощи, фрукты, яйца, орехи, мясо, рыба, крупы, но готовую пищу нужно измельчать (пюрировать), чтобы ее удобно было глотать.
Нужно следить за тем, чтобы в рационе было достаточное количества белковых продуктов (мясо, рыба, творог, сыр и другая молочная продукция, яйца) и сложных углеводов, поскольку реабилитационное лечение требует повышенного поступления белка и энергии. В питании обязательно должны присутствовать жиры — сливочное масло и растительные масла холодного отжима (оливковое, кунжутное, льняное).
Тяжелые нарушения глотания требуют специального питания, приспособленного к особенностям ребенка, поскольку проблемы при приеме пищи постепенно приводят к дефициту основных веществ и энергии. У таких детей прогрессирует белковая недостаточность и энергетическая недостаточность. При сохранении глотания ребенку дополнительно дают смеси через трубочку (метод сипинга). Современное энтеральное питание представляет собой смеси с оптимальным составом питательных веществ, витаминов, макро- и микроэлементов.
Есть сухие смеси (Нутриен стандарт), которые нужно готовить, разводя водой, или готовые смеси — Нутризон стандарт, Нутриен стандарт, Нутризон энергия и прочие. Детям 3-5 лет с дефицитом питания назначают смеси для недоношенных детей до года. В тяжелых случаях больные нуждаются в специальном питании — энтеральное зондовое или парентеральное.
Профилактика
Учитывая то, что основной причиной парезов у детей является детский церебральный паралич, то его профилактика включает:
У взрослых важными являются:
Последствия и осложнения
При параличах и парезах осложнения возникают со стороны опорно-двигательного аппарата:
Контрактуры суставов являются вторичными и выраженность их зависит от тяжести заболевания и возраста больного. Сначала контрактуры развиваются рефлекторно (от сокращения мышц на фоне длительного возбуждения), а потом становятся постоянными из-за дистрофических изменений в мышцах, связках и сухожилиях. Комбинация различных контрактур формирует у больных порочную позу. Двигательные установки проявляются вынужденным положением конечности из-за чрезмерно высокого тонуса мышц. Пример двигательной установки — эквинусная установка стопы, которая формируется вследствие тяги икроножной мышцы и камбаловидной мышцы. При болезни Литтля больной часто падает, поэтому получает травмы (гематомы, переломы).
Прогноз
Восстановление функций зависит от тяжести повреждения нервной системы. В связи с этим в итоге возможны компенсация неврологических нарушений, частичная компенсация или формирование стойких синдромов.
Четвертая часть пациентов передвигается самостоятельно, остальные не могут обходиться без ходунков или инвалидной коляски. При хорошем лечении дети с параплегиями или гемиплегиями доживают до возраста зрелости и проживают практически нормальную жизнь. Эффективность реабилитации при спастической диплегии зависит от того, насколько выражены двигательные нарушения и сохранен интеллект. Если с раннего детства проводилась активная реабилитация, человек может приобрести профессию. Если сохранены умственные способности, то они хорошо адаптированы в социальной жизни. При наличии эпилептических припадков прогноз ухудшается.
При тетраплегии, сопровождающейся нарушением глотания и необходимостью кормлении через гастростому, продолжительность жизни резко уменьшается. Наследственные заболевания с поражением пирамидной системы (болезнь Штрюмпеля) медленно прогрессируют и имеют благоприятный прогноз в отношении жизни. Однако трудоспособность больных в начале болезни ограничена, а по мере прогрессирования утрачивается.
Список источников
Образование: Окончил Свердловское медицинское училище (1968 ‑ 1971 гг.) по специальности «Фельдшер». Окончил Донецкий медицинский институт (1975 ‑ 1981 гг.) по специальности «Врач эпидемиолог, гигиенист». Проходил аспирантуру в Центральном НИИ эпидемиологии г. Москва (1986 ‑ 1989 гг.). Ученая степень ‑ кандидат медицинских наук (степень присуждена в 1989 году, защита ‑ Центральный НИИ эпидемиологии г. Москва). Пройдены многочисленные курсы повышения квалификации по эпидемиологии и инфекционным заболеваниям.
Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.