стеноз слезного канала код мкб 10
Стеноз и недостаточность слезных протоков
Рубрика МКБ-10: H04.5
Содержание
Определение и общие сведения [ править ]
Стеноз (сужение) носослёзного протока
Этиология и патогенез [ править ]
Заболевание полиэтиологичное и не до конца изученное. Причиной деструктивных изменений слизистой носослёзного протока, ведущих к его сужению (вплоть до стриктур и облитераций), могут быть вирусные, бактериальные и дистрофические заболевания как конъюнктивы, так и слизистой полости носа.
Клинические проявления [ править ]
Слезотечение, иногда слизисто-гнойное отделяемое.
Стеноз и недостаточность слезных протоков: Диагностика [ править ]
Дифференциальный диагноз [ править ]
Стеноз и недостаточность слезных протоков: Лечение [ править ]
Консервативное лечение заключается в проведении курсов промываний слезоотводящих путей различными растворами: дезинфицирующими, антибиотиками, глюкокортикоидами, протеолитическими ферментами. Хорошие результаты в лечении дакриостенозов даёт применение терапевтического гелийнеонового лазера.
Зондирование носослёзного протока с лечебной целью, учитывая травматичность и незначительный эффект процедуры, в настоящее время практически не применяют.
К малоинвазивным методам относят также баллонную дилатацию: в носослёзный проток вводят катетер с баллоном, который во время процедур надувают, раздвигая стенки носослёзного протока.
В настоящее время ведётся разработка применения лазерной хирургии при дакриостенозах. В далекозашедших стадиях дакриостеноза производят дакриоцисториностомию.
Профилактика [ править ]
Прочее [ править ]
Облитерация (заращение) носослёзного протока
Хронические воспалительные и дистрофические изменения конъюнктивы и слизистой полости носа, травмы.
Характеризуется слезотечением и иногда слизисто-гнойным отделяемым.
Базируется на полном дакриологическом обследовании, идентичном обследованию при дакриостенозах.
При незначительной по протяжённости облитерации носослёзного протока и непродолжительном анамнезе заболевания возможна попытка восстановления проходимости носослёзного протока путём его зондирования и интубации.
В остальных случаях выполняют дакриоцисториностомию.
Необходимо отметить, что патологические изменения слезоотводящего аппарата очень часто протекают на фоне заболеваний полости носа и околоносовых пазух, что требует соответствующего лечения.
Дакриоцистит (воспаление слезного мешка)
Общие сведения
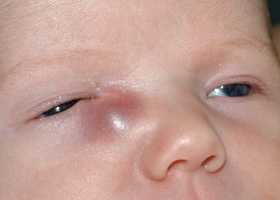
Диагноз «дакриоцистит» ставят в том случае, если у пациента воспаляется слезный мешок, расположенный в области между носом и внутренним уголком век. Дакриоцистит, код по МКБ-10 которого — H-04, как правило, развивается вследствие нарушения проходимости носослезного протока, проводящего в носовую полость слезную жидкость.
Патогенные микроорганизмы накапливаются в мешке, вследствие чего и развивается воспаление слезного мешка. Процесс может протекать остро или хронически. Развивается эта патология в основном у детей и составляет около 10% от всех заболеваний глаз. Это связано с особенностями развития слезоотводящих путей во время внутриутробного созревания плода, а также с другими причинами. Так как заболевание встречается достаточно часто, родителям важно знать, как распознать его начало у малыша и что делать дальше, чтобы проблема не усугубилась. Но и взрослые сталкиваются с такой проблемой: у людей трудоспособного возраста дакриоцистит тоже диагностируется. Об особенностях этого заболевания и его лечении речь пойдет в этой статье.
Патогенез
В нормальном состоянии слезная жидкость, которую вырабатывают слезные железы, омывает глазное яблоко и течет к внутреннему углу глаза. Именно там расположены так называемые слезные точки, которые ведут в слезные канальцы. Если патологии нет, слеза сначала попадает в слезный мешок, после чего сквозь носослезный канал — в полость носа. В случае непроходимости носослезного канала процесс слезоотведения нарушается, и слезы скапливаются в слезном мешке. Это цилиндрическая полость, которая располагается вверху носослезного канала. Когда слезы застаиваются, инфицируется слезный мешок, что приводит к развитию в нем воспаления.
У детей дакриоцистит развивается вследствие того, что на момент рождения малыша в устье слезно-носового протока сохраняется мембрана (слизисто-желатинозная пробка), которая препятствует нормальному процессу оттока слез. В большинстве случаев после рождения у детей проходимость слезных путей восстанавливается самопроизвольно. Однако иногда застойное содержимое слезных путей с гноем попадает в конъюнктивальный мешок, что провоцирует патологический процесс.
Классификация
Определяются такие разновидности дакриоцистита:
Причины
Врожденный дакриоцистит развивается у новорожденных, а предпосылки к его проявлению отмечаются еще в период внутриутробного развития. В это время выходные отверстия носослезных каналов плода закрывает тонкая перегородка, которая препятствует попаданию околоплодных вод в дыхательную систему. В норме эта пленка должна разорваться после рождения, однако иногда этого не происходит, и носослезный проток остается закрытым. Как следствие, развивается врожденный дакриоцистит.
Кроме того, это заболевание может проявиться вследствие воздействия таких факторов:
Риск развития этого заболевания повышается вследствие снижения иммунитета, сахарного диабета.
Симптомы
Заболевание проявляется такими симптомами:
У новорожденных при дакриоцистите отмечается характерная клиническая картина. Через несколько дней после того, как малыш родился, из одного или обоих глаз начинают появляться слизистые, а позже – гнойные выделения. Слизистая глаза становится красной, что особенно выражено с внутренней стороны. Так как до трехмесячного возраста глазное яблоко малыша увлажняет только конъюнктивальный секрет, а слезная жидкость вырабатывается только на втором месяце жизни, то у новорожденных не отмечается избыточного отделения слез. Если болезнь не лечить и дальше, то после трехмесячного возраста у ребенка уже будут проявляться дополнительные симптомы – постоянное наличие слез в пораженном глазу, иногда выпячивание слезного мешка (дакриоцеле).
Если процесс переходит в хронический, отмечается его вялое течение с периодическими обострениями.
Анализы и диагностика
Лечение дакриоцистита
Родители должны понимать, что лечение дакриоцистита у новорожденных не следует откладывать ввиду высокой вероятности осложнений. Но при этом очень важен правильный подход к лечению этой патологии у новорожденных. Поэтому необходимо обратиться к опытному специалисту и следовать его советам, чтобы восстановить проходимость путей и обеспечить отток слезной жидкости. Доктор Комаровский и другие педиатры советуют не только использовать медикаментозные средства, но и проводить специальный массаж, описание которого можно найти ниже. Перед его проведением желательно также посмотреть видео массажа при дакриоцистите новорожденных.
Доктора
Юрьева Маргарита Юрьевна
Воробьев Игорь Владимирович
Курцевич Наталья Александровна
Лекарства
Кроме массажа, врачи советуют проводить промывания глаз, используя для этого Левомицетин или Фурацилин. Детям до 10 месяцев для промывания используют 10% раствор Альбуцида.
В конъюнктивальную полость закапывают антибактериальные капли или применяют мази с таким же эффектом: Левомицетин, раствор Сульфацила натрия, Офтальмодек, Тобрекс, Эритромицин, Вигамокс, Флоксал, Гентамицин, Левофлоксацин, Хлорамфеникол, Цефазолин и др. Однако важно, чтобы препараты, с помощью которых проводится лечение дакриоцистита у взрослых и детей, назначал врач.
При необходимости назначают противовоспалительные препараты: Дексаметазон, Диклофенак натрия, Преднизолон.
Процедуры и операции
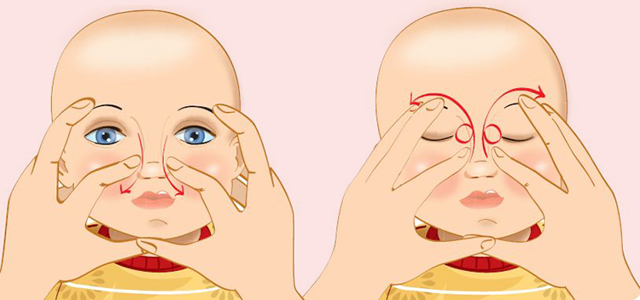
Определяя схему, по которой проводится лечение дакриоцистита у новорожденных, врач часто рекомендует проводить специальный массаж. Его нужно делать, следуя инструкции, и производить все действия очень аккуратно.
Очень важно тщательно мыть руки перед массажем. Выполнять его следует перед кормлением, делая пять раз в день. Лучше, чтобы первый раз массаж сделал врач, показав родителям, как правильно выполнять все движения. Если после двух недель регулярного массажа улучшения не наступило, следует переходить к другим методам лечения. Массаж не проводят при признаках острого дакриоцистита – отеке, сильном покраснении. Важно понимать, что если массаж проводить неправильно, он не только не поможет, но и усугубит состояние.
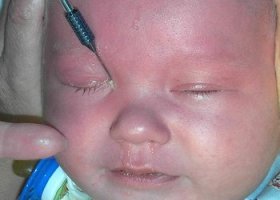
Зондирование – это процедуру назначают детям, у которых диагностирован дакриоцистит новорожденного, с целью восстановления проходимости слезного канальца. Вмешательство проводят под анестезией, которую проводят с помощью глазных капель. Поэтому ребенок не чувствует боли. При необходимости проводится общий наркоз. К тому же зондирование длится всего несколько минут. Голову малыша фиксируют, и после обезболивания врач с помощью специального инструмента убирает пробку и вводит антисептическое средство, чтобы промыть воспаленный участок.
Вмешательство проводят с помощью микроскопического зонда, который вводят через слезную точку в носослезный проток. После его проведения врач назначает антибактериальные капли и противоотечные препараты, а родители должны внимательно наблюдать за состоянием ребенка в течение трех месяцев. В первую неделю желательно проводить массаж по описанной схеме.
Согласно медицинской статистике, у детей первых месяцев жизни эффективность этой процедуры составляет 75%. Если зондирование проводят позже – после 8 месяцев, то его эффективность составляет 51%. Врачи советуют проводить такое лечение дакриоцистита у новорожденных до шести месяцев. Дело в том, что после 6 месяцев желатинообразная пленка становится толще, и устранить ее без побочных эффектов сложнее. Тем не менее, некоторые врачи не советуют сразу же проводить зондирование. Например, известный доктор Комаровский рекомендует проводить массаж и не спешить с оперативным вмешательством, так как, по его мнению, до года эта проблема исчезает самостоятельно.
Тем не менее, если до года у ребенка дакриоцистит так и не проходит, может понадобиться более сложное вмешательство — дакриоцистопластика. Его суть – во введении баллона в место закупорки, который потом расширяют путем давления жидкости.
Также может использоваться методика интубации слезного протока, когда в его полость вводят трубку из силикона, предотвращающую разрастание ткани в протоки.
Более сложным вмешательством являются дакриоцисториностомия – оперативное вмешательство, при котором с помощью трубки формируют новый носослезный канал.
Дакриоцистит у взрослых, при неэффективности консервативной терапии, лечат с помощью таких же хирургических методик. Лечение дакриоцистита у взрослых может проводиться путем зондирования и промывания, чтобы восстановить проходимость канала. Также при наличии показаний может проводиться дакриоцисториностомия, с помощью которой создают новый слезный канал.
Лечение народными средствами
В некоторых случаях целесообразно дополнить основное лечение использованием народных методов. Однако применять их нужно осторожно, особенно для лечения маленьких детей. Прежде, чем воспользоваться рекомендациями народной медицины, следует убедиться, что у малыша нет аллергии на компоненты, используемые в рецептах.
Профилактика
С целью профилактики развития этого заболевания рекомендуется следовать таким правилам:
У детей
Воспаление слезного мешка у новорожденных – это особая форма дакриоцистита. Болезнь нельзя оставлять без внимания. Но при этом родители не должны впадать в крайности. Прежде, чем проводить хирургическое вмешательство, следует попробовать консервативную терапию. Как свидетельствуют отзывы, правильно проведенный курс массажа часто помогает справиться с проблемой.
У взрослых
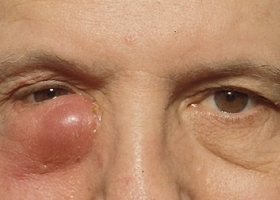
Чаще всего у взрослых людей дакриоцистит приобретает хронический характер и проявляется на фоне глазных патологий. Его проявления ни в коем случае нельзя оставлять без внимания, так как заболевание может привести к серьезным осложнениям.
Диета
Диета 15 стол
Младенец, у которого воспалился слезный мешок, должен получать грудное молоко, как и все новорожденные. Что же касается советов по поводу закапывания в глаз грудного молока, то следовать им не стоит. Подобное применение грудного молока может быть не просто бесполезным, но и вредным, ведь в этом случае возрастает риск заражения патогенными бактериями.
Взрослые могут питаться привычной пищей, стараясь формировать рацион так, чтобы он был и разнообразным, и полноценным.
Последствия и осложнения
При отсутствии своевременного лечения дакриоцистит может осложниться рядом серьезных заболеваний и состояний.
Прогноз
При неосложненном дакриоцистите прогноз, как правило, благоприятный. Однако при отсутствии правильного лечения и проявлении осложнений возрастает риск потери зрения и развития опасных для жизни болезней.
Список источников
Образование: Окончила Ровенский государственный базовый медицинский колледж по специальности «Фармация». Окончила Винницкий государственный медицинский университет им. М.И.Пирогова и интернатуру на его базе.
Опыт работы: С 2003 по 2013 г. – работала на должностях провизора и заведующего аптечным киоском. Награждена грамотами и знаками отличия за многолетний и добросовестный труд. Статьи на медицинскую тематику публиковались в местных изданиях (газеты) и на различных Интернет-порталах.
Болезни слезного аппарата (H04)
Хроническая гипертрофия слезной железы
Синдром сухого глаза
Дакриоцистит (флегматозный) острый, подострый или неуточненный
Дакриоперицистит острый, подострый или неуточненный
Каналикулит слезный острый, подострый или неуточненный
Исключен: дакриоцистит новорожденного (P39.1)
Выворот слезной точки
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Дакриоаденит, другие болезни слезной железы, эпифора
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Дакриоаденит – воспаление слезной железы.
Синдром сухого глаза – представляет собой глазное заболевание, вызываемое сухостью глаз, которая, в свою очередь, вызывается либо пониженной выработкой слез, либо повышенным испарением слезы.
Эпифора – слезостояние и обильное слезотечение, выходящее за границы нормального, при котором слезы могут течь по щечной области.
Название протокола: Дакриоаденит, другие болезни слезной железы, эпифора
Код протокола:
Код (ы) МКБ-10:
H04.0 Дакриоаденит
H04.1 Другие болезни слезной железы
H04.2 Эпифора
Сокращения, используемые в протоколе:
ЗППП – заболевания передающиеся половым путем
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
НПВС – нестероидные противовоспалительные средства
ССГ – синдром сухого глаза
УЗИ – ультразвуковое исследование
ЭКГ – электрокардиография
Дата разработки протокола: 2015 год.
Категория пациентов: взрослые и дети.
Пользователи протокола: врачи общей практики, терапевты, педиатры, хирурги, онкологи, офтальмологи.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Дакриоаденит:
По течению
· острые;
· хронические.
По этиологии:
Экзогенные:
· вирусы (эпидемический паротит, инфекционный мононуклеоз, Herpes zoster, цитомегаловирус, грипп, корь и др.);
· бактерии (стафилококковый, стрептококковый, пневмококковый, гонококковый, сифилис, бациллы Mycobacterium leprae, Mycobacterium tuberculosis, клещевой боррелиоз и др.);
· грибки;
· паразиты.
Эндогенные:
· инфекционные (сифилис, бациллы Mycobacterium leprae, Mycobacterium tuberculosis и т.д.);
· системные заболевания (саркоидоз, синдром Шегрена, болезнь Грейвса, заболевания крови и лимфатической системы);
· псевдотуморозный неспецифический дакриоаденит.
Опухоли слезной железы:
· доброкачественные (кисты (дакриопс), аденома и т.д.);
· злокачественные (карцинома, цилиндрома и т.д.).
Атрофии и дистрофии слезной железы.
Аномалии положения и развития слезной железы:
· гипоплазия, аплазия слезной железы;
· гипертрофия слезной железы;
· смещения слезной железы.
Дисфункции слезной железы при общих заболеваниях:
· гормональные (менопауза, прием оральных контрацептивов, беременность, лактация);
· фармакологическое угнетение слезопродукции.
Эпифора:
Заболевания, связанные с нарушением оттока слезы из глаза по слезоотводящей системе:
· врожденные (атрезия, стеноз, непроходимость слезоотводящих путей).
Приобретенные:
· стеноз, непроходимость слезоотводящих путей (слезных канальцев, слезно-носового канала);
· воспаления слезного мешка: дакриоцистит острый, хронический, флегмона;
· заворот, выворот, новообразования нижнего века во внутреннем углу, приводящее к несоответствию слезных точек и слезного озерца.
Заболевания, связанные с гиперсекрецией слезы:
· заболевания глаз и придаточного аппарата (трихиаз и дистрихиаз);
· воспалительные заболевания (блефарит, конъюнктивит, кератит, иридоциклит, увеит, глаукома, новообразования век и т.д.);
· общие заболевания;
· гипертрофия слезной железы;
· раздражающие вещества (пыль, дым, шампунь, сильные запахи);
· пища, лекарственные препараты, стимулирующие продукцию слезы;
· идиопатическая гиперсекреция слезных желез.
Синдром сухого глаза:
По этиологии:
синдромальный «сухой глаз»;
симптоматический «сухой глаз», который сопутствует:
· некоторым видам глазной патологии и операциям на органе зрения;
· отдельным гормональным нарушениям;
· ряду соматических заболеваний;
· местному и энтеральному приему некоторых ЛС;
· авитаминозу А.
· артифициальный.
По патогенезу:
· сокращение объёма основной слезопродукции;
· дестабилизация слёзной плёнки под воздействием экзогенных факторов или повышенного испарения;
· комбинированное воздействие вышеперечисленных факторов.
По клинической картине:
· рецидивирующая микроэрозия роговицы или конъюнктивы глазного яблока;
· рецидивирующая макроэрозия роговицы или конъюнктивы глазного яблока;
· «Сухой» кератоконъюнктивит;
· «Нитчатый» кератит.
По степени тяжести:
· лёгкая (с микропризнаками ксероза на фоне рефлекторной гиперлакримии, при этом время разрыва прероговичной слёзной плёнки составляет 8,0±1,0 с);
· средняя (с микропризнаками ксероза, но уже на фоне умеренного снижения слезопродукции и стабильности прероговичной слёзной плёнки);
· тяжёлая и особо тяжёлая (с макропризнаками ксероза на фоне выраженного или критического снижения слезопродукции и стабильности прероговичной слёзной плёнки).
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· наружный осмотр, оценка положения век, глаз, подвижности глаз;
· визометрия*;
· авторефкератометрия;
· биомикроскопия;
· офтальмоскопия;
· тонометрия (по Маклакова и/или бесконтактная);
· периметрия;
· промывание слезных путей.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· экзофтальмометрия;
· тест Ширмера;
· определение «C» реактивного белка;
· определение ревматоидного фактора;
· определение антител (IgG, IgM) к хламидиям в крови;
· определение общего иммуноглобулина (Ig E) в сыворотке крови (диагностика аллергостатуса);
· УЗИ (В-скан глаз, придаточного аппарата, орбиты)*;
· УЗИ в 3D режиме, цветное и энергетическое доплеровское картирование по показаниям*;
· КТ/MPT орбит с или без использования контрастного вещества.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· наружный осмотр, оценка положения век, глаз, подвижности глаз;
· визометрия*;
· авторефкератометрия;
· биомикроскопия;
· офтальмоскопия;
· тонометрия (по Маклакова и/или бесконтактная);
· периметрия;
· промывание слезных путей.
Минимальный перечень обследования, проводимые для подготовки оперативному лечению при экстренной госпитализации (повтор минимальной обследования проводятся в случае, если дата исследований превысила более 14 суток при направлении пациента на плановую госпитализацию):
· общий анализ крови;
· общий анализ мочи;
· биохимический анализ крови (общий белок, глюкоза, билирубин, холестерин, креатинин, мочевина, АЛТ, АСТ);
· коагулограмма (4 показателя);
· анализ крови на свертываемость;
· определение группы крови по системе АВО;
· определение резус-фактора крови;
· определение HBsAg в сыворотке крови ИФА-методом;
· определение суммарных антител к вирусу гепатита C в сыворотке крови ИФА-методом;
· анализ крови на ВИЧ методом ИФА;
· бактериологическое исследование содержимого конъюнктивальной полости на флору и чувствительность к антибиотикам;
· бактериологическое исследование содержимого конъюнктивальной полости на грибковую флору с определением чувствительности к антибиотикам;
· флюорография;
· ЭКГ.
Дополнительные диагностические обследования, проводимые на стационарном уровне при экстренной госпитализации и по истечении сроков более 10 дней с момента сдачи анализов в соответствии с приказом МО:
· экзофтальмометрия;
· тест Ширмера;
· биопсия слезной железы;
· УЗИ (В-скан глаз, придаточного аппарата, орбиты)*;
· УЗИ в 3D режиме, цветное и энергетическое доплеровское картирование по показаниям*;
· КТ/MРT орбит с или без использования контрастного вещества.
Диагностические мероприятия, проводимые на этапе скорой помощи:
· наружный осмотр, оценка положения век, глаз, подвижности глаз.
Диагностические критерии:
Жалобы и анамнез
Жалобы:
Острый дакриоаденит:
· боль и покраснение кожи в проекции слезной железы;
· отек кожи века;
· опущение верхнего века.
Хронический дакриоаденит:
· наличие припухлости в области слезной железы;
· смещение глазного яблока,
· двоение.
ССГ:
· рези в области глаз;
· чувство сухости глаз;
· покраснение глаз;
· чувство инородного тела, «песка» в области глаз;
· быстрая зрительная утомляемость.
Эпифора:
· слезотечение.
Анамнез:
· анте- и постнатальный анамнез;
· сведения о сопутствующих и ранее перенесенных заболеваниях (включая аллергоанамнез).
Физикальное обследование
Общий осмотр:
· отек, гиперемия кожи в проекции слезной железы;
· опущение наружной половины верхнего века, характерная S-образная форму края верхнего века;
· смещения глазного яблока книзу и кнутри;
· увеличение и пальпаторная болезненность проекции слезной железы;
· экзофтальм;
· сужение глазной щели;
· гиперемия конъюнктивы;
· слезостояние;
· слезотечение;
· увеличение региональных лимфоузлов;
· повышение температуры тела.
Лабораторные исследования:
· определение «C» реактивного белка – норма/увеличение уровня показателя «C» реактивного белка;
· определение ревматоидного фактора в сыворотке крови – норма/повышение уровня фактора;
· определение Ig E (общий) в сыворотке крови – норма/повышение уровня общего Ig E;
· определение Ig G и M к цитомегаловирусу – норма/повышение Ig G и M титра.
Инструментальные исследования:
· визометрия: возможно снижение остроты зрения, наличие двоения;
· биомикроскопия: конънктивальная/смешанная инъекция, в верхне-наружном углу при выворачивании верхнего века выпячивание увеличенной пальпебральной части железы, ксероз поверхности роговицы и конъюнктивы;
· офтальмоскопия: возможны изменения характерные для основной патологии;
· тонометрия: повышение внутриглазного давления;
· тест Ширмера – уровень пропитывания тест-полоски менее 15мм;
· периметрия: возможны изменения полей зрения;
· УЗИ (В-скан) глаз, придаточного аппарата, орбиты: определение размеров и положения орбитальной части слезной железы;
· УЗИ в 3D режиме, цветное и энергетическое доплеровское картирование: локализация патологического процесса, определение ангиархитектоники, гемодинамических показателей;
· КТ/MРT с или без использования контрастного вещества орбит: визуализация орбиты, прижизненное неинвазивное исследование слезной железы, повышает точность диагностики заболевания, исключение или подтверждение онкопроцесса;
· промывание слезных путей: нарушение проходимости слезных путей;
Показания для консультации специалистов:
· консультация оториноларинголога при выявлении патологии ЛОР органов;
· консультация стоматолога при выявлении патологии зубов и ротовой полости;
· консультация онколога при подозрении на онкопатологию;
· консультация невропатолога при выявлении патологии со стороны нервной системы;
· консультация акушер-гинеколога при наличии беременности/при выявлении патологии репродуктивных органов;
· консультация уролога при выявлении патологии мочеполовой системы;
· консультация инфекциониста при выявлении инфекционных заболеваний;
· консультация кардиолога при патологии сердечно-сосудистой системы;
· консультация эндокринолога при наличии сопутствующей эндокринной патологии;
· консультация гастроэнтеролога при выявлении патологии ЖКТ (болезнь Крона и т.д.);
· консультация дерматолога при неспецифических изменениях кожных покровов век;
· дерматовенеролог
Дифференциальный диагноз
Дифференциальный диагноз:
Таблица – 1. Дифференциальная диагностика острого и хронического дакриоаденита
| Характерные особенности | ССГ | Конъюнктивит |
| Симптомы | Дискомфорт Чувство жжения и сухости в глазах Чувство инородного тела в глазах Легкое покраснение Астенопия | Дискомфорт Чувство инородного тела в глазах Зуд Покраснение Гнойное отделяемое из глаз |
| Диагностика | Биомикроскопия Тест Ширмера Определение времени разрыва слезной пленки | Бак.посев с конъюнктивы Биомикроскопия |
| Лечение | Увлажняющие и слезозамещающие препараты Витамины В тяжелых случаях хирургическое лечение (обтурация слезных точек) | Местная антибактериальная и противовоспалительная терапия |
Лечение
· дакриоаденит – полное купирование воспалительного процесса слезной железы;
· ССГ – увлажнение, создание «стабильности» слезной пленки, устранение патологических изменений, связанных с ксерозом;
· эпифора – устранение причины вызвавшей появление слезотечения.
Тактика лечения
Немедикаментозное лечение
Режим – III
Диета – стол №15 или в зависимости от сопутствующего заболевания (артериальная гипертония, сахарный диабет и т.д.).
Медикаментозное лечение:
Антибактериальные средства:
· левофлоксацин, капли глазные, по 1 капле 3-6 раз в день до 7-10 дней [17];
· тобрамицин, капли глазные, по 1 капле 4-6 раз в день – 7 дней[17];
· сульфацетамид натрия 20 %, 30 % р-р, капли глазные по 2 капле 4-6 раз в день 7-14 дней;
· хлорамфеникол 0,25% р-р капли глазные 0,25 % по 2 капле 4-6 раз в день 7-14 дней;
· моксифлоксацин, капли глазные, по 1 капле 3 раза в день – 7-10 дней[32];
· тетрациклин глазная мазь 1 % 3 г и 10 г закладывать за нижнее веко 3 раза в день;
· цефазолин по 500 мг 2 раза в сутки для внутримышечных инъекций 7-10 дней;
· гентамицин, капли глазные, по 1 капле 4-6 раз в день – 7 дней, 80 мг для внутримышечных инъекций 3 раза в сутки 7-10 дней [32].
НПВС:
· диклофенак натрия 0,1 % р-р капли глазные по 2 капле 3 раза в день до 1 месяца.
Противовоспалительные:
· дексаметазон 0,1 % р-р капли глазные по 2 капле 3 раза в день 7-14 дней, 0,1 % мазь глазная закладывать за нижнее веко 2-3 раза в день 7-14 дней; раствор 0,4 % для парабульбарных инъекций по 0,5 мл 1 раз в сутки 3-5 дней.
· диклофенак натрия 0,1 % р-р капли глазные по 2 капле 3 раза в день до 1 месяца;
· преднизолон капли глазные, суспензия 5 мг/мл по 2 капле 3 раза в день 7-14 дней.
Слезозаместители:
· карбомер, капли глазные, по 1 капле 3-6 раз в день до купирования ССГ.
· моксифлоксацин, капли глазные, по 1 капле 3 раза в день – 7-10 дней[17];
· гентамицин, капли глазные, по 1 капле 4-6 раз в день – 7 дней, 80 мг для внутримышечных инъекций 3 раза в сутки 7-10 дней [17].
Комбинированные средства
· дексаметазон + тобрамицин капли глазные, стерильная суспензия по 2 капле 3-4 раза в день 7-14 дней.
· неомицин + дексаметазон капли глазные по 2 капле 3-4 раза в день 7-14 дней;
Противовирусные средства:
· ацикловир мазь глазная 3 % закладывать за нижнее веко 3 раза в день до 1 месяца;
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи:
· кетопрофен для внутримышечных инъекций по 100 мг при сильных болях.
Другие виды лечения:
Физиотерапия при хроническом дакриоадените:
· гелий-неоновый лазер;
· магнитотерапия.
Эпифора:
Хирургическое лечение основного заболевания
Дальнейшее ведение:
· в течение от 2 недель до 1 месяца после операции инстилляция антибактериальных и противовоспалительных препаратов;
· при наличии сопутствующего заболевания мониторинг у узкого специалиста;
· плановый контроль у офтальмолога;
· соблюдение соответствующего лечебно-охранительного режима по показаниям.
Препараты (действующие вещества), применяющиеся при лечении
| Ацикловир (Acyclovir) |
| Гентамицин (Gentamicin) |
| Дексаметазон (Dexamethasone) |
| Диклофенак (Diclofenac) |
| Карбомер (Carbomer) |
| Кетопрофен (Ketoprofen) |
| Левофлоксацин (Levofloxacin) |
| Моксифлоксацин (Moxifloxacin) |
| Неомицин (Neomycin) |
| Преднизолон (Prednisolone) |
| Сульфацетамид (Sulfacetamide) |
| Тетрациклин (Tetracycline) |
| Тобрамицин (Tobramycin) |
| Хлорамфеникол (Chloramphenicol) |
| Цефазолин (Cefazolin) |
Госпитализация
Показания для госпитализации с указанием типа госпитализации (плановая, экстренная):
Показания для экстренной госпитализации:
· боль, покраснение и отек в области слезной железы;
· гнойное отделяемое из конъюнктивального мешка.
Показания для плановой госпитализации:
· наличие припухлости в области слезной железы;
· смещение глазного яблока;
· диплопия.
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола с указанием квалификационных данных:
1) Тулетова Айгерим Серикбаевна – кандидат медицинских наук, заведующая детским отделением филиала АО «КазНИИ глазных болезней» в г.Астана, врач высшей категории;
2) Агелеуова Акмарал Кусаиновна – заведующая дневным стационаром филиала АО «КазНИИ глазных болезней» в г.Астана, врач высшей категории;
3) Урих Константин Александрович – кандидат медицинских наук, заведующий отделением микрохирургии глаза ГКП на ПХВ «Городская больница №2» г. Астана, врач высшей категории.
4) Мажитов Талгат Мансурович – доктор медицинских наук, профессор АО «Медицинский университет Астана» врач клинический фармакологии высшей категории, врач-терапевт высшей категории
Рецензенты: Ахмедьянов Зейнеп Угубаевна – кандидат медицинских наук, профессор, заведующая курсом офтальмологии кафедры офтальмологии и лор болезней АО «Медицинского университета Астана».
Указание условий пересмотра протокола:
Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.