вялотекущий увеит код по мкб 10
Увеит у детей
Увеит у детей — это общее название воспалительных болезней сосудистой оболочки глаза. Основные причины — системные аутоиммунные заболевания, инфекции (вирусные, бактериальные, грибковые), аллергические и токсические воздействия на хориоидею. Передние увеиты проявляются корнеальным синдромом и болью в глазу, задние — резким ухудшением зрения при отсутствии болевого синдрома. Для диагностики назначаются биомикроскопия, когерентная оптическая томография, визометрия, другие инструментальные исследования. Лечение проводится противовоспалительными, десенсибилизирующими, этиотропными антибактериальными и противовирусными средствами. По показаниям выполняется хирургическая коррекция.
МКБ-10
Общие сведения
Распространенность заболевания в детской офтальмологии колеблется в пределах 15-38 случаев на 100 тыс. населения, а его удельный вес среди всех глазных болезней составляет 10-15%. Пик диагностики увеитов в педиатрической практике приходится на подростковый возраст, мальчики и девочки болеют одинаково часто. Полиэтиологичность, многообразие и неспецифичность симптоматики ставят увеит в ряд наиболее опасных заболеваний глаза и требуют от врача применения разных методов диагностики, чтобы своевременно выявить патологию и начать лечение.
Причины
Этиологические факторы увеитов у детей разнообразны, однако их не всегда удается выявить даже современными методами диагностики, поэтому в 28% случаев процесс имеет идиопатическую природу. Остальные причины воспалений хориоидеи подразделяются на несколько групп:
Патогенез
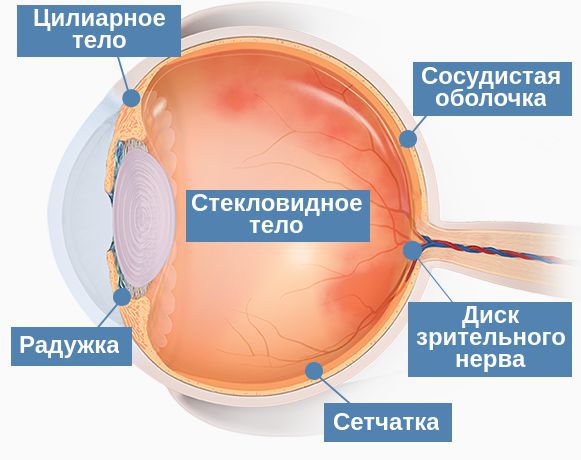
Сосудистая оболочка представляет собой густую сеть из капилляров с замедленным кровотоком, что предрасполагает оседание в ней инфекционных возбудителей, токсинов и иммунных комплексов. Еще один важный фактор патогенеза — близость глазничной артерии, питающей хориоидею, к сосудистому бассейну других отделов лица, что повышает риск местного распространения воспалительного процесса из челюстно-лицевой зоны.
Инфекционные увеиты протекают по общим правилам воспаления. На клеточные и гуморальные механизмы влияют конкретные причины болезни (бактериальные, вирусные или грибковые агенты). В патогенезе неинфекционных воспалений хориоидеи у детей на первый план выходят иммунные реакции, которые возникают под влиянием генетической предрасположенности, молекулярной мимикрии и повышенной продукции провоспалительных цитокинов.
Патоморфологически болезнь характеризуется диффузной или очаговой инфильтрацией сосудистой оболочки активизированными иммунными клетками, среди которых преобладают макрофаги, плазматические клетки и Т-лимфоциты. Разнообразие клинических форм обусловлено активацией разных субклассов Т-хелперов и регуляторных молекул, что учитывает врач, когда подбирает лечение. Закономерный исход увеитов — фиброз, неоангиогенез и атрофические процессы.
Классификация
По клиническому течению патология имеет острую (до 3 месяцев), хроническую (обострения с менее чем 3-месячным интервалом) и рецидивирующую формы. С учетом причины болезнь делится на эндогенную, вызванную внутренними факторами, и экзогенную форму, спровоцированную инфекциями или аллергическими триггерами. В практической офтальмологии широко используется систематизация по локализации процесса, согласно которой выделяют 4 вида увеитов:
По интенсивности воспаления выделяют активные формы, для которых типична клеточная реакция +0,5 и более, и патологию в стадии ремиссии. Передние увеиты по характеру воспалительных изменений классифицируются на серозные, фибринозные, гнойные и геморрагические. В зависимости от локализации патологического очага хориоидиты бывают центральными, парацентральными, экваториальными и периферическими.
Симптомы увеита у детей
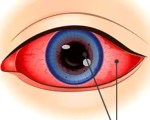
Для увеитов детского возраста характерно малосимптомное постепенное начало, что затрудняет их раннюю диагностику. Клинические признаки определяются локализацией поражения. При иритах и иридоциклитах симптомы сходны с кератитами: пациент жалуется на слезотечение, светобоязнь, непроизвольное смыкание век. Больной глаз становится красным, при прикосновениях к нему через кожу верхнего века ребенок ощущает сильную боль.
При средних и задних увеитах основной жалобой ребенка является снижение зрения различной степени. Центральный хориоидит проявляется значительным ухудшением функции зрения, искажением видимых изображений и наличием вспышек света перед глазами (фотопсий). Для парацентральных форм типично преходящее затуманивание зрения и появление плавающих точек, периферический вариант протекает преимущественно бессимптомно.
В 25-30% случаев увеит сочетается с поражениями других внутренних органов, поэтому жалобы разнообразны и зависят от основной причины. При ревматических патологиях беспокоят суставные боли и скованность движений, над пораженным суставом заметны краснота и припухлость кожи. Увеиты аллергической природы дополняются признаками поллиноза, аллергобронхита, бронхиальной астмы.
Осложнения
У детей увеиты зачастую имеют тяжелое рецидивирующее течение, несмотря на комплексное лечение, поэтому у них быстрее наступают осложнения. При поражении передних отделов сосудистой оболочки формируются передние синехии — сращение радужки с эндотелием роговицы и задние синехии — фиброзные тяжи между радужкой и хрусталиком. В тяжелых случаях происходит полное заращение зрачка.
Опасным последствием увеитов является офтальмогипертензия или вторичная глаукома, возникающая при нарушении оттока внутриглазной жидкости. К наиболее частым осложнениям хориоидитов и хориоретинитов относят дистрофию и отслойку сетчатки, неврит зрительного нерва, кровоизлияния в стекловидное тело. Большая медицинская и социально-экономическая значимость увеита заключается в риске необратимого ухудшения зрения вплоть до слепоты.
Диагностика
При объективном осмотре пациента с иридоциклитом детский офтальмолог обращает внимание на перикорнеальную инъекцию сосудов, стушеванность рисунка радужки, появление преципитатов на роговице. Задний увеит не имеет типичных внешних проявлений. Для выявления воспалительного поражения и установления его возможной причины ребенку назначается полный комплекс лабораторно-инструментальных методов, в который включаются:
Лечение увеита у детей
Консервативная терапия
Медикаментозная терапия заболевания преследует несколько целей: купирование активного воспалительного процесса, профилактику синехий, других фиброзных осложнений, по возможности устранение этиологического фактора. Лечение назначает офтальмолог в тесном сотрудничестве с врачами других специальностей — детским ревматологом, инфекционистом, иммунологом-аллергологом. В комплексной терапии увеитов у детей используются следующие группы препаратов:
Хирургическое лечение
Помощь офтальмохирургов необходима при осложненном течении заболевания. При неоваскуляризации и периферической отслойке сетчатки эффективна лазерокоагуляция, а круговые синехии удаляются методами лазерной синехиотомии и иридотомии. При распространенном фиброзном поражении стекловидного тела показана витрэктомия. При панувеитах сопровождающихся тотальным вовлечением глаза, иногда приходится выполнять эвисцерацию глазного яблока.
Прогноз и профилактика
Раннее выявление и лечение заболевания повышает шансы на полное выздоровление. Прогноз благоприятный у детей с легким течением увеита, отсутствием системных патологий, хорошим ответом на проводимую терапию. Менее оптимистичный прогноз для больных с изначально низкой остротой зрения, развитием осложнений, длительным течением болезни с частыми рецидивами.
Профилактические мероприятия при увеитах не разработаны. Детям с ревматическими заболеваниями и другими факторами риска необходимы регулярные профосмотры у офтальмолога для контроля зрительной функции. Чтобы предупредить инфекционные формы, необходимо соблюдать общие противоэпидемические мероприятия. После перенесенного воспаления хориоидеи назначается диспансерное наблюдение каждые 3-6 месяцев для своевременного выявления и лечения обострений.
Что такое увеит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гончаровой Ю.В., офтальмолога со стажем в 4 года.
Определение болезни. Причины заболевания
Увеит — это внутриглазное воспаление, вовлекающее в процесс сосудистую оболочку глаза. Часто возникает у молодых пациентов. Заболеванию присущи частые рецидивы, продолжительное лечение. В случае несвоевременного обращения к врачу и развития тяжёлых осложнений, таких как вторичная глаукома и отслойка сетчатки, болезнь приводит к инвалидизации.
В зависимости от причин увеиты могут быть экзогенными и эндогенными.
Эндогенные увеиты предполагают, что источник воспаления или инфекционного процесса находится в самом организме. Эти увеиты могут быть как метастатическими, так и токсико-аллергическими. Метастатические увеиты возникают после переноса через кровь болезнетворных агентов из основного источника в ткани глаза — попадания туберкулёзной, токсоплазмозной и другой инфекции в сосудистое русло глазного яблока. Токсико-аллергические увеиты развиваются в ходе аллергической реакции и гиперчувствительности организма к чужеродным веществам и токсинам — например, при возникновении аллергического конъюнктивита, крапивницы, приступов бронхиальной астмы, пищевой аллергии, лекарственной непереносимости, в том числе при лекарственной аллергии.
Причиной возникновения эндогенных увеитов могут быть не только инфекции, но и системные заболевания, при которых иммунная система начинает ошибочно реагировать на собственные ткани организма выработкой патологических аутоантител (иммунных клеток).
Особого внимания требует ревматический увеит. Ключевым звеном в возникновении ревматизма и его осложнений на орган зрения может стать снижение иммунитета, переохлаждение и др.
Симптомы увеита
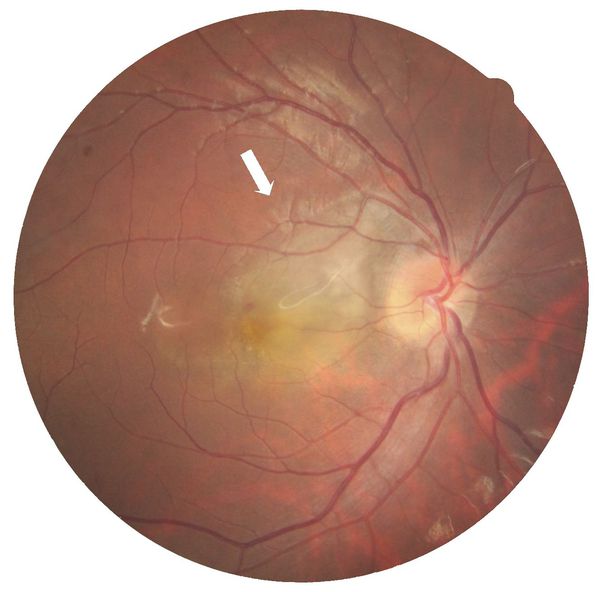
Когда воспаление вовлекает сосудистую оболочку глаза, развивается задний увеит. В первую очередь он проявляется изменениями на глазном дне, которые можно обнаружить только во время офтальмоскопии: единичные или множественные очаги с признаками воспаления — отёком или покраснением. После изменений в сосудистой оболочке глаза в воспалительный процесс обычно вовлекается сетчатка и диск зрительного нерва.
При заднем увеите пациент может жаловаться на ограничение полей зрения, которое возникает из-за образования скотом — слепых участков в поле зрения. Если воспалительные фокусы расположены в центральной зоне сетчатки, то помимо появления скотом резко снижается центральное зрение, возникают фотопсии — зрительные искажения. Пациенты предъявляют жалобы на искривление изображения, а также тёмные пятна перед глазами при взгляде на белые объекты. При помутнении стекловидного тела в результате воспаления значительно ухудшается зрение.
Болей в глазу при заднем увеите не бывает, т. к. в сосудистой оболочке глаза нет чувствительных нервов. Передний отрезок глаза — конъюнктива, роговица, радужка — не изменён.
Клинической картине увеита, возникшего на фоне ревматоидного артрита, также характерно снижение остроты зрения. Чаще всего поражаются оба глаза. Обычно признаки увеита появляются раньше суставных признаков — поражения мелких суставов кистей и стоп, скованности движений по утрам и т. д.
На фоне гриппа может возникнуть гриппозный увеит. Протекает он, как правило, быстро и диагностируется легко, если есть прямая связь с перенесённой накануне простудной инфекцией.
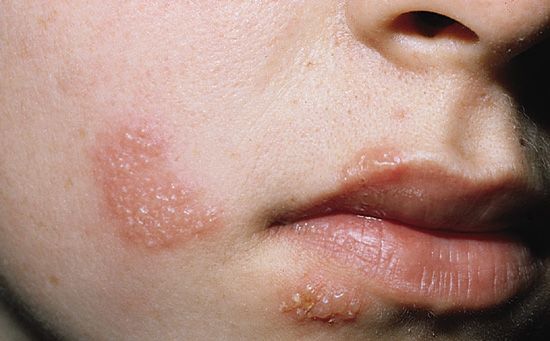
Для герпесвирусного увеита характерно появление специфических очагов в центральных и периферических отделах сетчатки, которые обнаруживают при проведении офтальмоскопии на широкий зрачок. В самом начале заболевания появляется сосудистая реакция на сетчатке, так называемые “муфты”, далее формируются беловатые фокусы, которые имеют тенденцию к слиянию. Перед появлением симптомов со стороны зрения пациенты обычно отмечают появление слабости, повышение температуры или высыпания на слизистых около носа и губ.
Патогенез увеита
Ведущую роль в развитии воспалительного процесса играет иммунная система. В качестве защитников, не позволяющих вредоносным бактериям достичь глаза, выступают веки и слёзная жидкость с её иммунными клетками, которые поглощают возбудителя.
Сосудистая оболочка глаза является центром иммунных реакций. Во многих учебных пособиях глаз называют частью головного мозга, вынесенной на периферию. Поэтому для патогенных микроорганизмов, которые поражают нервную ткань, глаз является основной мишенью.
Вены и артерии сосудистой оболочки глаза имеют широкую разветвлённость, из-за чего ток крови в них недостаточно высок. Это способствует задержке микробов, вирусов и других патологических агентов.
После перенесённого ранее воспаления в организме остаются так называемые «клетки памяти», которые находятся в стекловидном теле, радужке и сосудистой оболочке. Эти клетки содержат информацию о предыдущих воспалениях и формируют иммунный ответ — запускают каскад реакций, направленных на уничтожение патологических агентов. Также клетки памяти могут участвовать и в повторном возникновении воспалительного процесса, т. е. в рецидиве увеита.
Классификация и стадии развития увеита
По причине возникновения увеиты делят на семь типов:
По уровню поражения увеиты делят на четыре типа:
По активности процесса увеит бывает двух типов:
По течению увеит бывает трёх типов:
Осложнения увеита
В статье Дроздовой Е. А. и соавторов [8] приводятся результаты исследования 382 пациентов с увеитом. Практически у половины обследуемых были выявлены осложнения. Среди них часто встречались:
Чаще всего из перечисленных осложнений у пациентов с увеитом встречались:
Диагностика увеита
Иммунологический анализ крови на наличие возбудителя инфекции является ключевыми способом диагностики увеита. Для анализа используют венозную кровь. Она берётся натощак, но только при условии, что пациент не употреблял алкоголь за сутки до сдачи крови и не курил хотя бы за час до исследования.
С помощью метода полимеразной цепной реакции (ПЦР) можно точно диагностировать причину увеита — наличие того или иного возбудителя в сосудистой оболочке глаза. Это позволит начать своевременное и правильное лечение, к которому возбудитель будет чувствителен.
Распространённой формой внутриглазного воспаления являются HLA-В27 ассоциированные увеиты. Им свойственно рецидивирующее течение, поражение обоих глаз и инвалидизация пациентов в молодом возрасте. Маркер HLA-В27 есть у пациентов с суставной патологией, артритом или болезнью Бехтерева. Выявить его можно с помощью проточной цитометрии. Для этого натощак берётся венозная кровь. Накануне исследования пациент должен исключить курение, алкоголь, физические и эмоциональные нагрузки.
Лечение увеита
Первая помощь при увеитах ревматической природы заключается в назначении антибактериальных и противовоспалительных препаратов, а также специфической терапии. Помимо этого необходимо назначать мидриатики в качестве средства борьбы с осложнениями увеита.
При диагностировании токсаплазмозного увеита лечение проводится, как правило, в стационаре. Требуются консультации инфекциониста, подбирается специфическая антибактериальная терапия. Показано как местное лечение поражения глаза, так и системное — внутривенное вливание растворов, внутримышечные инъекции.
Если у пациента диагностирован туберкулёзный увеит, то его лечением также занимаются в стационаре, проводятся консультации фтизиатра. Эта форма заболевания — очень тяжёлая в плане общего состояния из-за выраженного интоксикационного синдрома: высокой температуры, озноба, слабости, головных болей, кашля и др. Для купирования данного состояния пациентам внутривенно вливают физиологический раствор, назначают приём кальция глюконата и антигистаминных препаратов. Это позволяет снизить выработку в крови веществ, поддерживающих воспалительный процесс.
В дерматовенерологическом диспансере лечат редкие и трудно диагностируемые сифилитические увеиты. Назначается антибактериальная, противовоспалительная и специфическая терапия как местно, так и системно — внутривенно, внутримышечно или перорально.
При гриппозном увеите назначаются противовирусные и антибактериальные препараты. Проводится общая инфузионная и витаминотерапия для устранения интоксикации и повышения иммунитета.
Зачастую офтальмолог не может справиться с этим заболеванием в одиночку. Он прибегает к помощи своих коллег:
Прогноз. Профилактика
Чем раньше был поставлен правильный диагноз «увеит» и назначено корректное лечение, тем больше шансов у пациента скорее выздороветь и избежать тяжёлых осложнений, которые могут привести к значительному снижению зрения в молодом возрасте.
Диагностировать и лечить проще бактериальные увеиты. Трудно лечатся увеиты при системных заболеваниях, но из-за яркой клинической картины основной болезни они неплохо диагностируются.
Повторное развитие увеита будет зависеть от иммунной системы пациента, а частота рецидивов — от количества клеток памяти, содержащихся и накапливающихся в крови.
В качестве профилактики в первую очередь нужно устранить все неблагоприятные факторы внешней среды. Помимо этого, особая роль отводится восстановлению иммунных резервов.
В качестве профилактики рецидива увеита рекомендуется не допускать травм и развития аллергии, контролировать общее состояние организма. Также важно не допускать обострений хронических заболеваний, т. к. зачастую именно они вызывают повторное поражение глаз.
Увеиты, ассоциированные с ювенильным идиопатическим артритом. Клинические рекомендации.
Увеиты
ассоциированные с ювенильным идиопатическим артритом
Оглавление
Ключевые слова
Список сокращений
AНA – антинуклеарные антитела
ВПК – влага передней камеры
ГИБП – генно-инженерные биологические препараты
ДЗН – диск зрительного нерва
МКБ-10 – международная классификация болезней 10-го пересмотра
НПВП – нестероидные противовоспалительные препараты
ОКТ – компьютерный анализатор
РФ – ревматоидный фактор
ФАГ – флюоресцентная ангиография глаза
ФНО-? – фактор некроза опухоли альфа
ЮИА – ювенильный идиопатический артрит
Термины и определения
Увеит – воспалительное заболевание сосудистой оболочки глаза.
Гипопион – скопление лейкоцитов в углу передней камеры глаза снизу.
Гифема – скопление крови в углу передней камеры глаза снизу.
Задние синехии – сращения зрачкового края радужки и передней капсулы хрусталика.
Катаракта – помутнение хрусталика.
Медикаментозная ремиссия устанавливается в случае, если увеит находится в неактивном состоянии на фоне лекарственной терапии в течение не менее 3 месяцев подряд.
Нефармакологической ремиссия считается в случае, если увеит находится в неактивном состоянии в течение не менее 3 месяцев подряд без противовоспалительного лечения.
Продолжительность ремиссии определяется в месяцах, прошедших с момента наступления неактивной фазы болезни.
Преципитаты – агрегаты воспалительных клеток, откладывающиеся на эндотелии роговицы.
1. Краткая информация
1.1 Определение
Увеит является наиболее частым экстраартикулярным проявлением ювенильного идиопатического артрита (ЮИА). ЮИА ассоциированные увеиты остаются серьезной проблемой офтальмологии в связи с, как правило, малозаметным началом и отсутствием жалоб у ребенка (что может приводить к поздней диагностике), тяжестью течения, ранним возникновением широкого круга осложнений, нередко приводящим к необратимому снижению зрения [1].
Термином ЮИА объединяют гетерогенную группу заболеваний, к которым относят все хронические воспалительные заболевания суставов у детей неустановленной причины, длительностью более 6 недель, возникшие в возрасте до 16 лет. Согласно современной классификации международной лиги ревматологических ассоциаций (ILAR 2007) на основании клинических характеристик в течение первых 6 месяцев заболевания (количество пораженных суставов, наличие экстраартикулярных симптомов, ревматоидного фактора и др.) выделяют 7 субтипов ЮИА [2, 3].
1.2 Этиология и патогенез
Этиология и патогенез ЮИА и ЮИА ассоциированного увеита до настоящего времени изучены недостаточно. ЮИА является аутоиммунным заболеванием и соответствует модели мультифакториального полигенно наследуемого заболевания [2]. В развитии увеита имеют значение генетические и средовые (триггерные) факторы.
О роли генетических факторов в развитии заболевания свидетельствует наличие семейных случаев ЮИА ассоциированного увеита. Обнаружено, что ряд антигенов главного комплекса гистосовместимости сочетаются с более частым возникновением увеита при ЮИА. Это – HLA-DRB1*11, HLA-DRB1*13, HLA-DR8, HLA-DR5, HLA-DR11. При артрите, сочетающимся с энтезитом, часто выявляется положительный HLA-B27. В то же время, HLA DRB1*01 и HLA DR1 обладают протективными свойствами в отношении ЮИА ассоциированного увеита. Однако имеются значительные вариации генетических маркеров в разных этнических группах, что является предметом научных исследований [4, 5].
1.3 Эпидемиология
ЮИА – наиболее частое хроническое ревматологическое заболевание детского возраста и одновременно ведущее системное заболевание, ассоциирующееся с увеитами у детей. Заболеваемость ЮИА колеблется от 2 до 25 на 100000 детского населения в год, распространенность – от 62 до 220 на 100000.
Факторы риска развития увеита:
Субтип ЮИА:
– олигоартрит (артрит с поражением 1 – 4 суставов в течение первых 6 месяцев заболевания);
– негативный по ревматоидному фактору (РФ) полиартрит (артрит с поражением 5 или более суставов в течение первых 6 месяцев заболевания);
– артрит, сочетающийся с энтезитом;
– псориатический артрит (табл. 1).
Возраст дебюта ЮИА – увеит возникает значительно чаще при манифестации суставного синдрома в возрасте до 6 лет.
Интервал между дебютом артрита и увеита – в большинстве случаев увеит возникает одновременно или в первые 4 – 6 лет после манифестации ЮИА; у 4 – 27% пациентов увеит дебютирует раньше суставного синдрома, при этом артрит, как правило, манифестирует в течение последующих 4х лет.
Наличие антинуклеарных антител (AНA) [1, 4, 5].
Таблица 1. Частота развития увеита при различных субтипах ЮИА
Частота среди всех субтипов (%)
Частота развития увеита (%)
Полиартрит РФ отрицательный
Полиартрит РФ положительный
Артрит с энтезитом
7 – 11
1.4 Кодирование по МКБ 10
Н20.0 – острый и подострый иридоциклит
Н20.1 – хронический иридоциклит
Н30.2 – задний циклит
1.5 Классификация
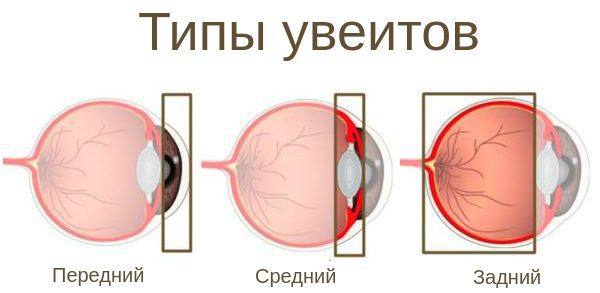
По первичной локализации воспалительного процесса увеиты подразделяют на:
– передние (ирит, иридоциклит, передний циклит) – заболевания с первичной локализацией воспалительного процесса в радужке или радужке и цилиарном теле;
– интермедиарные (парс планит, задний циклит, витреит) – заболевания с первичным вовлечением в воспалительный процесс стекловидного тела и периферии сетчатки;
– задние (фокальный, мультифокальный, диффузный хориоидит, хориоретинит, ретинохориоидит, ретинит, нейроретинит) – воспалительные заболевания собственно сосудистой оболочки и/или сетчатки;
– панувеиты – заболевания с вовлечением в воспалительный процесс радужки, стекловидного тела и собственно сосудистой оболочки и/или сетчатки.
Выделяют следующие типы течения увеита:
– острый – с внезапным началом и ограниченной продолжительностью (до 3 месяцев);
– рецидивирующий – обострения увеита, чередуются с периодами ремиссии (без лечения) более 3 месяцев;
– хронический – персистирующий воспалительный процесс с обострениями менее, чем через 3 месяца после окончания терапии.
В зависимости от числа пораженных глаз:
– двусторонний увеит [1, 8].
1.6 Клиническая картина
Дебют и обострения ЮИА ассоциированного увеита, как правило, внешне малозаметны и пациенты жалоб не предъявляют. В редких случаях возможны жалобы на покраснение глаза, светобоязнь, слезотечение, боли в глазу. Дети школьного возраста могут также жаловаться на плавающие помутнения, пятна, снижение зрения.
Для ЮИА типично развитие переднего увеита (95%), реже – интермедиарного (4%) или панувеита (1%). Для увеита при олигоартрите, РФ– и РФ+ полиартрите, системном артрите, псориатическом артрите с началом в дошкольном возрасте признаки раздражения глаза не характерны, чаще (78 – 85%, поражаются оба глаза, увеит имеет хроническое течение.
У детей с артритом, сочетающимся с энтезитом, и с псориатическим артритом с дебютом в школьном возрасте преимущественно развивается острый односторонний увеит, имеющий рецидивирующее течение.
Клиническими симптомами переднего увеита являются:
1. «Запотелость» (отек) эндотелия роговицы и отложение на нем преципитатов.
2. Клеточная реакция (воспалительные клетки) и экссудат во влаге передней камеры (ВПК). Критерии оценки данных параметров при биомикроскопии приведены в табл. 2 и 3 [8].
Таблица 2. Критерии оценки клеточной реакции во влаге передней камеры
Количество клеток в поле зрения щелевой лампы 1 х 1 мм
Таблица 3. Критерии оценки экссудации во влагу передней камеры
Отсутствует (радужка и хрусталик видны четко)
Слабая (радужка и хрусталик за легким флером)
Умеренная (радужка и хрусталик за умеренным флером)
Выраженная (радужка и хрусталик за густым флером)
Интенсивная (фибрин в передней камере, детали не видны)
Для более точной и объективной оценки экссудации во ВПК может быть применен метод лазерной флерофотометрии.
3. При тяжелом увеите возможно возникновение в передней камере гипопиона или, редко, гифемы.
4. Отек и гиперемия радужки.
Таблица 4. Критерии оценки клеточной реакции в стекловидном теле
Количество клеток в поле зрения с использованием линзы Груби
6. Макулярный отек и/или папиллит (воспаление ДЗН) наблюдаются при тяжелом увеите с распространением воспалительного процесса в задний отрезок глаза.
В диагнозе пациента с увеитом необходимо указывать активность воспалительного процесса (активный / ремиссия).
Неактивным считается увеит при наличии не более 0+ клеток во ВПК, 0,5+ «старых» клеток в стекловидном теле, отсутствии обусловленного воспалением макулярного отека и/или папиллита.
Факторы прогноза тяжелого течения ЮИА ассоциированных увеитов:
– дебют артрита в возрасте до 6 лет;
– короткий (менее 6 месяцев) временной интервал между началом артрита и увеита;
– развитие увеита до или одновременно с суставным синдромом;
– выраженная активность воспаления (клетки во влаге передней камеры более 2+) в период дебюта;
– наличие осложнений уже при выявлении увеита.
Дифференциальный диагноз ЮИА ассоциированных увеитов:
Необходимо отметить отсутствие характерных клинических симптомов ЮИА ассоциированных увеитов, что требует проведения дифференциального диагноза с широким кругом увеитов, ассоциированных с системными и синдромными заболеваниями, включая:
– саркоидоз / синдром Блау;
– системную красную волчанку;
– синдром тубулоинтерстициального нефрита и увеита (TINU);
– воспалительные заболевания кишечника.
«Псевдоувеитами» при онкологических заболеваниях:
С травмами глаза [5, 9, 14].
При исключении ЮИА и других возможных этиологических факторов увеита ставится диагноз «увеит неясной этиологии».
Осложнения ЮИА ассоциированных увеитов:
– дистрофия роговицы (12 – 70%);
– задние синехии и прехрусталиковые мембраны (8 – 75%);
– фиброзные изменения стекловидного тела (10 – 43%);
– поствоспалительные изменения макулы (6 – 12%);
– частичная атрофия ДЗН (7%);
– стойкая гипотония и субатрофия глаза (4 – 19%);
– отслойка сетчатки (3%).
Осложнения развиваются чаще при тяжелом и хроническом течении увеита, поздней диагностике, нерегулярном наблюдении, неадекватном лечении. По мере удлинения сроков заболевания частота осложнений, как правило, нарастает [1, 4, 6, 13].
Вместе с тем, в последние годы благодаря тщательному скринингу и расширению возможностей терапии отмечается снижение частоты осложнений ЮИА ассоциированных увеитов.
1.7 Организация оказания медицинской помощи
Скрининг и диспансерное наблюдение пациентов с ЮИА ассоциированным увеитом осуществляется амбулаторно. Лечение активного увеита может проводиться амбулаторно, в дневном стационаре или стационарно в зависимости от тяжести воспалительного процесса / необходимой интенсивности лечения и возможностей оказания медицинской помощи. Хирургическое лечение осложнений увеита проводится в стационаре в связи с необходимостью общей анестезии. Реабилитация пациентов с ЮИА ассоциированным увеитом осуществляется амбулаторно, в дневном стационаре или в ходе санаторно-курортного лечения в зависимости от показанных реабилитационных мероприятий и возможностей их проведения. Ключевым моментом организации является преемственность в оказании медицинской помощи офтальмологами различных лечебных учреждений, а также тесное взаимодействие офтальмологов и ревматологов.
2. Диагностика
2.1 Жалобы и анамнез
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а)
2.2 Физикальное обследование
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а)
2.3 Лабораторная диагностика
Лабораторная диагностика не проводится.
2.4 Инструментальная диагностика
– биомикроскопия переднего отдела глаза и стекловидного тела,
– офтальмоскопия (с мидриазом),
По показаниям рекомендуется:
– компьютерное исследование сетчатки и зрительного нерва (ОКТ),
– флюоресцентная ангиография глаза (ФАГ),
Уровень убедительности рекомендаций В (уровень достоверности доказательств – 2а)
3. Лечение
3.1 Консервативное лечение
1. Активное лечение увеита должно быть начато немедленно, так как при тяжелом воспалительном процессе развитие серьезных осложнений возможно в течение 1 – 2 дней.
2. Целью лечения является достижение медикаментозной и, затем, нефармакологической ремиссии увеита. Тактика терапии определяется выраженностью воспалительного процесса в глазу, риском развития осложнений и снижения зрительных функций.
3. Лечение ребенку с ЮИА ассоциированным увеитом назначается и корректируется в тесном контакте офтальмологом и детским ревматологом. Офтальмолог отвечает за проведение местной терапии, определяет в соответствии с течением увеита показания к назначению или коррекции системного лечения, назначает (при наличии соответствующего опыта) традиционную системную иммуносупрессивную терапию в случаях отсутствия показаний к ее применению со стороны суставного синдрома, осуществляет лечение постувеальных осложнений. Детский ревматолог инициирует лечение генно-инженерными биологическими препаратами (ГИБП), проводит мониторинг соматического состояния пациентов, получающих системную иммуносупрессивную терапию, в соответствии с «Федеральными клиническими рекомендациями по оказанию медицинской помощи детям с ювенильным артритом».
3.1.1 Местная терапия
Уровень убедительности рекомендации А (уровень достоверности доказательств – 1b)
Комментарии:
1. Кратность инстилляций (дексаметазон 0,1%**, преднизолон 0,3%**) определяется выраженностью воспаления и варьирует от 4 – 6 раз в день до ежечасных.
3. При наличии макулярного отека или папиллита даже при отсутствии признаков активности воспаления в переднем отрезке глаза рекомендуется назначение / усиление терапии.
4. Возможно проведение физиотерапевтического лечения (до 10 – 15 процедур). При преобладании воспалительного процесса в переднем отрезке глаза – ванночковый электрофорез по Бургиньону с преднизолоном 0,3%**; магнитофорез с дексаметазоном 0,1%**, фонофорез с гидрокортизоновой мазью 1%**. При наличии макулярного отека и/или папиллита – эндоназальный электрофорез преднизолоном 0,3%**.
5. После купирования активного увеита периокулярные инъекции отменяют, а кратность инстилляций снижают постепенно под контролем биомикроскопии.
6. Схема отмены и длительность применения глюкокортикоидов определяются индивидуально для конкретного пациента. При невозможности полной отмены глюкокортикоидов, для поддержания ремиссии увеита возможно продолжение инстилляций 1 – 3 раза в день течение нескольких месяцев. Более частые инстилляции глюкокортикоидов в течение более 2 – 3 месяцев нежелательны ввиду риска развития побочных эффектов. При необходимости для сохранения ремиссии частых инстилляций / периокулярных инъекций глюкокортикоидов рекомендуется назначение / усиление системной противовоспалительной терапии.
Ведущими нежелательными эффектами местной глюкокортикоидной терапии, подлежащими тщательному мониторингу, являются: повышение внутриглазного давления и развитие / прогрессирование катаракты. Вместе с тем, данные осложнения могут явиться следствием и самого воспалительного процесса. При повышении внутриглазного давления, индуцированном глюкокортикоидами, их отменять не следует, но рекомендуется снизить до минимальной эффективной дозы и добавить местную, а при сохранении офтальмогипертензии – системную гипотензивную терапию.
Редкими осложнениями местного лечения могут быть аллергические реакции (преимущественно на консерванты, содержащиеся в препаратах), реактивация офтальмогерпеса, а при проведении периокулярных инъекций – перфорация глазного яблока, фиброз орбитальной клетчатки и экстраокулярных мышц, окклюзия сосудов сетчатки и хориоидеи. Кроме того, при длительном и интенсивном местном применении глюкокортикоидов возможно развитие характерных для этой группы препаратов системных нежелательных явлений.
Уровень убедительности рекомендации A (уровень достоверности доказательств – 1b)
Комментарии. Местные НПВП менее эффективны для лечения увеита, чем глюкокортикоиды, поэтому их не рекомендуются применять изолированно для лечения активного увеита даже при небольшой выраженности воспалительного процесса.
3.1.2 Симптоматическая терапия
Уровень убедительности рекомендации B (уровень достоверности доказательств – 3)
Во избежание развития периферических передних и задних синехий в условиях длительного мидриаза рекомендуются препараты короткого действия (тропикамид**, циклопентолат, фенилэфрин).
Уровень убедительности рекомендации B (уровень достоверности доказательств – 3)
Уровень убедительности рекомендации C (уровень достоверности доказательств – 4)
Препаратом выбора является проурокиназа** – рекомбинантный активатор плазминогена урокиназного типа, по 2500 – 5000 МЕ, до 10 инъекций в зависимости от динамики патологического процесса.
Уровень убедительности рекомендации B (уровень достоверности доказательств – 3)
Комментарии: При легком течении увеита (наблюдается в 20 – 40% случаев) для купирования воспалительного процесса достаточно только местного лечения. Местное назначение антибиотиков при ЮИА ассоциированных увеитах не показано.
3.1.3 Системная терапия
Назначение системной терапии рекомендуется при неэффективности местного лечения для достижения и/или поддержания ремиссии увеита. Для оценки действенности местного лечения требуется приблизительно 3 месяца. Однако при тяжелом течении увеита, возникновении новых осложнений, обусловленных воспалительным процессом, а также нежелательных явлений местного применения глюкокортикоидов показано более раннее начало системной терапии.
При назначении системной терапии ребенку с ЮИА ассоциированным увеитом необходимо сотрудничество офтальмологов и детских ревматологов. Следует иметь в виду различную эффективность ряда препаратов в отношении увеита и суставного синдрома.
Глюкокортикоиды
Уровень убедительности рекомендации B (уровень достоверности доказательств – 3)
Комментарии: Стандартная доза составляет 1 – 2 мг/кг по преднизолону** в сутки, которую применяют до достижения положительного эффекта (нежелательно более 4 недель), и затем постепенно отменяют или, при невозможности полной отмены, снижают до минимальной эффективной поддерживающей дозы, которая не должна превышать 0,1 – 0,15 мг/кг в сутки.
При крайне тяжелом воспалительном процессе возможно проведение пульс-терапии (метилпреднизолон#** внутривенно капельно 20 – 30 мг/кг ежедневно №3) с последующим переходом на пероральный прием.
Скорость снижения дозы системных глюкокортикоидов определяются индивидуально для конкретного пациента, однако их быстрое снижение связано с риском рецидива увеита. Примерная схема снижения дозы представлена в табл. 5.
Таблица 5. Схема снижения дозы системных глюкокортикоидов