заболевание гортани код по мкб 10 у взрослых
Заболевание гортани код по мкб 10 у взрослых
На долю рака гортани приходится примерно 40% всех злокачественных опухолей головы и шеи. Он обычно развивается у лиц в возрасте 45—75 лет. Мужчины заболевают в 10 раз чаще женщин. С 1990 г. наметилась тенденция к снижению смертности от рака гортани, хотя абсолютное число смертей увеличилось, что объясняется увеличением средней продолжительности жизни.
Эти симптомы могут быть как изолированными, так и появляться в различных сочетаниях. Возможны метастазы в регионарные лимфатические узлы.
P.S. Если охриплость голоса не проходит в течение 2-3 нед., больному следует обязательно проконсультироваться у оториноларинголога.
б) Причины и механизмы развития. Инвазивный рак гортани может развиться из эпителиальной дисплазии и особенно рака in situ. Более чем в 90% случаев рак гортани представляет собой ороговевающий или неороговевающий плоскоклеточный рак. К редким формам рака гортани относятся бородавчатый рак, аденокарцинома, карциносаркома, фибросаркома и хондросаркома.
Большинство больных раком гортани были или являются заядлыми курильщиками и зачастую злоупотребляют алкоголем. К более редким этиологическим факторам относятся хроническая интоксикация соединениями хрома, никеля и урана, а также работа на производстве асбеста, радиоактивное облучение.
Выявлены различия в локализации опухоли в пределах гортани в зависимости от географии региона и этнического состава населения. Например, рак надскладочного пространства чаще встречается в Испании и некоторых районах Африки, чем в Германии.
Рак гортани инфильтрирует слизистую оболочку и подслизистые ткани и метастазирует по лимфатическим путям и через кровь. Пределы распространения рака гортани по сосудам детерминированы эмбриологически. Рак надскладочного пространства обычно ограничивается этим отделом гортани и распространяется кпереди в преднадгортанное пространство.
Рак голосовых складок прорастает в подскладочное пространство чаще, чем в надскладочное. Рак «трансщелевого» пространства представляет собой рак голосовых складок, желудочка гортани и складок преддверия. Точно установить место его возникновения бывает невозможно. Особенности строения сети лимфатических сосудов гортани влияют на частоту поражения регионарных лимфатических узлов метастазами.
При одностороннем поражении голосовой складки раком перекрестные метастазы в лимфатические узлы противоположной стороны наблюдаются редко. Если опухоль затрагивает противоположную голосовую складку, переходя через переднюю или заднюю спайки, или распространяется на трахею, или исходит из надскладочного пространства, то двусторонние метастазы выявляют чаще.
При первичном обращении больных раком гортани отдаленные метастазы наблюдаются относительно редко. Возможны также случаи синхронного или метахронного рака дыхательных путей и ЖК Г.
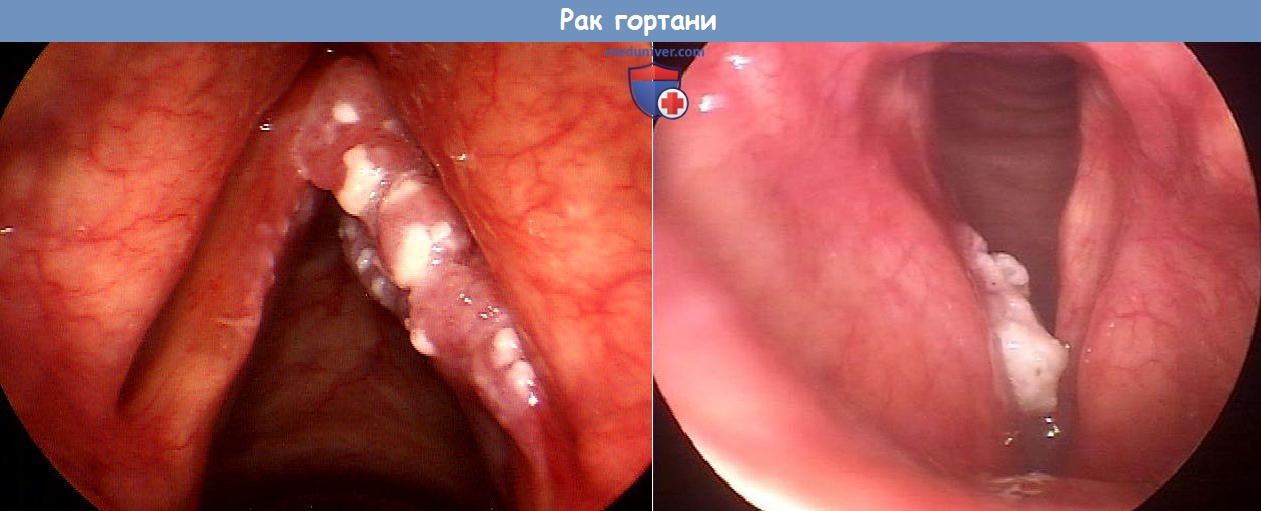
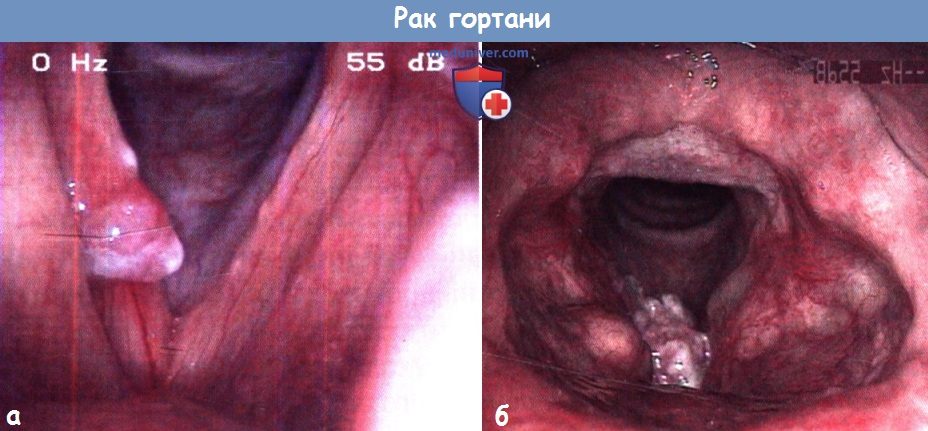
в) Диагностика. Диагноз основывается на результатах непрямой ларингоскопии, видеоларингоскопии и стробоскопии. Во время исследования необходимо установить место и протяженность опухоли и подвижность голосовых складок. Микроларингоскопия позволяет точно установить место и протяженность опухоли, а также осмотреть расположенные под углом к ларингоскопу и труднодоступные желудочки гортани и грушевидные карманы и описать внешний вид опухоли, в частности ее нодулярность, характер роста (экзофитный или эндофитный), наличие гранулем или изъязвлений. Для оценки глубины прорастания выполняют КТ и МРТ.
г) Дифференциальный диагноз. Хронический ларингит и его особые формы, доброкачественные опухоли гортани.
Эти методы лечения часто сочетают друг с другом. Химиотерапия без других методов лечения при раке гортани неэффективна, но ее часто назначают вместе с лучевой терапией. Пятилетняя выживаемость при таком подходе составляет 10%. Лучевую терапию проводят только дистанционно, используя в качестве источника мегавольтного излучения кобальт. За исключением случаев, когда опухоль соответствует стадии T1N0 и в некоторых случаях T2N0 и особенно при наличии метастазов в лимфатические узлы, хирургическое лечение более предпочтительно по сравнению с лучевой терапией.
У больных с далекозашедшими стадиями заболевания наилучшие результаты дает комбинированное лечение: хирургическое вмешательство в сочетании с химиолучевой терапией.
К осложнениям после лучевой терапии относятся стойкий отек, затрудняющий объективную оценку состояния тканей в области шеи и выявление рецидивов. Причиной развития отека обычно бывает лучевой некроз хрящей (хондрорадионекроз), который может потребовать выполнения ларингэктомии. К другим осложнениям относятся дисфагия, агевзия, ксеростомия и синдром «сухого глаза».
У больных, которым хирургическое вмешательство выполняют после полного курса лучевой терапии, условия для заживления раны значительно хуже и прогноз менее благоприятный.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Опухоли гортани: симптомы, диагностика и лечение в Юсуповской больнице
В человеческой гортани, как и в любом другом органе, могут сформироваться новообразования. Это происходит под влиянием различных факторов, способствующих разрастанию тканей или их перерождению. В этом случае важно как можно скорее обнаружить и устранить проблему, ведь опухоль может быть опасна для здоровья и даже жизни. Опухоли гортани подразделяются на доброкачественные и злокачественные.
Онкологическое отделение Юсуповская больницы занимается диагностикой и лечением различных доброкачественных либо злокачественных опухолей. На базе клиники есть современное оборудование экспертного класса, с помощью которого осуществляется точнейшая визуализация патологического процесса с указанием его размеров, вовлечения других органов и стадии метастазирования. Врачи-онкологи применяют только стандартизированные протоколы лечения, одобренные во всем мире.
Доброкачественные новообразования гортани
Для доброкачественных новообразований характерны медленное разрастание тканей, отсутствие метастазов или прорастания в окружающие ткани и отсутствие бесконтрольного роста. Они могут быть врожденными или приобретенными (то есть появляться в течение жизни). Происходят доброкачественные опухоли из различных тканевых структур: сосудов, хрящевой и соединительной ткани, нервных окончаний, слизистой железы. Зачастую развитие врожденной опухоли связано с генетической предрасположенностью, действием тератогенных факторов на плод во время беременности (краснуха, токсоплазмоз, сифилис, ВИЧ, препараты, обладающие эмбриотоксическим действием, радиация). Приобретенные опухоли появляются при нарушении работы иммунной и эндокринной систем, курении, вдыхании мелкодисперсной пыли, чрезмерных нагрузках на голосовые связки.
Основным клиническим проявлением новообразования гортани является изменение голоса (охриплость, осиплость). Также пациенты могут жаловаться на першение, дискомфорт в горле и частый кашель. Симптомы данной патологии во многом зависят от вида, размера и локализации опухоли. Существуют следующие разновидности доброкачественных опухолей гортани:
Липомы — это новообразования, состоящие из жировой ткани, в большинстве случаев они желтого цвета и расположены на ножке.
Хондромы — это доброкачественные опухоли, которые происходят из хрящевой ткани. Они имеют твердую консистенцию и склонны к малигнизации.
Фибромы гортани образуются из соединительных тканей. Фибромы имеют сферическую форму и локализируются на верхней поверхности или со стороны свободного края голосовой связки. Эти новообразования могут иметь размер от 5 до 15 мм. Данные опухоли располагаются на ножке, у них, как правило, гладкая поверхность серого оттенка. Иногда в фиброме может быть много кровеносных сосудов, в таком случае ее окраска приобретает красный оттенок. Симптомом фибромы является изменение голоса, если новообразование имеет большие размеры — возможно нарушение дыхания.
Ангиомы гортани имеют преимущественно врожденную этиологию и развиваются из клеток сосудистых тканей. Чаще всего встречаются единичные новообразования.
Особенностью опухолей, развивающихся из кровеносных сосудов (гемангиом) является способность прорастания в близлежащие ткани и частые геморрагии. Такие новообразования окрашены в красный цвет.
Опухоли из лимфатических клеток (лимфангиомы) не склонны к инвазивному росту, цвет их окраски обычно желтоватый.
Папилломы гортани появляются у взрослых, представлены плотными грибкообразными выростами с широким основанием. Такие новообразования чаще являются единичными. Цвет папиллом варьируется от белесоватого до красного, в зависимости от интенсивности их кровоснабжения. Иногда папилломы склонны к распространению на слизистую трахеи.
В детском возрасте могут наблюдаться ювенильные папилломы, чаще всего они появляются у детей от года до пяти лет, склонны к самостоятельному исчезновению в период полового созревания ребенка. Часто у детей развиваются множественные папилломы, поражающие обширные участки слизистой гортани, такое явление называется папилломатозом – визуально он напоминает цветную капусту. Обычно патологический процесс локализируется на голосовых складках, но в некоторых случаях возможно его распространение на подскладочную область, надгортанник, трахею или черпаловидные складки.
Кисты гортани, как и ангиомы, в большинстве случаев имеют врожденный характер. Механизм развития кист заключается в видоизменении жаберных щелей в процессе нарушений эмбрионального развития плода. При закупорке выводных протоков слизистой оболочки гортани возможно развитие ретенционных кист. Ретенционные кисты встречаются только в детском возрасте. Данный вид доброкачественных новообразований редко достигает больших размеров, поэтому им свойственно бессимптомное течение.
Выраженность болевого синдрома при доброкачественных опухолях зависит от размера и локализации опухолевого процесса. На ранних стадиях развития этот вид опухолей имеет бессимптомное течение. По мере разрастания, происходит сдавливание близлежащих тканей, сосудов и нервных окончаний, приводящее к появлению тянущей, ноющей боли.
Злокачественные новообразования гортани
Среди общего числа больных злокачественными заболеваниями, рак гортани занимает восьмое место, а среди опухолей верхних дыхательных путей – первое. Число больных раком гортани в России ежегодно увеличивается на 8-10 %. В основном это заболевание встречается у людей в возрасте 40-60 лет. Мужчины в 15-20 раз чаще страдают от рака гортани. Распространенной разновидностью данной онкогенной патологии является плоскоклеточный рак гортани, который диагностируется в 95% случаев.
Плоскоклеточный ороговевающий рак гортани
Злокачественная опухоль может развиться в любой части горла, однако в большинстве случаев новообразования локализованы в глотке и надгортаннике. Плоскоклеточный рак горла представлен двумя формами: ороговевающий и неороговевающий, отличающимися гистологическим строением.
Плоскоклеточный ороговевающий рак формируется из клеток эпителия, склонных к ороговению. Данная форма заболевания отличается медленным течением и редкими метастазами. В сравнении с неороговевающей формой, злокачественное образование легче поддается комплексному лечению.
Плоскоклеточная ороговевающая онкология представляет собой бугристое образование с четкими границами, которая покрывается мельчайшими чешуйками. Пораженная область может иметь различные размер и форму. Опасность данной формы рака горла заключается в том, что при неправильном лечении метастазы могут проникнуть в лимфатические узлы.
Плоскоклеточный ороговевающий рак гортани успешно поддается лечению. После оперативного удаления опухоли и проведения химиотерапии на начальной стадии патологического процесса прогноз выживаемости достигает 98%.
Врачи-онкологи Юсуповской больницы с особым вниманием относятся к пациентам, у которых диагностирована онкология. Важнейшей задачей специалистов клиники онкологии является сохранении способности пациентов с раком горла полноценно питаться и разговаривать.
Плоскоклеточный неороговевающий рак гортани
Наиболее сложная и длительная терапия требуется пациентам, у которых диагностирован плоскоклеточный неороговевающий рак гортани. Для данной разновидности злокачественной опухоли характерны эрозии и изъязвления на поверхности новообразования.
При неороговевающем раке врачами-онкологами отмечается быстрый рост опухоли и ее распространение в близлежащие анатомические структуры. Прогноз при данной форме менее благоприятен, что объясняется ранним метастазированием.
Врачи-онкологи Юсуповской больницы имеют большой опыт лечения различных форм плоскоклеточного рака. Комплексные программы терапии, разрабатываемые для пациентов, основаны на научно-обоснованных методиках. Специалисты клиники онкологии обращают внимание пациентов, что самостоятельно диагностировать заболевание невозможно, поэтому для прохождения обследования следует обращаться в диагностический центр Юсуповской больницы.
Причины развития заболевания
Раку гортани всегда предшествуют изменения органа или тканей, которые обычно вызываются такими неблагоприятными факторами (или их сочетанием), как:
Симптомы
Признаки заболевания весьма разнообразны и зависят от формы и места роста опухоли, степени ее распространения. Начальный период заболевания характеризуется незначительными и часто скрыто протекающими симптомами. Должны насторожить следующие симптомы:
Диагностика
Гортань и гортаноглотка расположены глубоко, поэтому диагностика представляет определенные трудности. С помощью специального инструмента, представляющего собой гибкую тонкую трубку с осветителем, тщательно исследуют полость носа, гортань и гортаноглотку. В случае выявления подозрительного очага или опухоли выполняется биопсия (взятие кусочка ткани для исследования). В клинике онкологии Юсуповской больницы используют следующие инструментальные методы диагностики опухолевидных образований гортани:
По рекомендации клинического онколога может быть назначено исследование ПЭТ-КТ для определения стадии болезни (если необходимо уточнить тактику лечения), а также для оценки ответа на проведенное лечение (как правило, через 9-12 недель после его завершения).
Лечение
Лечение может быть консервативным или хирургическим, что зависит от локализации опухоли в гортани и ее величины. В настоящее время уже недостаточно просто вылечить больного. Врачи стараются сохранить гортань. Поэтому лечение обычно начинают с консервативного (лучевого или химиолучевого) лечения. Доброкачественные новообразования гортани требуют только планового хирургического лечения. Удаление осуществляется под местной анестезией, если новообразование находится ниже ключицы, все что выше – только с интубацией.
Тактику лечения больных раком гортани выстраивает клинический онколог. При этом учитываются тип опухоли, степень распространения заболевания, текущее состояние больного, его возраст, сопутствующие патологии. При необходимости могут применяться все методы лечения больных раком гортани и гортаноглотки: операция, облучение (радиотерапия рака гортани) и химиотерапия рака гортани. Как самостоятельный метод лечения при раке гортани химиотерапия не применяется. Ее сочетание с лучевым или хирургическим методами значительно улучшает результаты. Часто используется комбинированный метод лечения – радиотерапия рака гортани, химиотерапия и оперативное вмешательство.
После основного лечения рака горла специалисты Юсуповской больницы проводят реабилитацию, направленную на восстановление утраченных функций и улучшение общего состояния больного. Решение эстетических проблем является важной задачей при раке горла, которую успешно выполняют хирурги Юсуповской больницы.
Если у Вас диагностировали плоскоклеточный рак гортани или существуют подозрения на данное заболевание, обратитесь в клинику онкологии Юсуповской больницы. Высококвалифицированные специалисты помогут Вам в решении любой онкологической проблемы.
Доброкачественные и предраковые заболевания гортани. Клинические рекомендации.
Доброкачественные и предраковые заболевания гортани
Оглавление
Ключевые слова
Список сокращений
ВОЗ – Всемирная организация здравоохранения
ЛИН – ларингеальная интраэпителиальная неоплазия
МРТ – магнитно – резонансная томография
КТ – компьютерная томография
СО2 лазер – газовый (углекислотный) лазер
Термины и определения
1. Краткая информация
1.1 Определение
В гортани сравнительно часто встречаются доброкачественные новообразования различного гистологического строения, что в известной степени объясняется постоянным его механическим раздражением, связанным с функцией этого органа. Доброкачественные новообразования гортани нередко приводят к нарушениям фонаторной и дыхательной функций. [1]
Общим для этих опухолей являются «три нет»: они не инфильтрируют окружающие ткани, не метастазируют, не рецидивируют после удаления. Однако клиническая практика показывает, что в гортани встречаются опухоли, доброкачественные по гистологическому строению, которые после их удаления рецидивируют.
Предраковое заболевание, предраковое состояние или предрак гортани – понятие собирательное, так как оно включает несколько нозологических форм.
Изучение предракового состояния заслуживает большого внимания, оставаясь чрезвычайно важной проблемой в оториноларингологии. Своевременное выявление предракового процесса может, в известной степени, предрешать развитие злокачественного образования и, в некоторой степени объясняет причины, условия возникновения и роста опухоли гортани
В вопросах терминологии предопухолевых заболеваний гортани наблюдаются определенные сложности. Вопросы малигнизации предраковых заболеваний гортани и диагностика раннего рака гортани еще не решены. По данным О.В. Черемисиной и Е.Л. Чайнозова диагностические ошибки на догоспитальном уровне продолжают составлять 30-35% случаев, а у госпитализированных пациентов 22,4-35%. Рак insitu выявляется только 2.3-6% случаев, 1 стадия процесса- 23,9%, а 3-4 стадии заболевания составляют 55-60% от первично выявленных опухолей гортани. Ошибочная диагностическая тактика приводит к длительному (от 2 до 8 мес.) неадекватному ведению больных с предраком и ранним раком гортани [7].
1.2 Этиология и патогенез
Среди наиболее частых причин хронического ларингита необходимо выделить длительные голосовые нагрузки, неправильное пользование голосом, фаринголарингеальный рефлюкс, профессиональные вредности, вредные привычки, хронические заболевания легких и инфекционные факторы [9].
В результате продолжительного воздействия приведенных выше факторов нарушается трофика тканей, изменяется их реактивность, развивается дистрофический процесс. В зависимости от глубины этого процесса хронический ларингит подразделяют на катаральный, гиперпластический (гипертрофический) и атрофический.
У больных катаральным ларингитом на первый план выступают расстройства местного кровообращения и изменения со стороны покровного эпителия, который на отдельных участках может метаплазироваться из цилиндрического в плоский, разрыхляется и облущивается. В подэпителиальном слое обнаруживают круглоклеточную инфильтрацию.
Морфологическая сущность гиперпластического ларингита характеризуется разрастанием соединительной ткани в собственном слое слизистой оболочки за счет появления экссудата, что обусловливает утолщение мягких тканей.
Хронический гиперпластический ларингит может быть диффузным и ограниченным. При ограниченном гиперпластическом ларингите различают ограниченные гиперплазии в области голосовых и предцверных складок, гортанных желудочков, меж- черпаловидного пространства.
У больных атрофическим ларингитом наблюдают более глубокие изменения, которые проявляются гиалинизацией соединительной ткани преимущественно в стенках вен и капилляров. В железах также наблюдаются патологические процессы вплоть до жирового перерождения и распада. Нередко выводные протоки слизистых желез сдавливаются гиперплазированной соединительной тканью.
1.3 Эпидемиология
1.4 Кодирование по МКБ 10
J38.0— Паралич голосовых складок и гортани
J38.1— Полип голосовой складки и гортани
D14.1— Доброкачественное новообразование гортани
D14.2— Доброкачественное новообразования трахеи
1.5 Классификация
Важно различать доброкачественные заболевания гортани и опухолеподобные заболевания гортани.
К первым относятся:
Ко второй группе наиболее часто относят:
По классификации ВОЗ от 2003г предраковые заболевая гортани делятся на две большие группы: облигатный и факультативный предрак.
Облигатные предраковые заболевания гортани – это заболевания, с течением времени обязательно переходящие в злокачественное заболевание гортани. К ним относятся: хронический гиперпластический ларингит, дискератозы (лейкоплакия, лейкокератоз, пахидермия и так далее), папилломатоз гортани (в зависимости от типа вируса).
Факультативные предраковые заболевания гортани – заболевания, малигнизация которых возможна, но не является обязательной. К ним относятся: гранулема, рубцовые изменения гортани.Особое внимание следует обратить на случаи, когда заболевание сопровождается дисплазией слизистой оболочки (то есть цитологическими и структурными изменениями эпителия). В настоящее время имеется три наиболее широко применяемые классификации изменений многослойного плоского эпителия гортани (Таблица № 1).
Таблица № 1 Классификация изменений многослойного плоского эпителия гортани
Классификация ВОЗ (2005)
Ларингеальнаяинтраэпителиальная неоплазия плоскоклеточного эпителия (ЛИН) Париж, 2005
Люблянская классификация плоскоклеточных иинтраэпителиальных нарушений
Злокачественные новообразования гортани
Общая информация
Краткое описание
ЗНО гортани – злокачественная опухоль, чаще всего эпителиального генеза (97–98%), поражающая верхние отделы дыхательного тракта. Мужчины болеют значительно чаще женщин, 10,0-11,0 и 0,5-1,0 соответственно, и рост заболеваемости происходит, в основном, за счет мужского населения [7] (УД – А).
Факторы риска возникновения ЗНО гортани
Этиологические факторы до настоящего времени остаются не выясненными. Основным фактором, определяющим выбор лечебной тактики, служат морфологическая структура опухоли. При злокачественных новообразованиях преимущественно используется комбинированный метод лечения [2, 3; 7] (УД – А).
· не леченные воспалительные и предраковые заболевания гортани (папилломы, папилломатоз, дискератоз, лейкоплакия, пахидермия, фиброма);
· возраст и пол (лица старше 55 лет мужского пола);
· вредные привычки (курение, злоупотребление алкоголем);
· генетическая предрасположенность (наличие злокачественных заболеваний у родственников) [2, 3; 7] (УД – А).
Название протокола: Злокачественные новообразования гортани.
Код протокола:
Сокращения, используемые в клиническом протоколе:
Дата пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: онкологи, отоларингологи, химиотерапевты, терапевты, врачи общей практики, врачи скорой и неотложной помощи.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация опухолей гортани [8] (УД – А).
Классификация по системе TNM;
Т – первичная опухоль:
TX – недостаточно данных для оценки первичной опухоли;
TO – первичная опухоль не определяется;
Tis – преинвазивная карцинома (carcinoma in situ).
Надсвязочная область:
Т1 – опухоль ограничена одной анатомической частью надсвязочной области, подвижность голосовых связок сохранена;
Т2 – опухоль поражает слизистую оболочку нескольких анатомических частей надсвязочной области или одну часть надсвязочной области и одну или несколько частей голосовых связок (например, корня языка, валлекулы, медиальной стенки грушевидного синуса), подвижность голосовых связок сохранена;
Т3 – опухоль ограничена гортанью с фиксацией голосовых связок и/или с распространением на позади – перстневидную область или преднадгортанные ткани;
Т4а – опухоль распространяется на щитовидный хрящ и/или другие прилежащие к гортани ткани: трахею, щитовидную железу, пищевод, мягкие ткани шеи, включая глубокие мышцы языка (подбородочно-язычную, подъязычно-язычную, небно-язычную и шиловидно-язычную), подподъязычные мышцы;
Т4b – опухоль распространяется на превертебральное пространство, медиастинальные структуры или охватывает сонную артерию.
Область голосовых связок:
Т1 – опухоль ограничена голосовой (ыми) связкой (ами) без нарушения подвижности (могут быть вовлечены передняя или задняя комиссуры);
Т1а – опухоль ограничена одной голосовой связкой;
Т1b – опухоль распространяется на обе голосовые связки;
Т2 – опухоль распространяется на надсвязочную и/или подсвязочную области, и/или нарушение подвижности голосовой связки, и/или распространяется за пределы голосовой щели, и/или с небольшой эрозией щитовидного хряща (например: внутренний кортикальный слой);
Т3 – опухоль ограничена гортанью с фиксацией голосовой связки;
Т4а – опухоль распространяется на щитовидный хрящ и/или на другие прилежащие к гортани ткани: трахею, щитовидную железу, пищевод, мягкие ткани шеи, включая глубокие мышцы языка (подбородочно-язычную, подъязычно-язычную, небно-язычную и шило-язычную), подподъязычные мышцы;
Т4b – опухоль распространяется на превертебральное пространство, медиастинальные структуры или охватывает сонную артерию.
Подсвязочная область:
Т1 – опухоль ограничена подсвязочной областью;
Т2 – опухоль распространяется на одну или обе голосовые связки со свободной или ограниченной подвижностью;
Т3 – опухоль ограничена гортанью с фиксацией голосовой связки;
Т4а – опухоль распространяется на перстневидный или щитовидный хрящи и/или на прилежащие к гортани ткани: трахею, щитовидную железу, пищевод, мягкие ткани шеи, включая глубокие мышцы языка (подбородочно-язычную, подъязычно-язычную, небно-язычную, шиловидно-язычную), подподъязычные мышцы;
Т4b – опухоль распространяется на превертебральное пространство медиастенальные структуры или охватывает сонную артерию.
N – регионарные лимфатические узлы (общие для опухолей головы и шеи):
NХ – недостаточно данных для оценки состояния регионарных лимфатических узлов;
N0 – нет признаков метастатического поражения регионарных лимфатических узлов;
N1 – метастазы в одном лимфатическом узле на стороне поражения до 3 см и менее в наибольшем измерении;
N2 – метастазы в одном или нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении или метастазы в лимфатических узлах шеи с обеих сторон, или с противоположной стороны до 6 см в наибольшем измерении;
N2а – метастазы в одном лимфатическом узле на стороне поражения до 6 см в наибольшем измерении;
N2b – метастазы в нескольких лимфатических узлах на стороне поражения до 6 см в наибольшем измерении;
N2с – метастазы в лимфатических узлах с обеих сторон или с противоположной стороны до 6 см в наибольшем измерении;
N3 – метастаз в лимфатическом узле более 6 см в наибольшем измерении.
М – отдаленные метастазы.
МХ – недостаточно данных для определения отдаленных метастазов;
М0 – нет признаков отдаленных метастазов;
М1 – имеются отдаленные метастазы.
рTNM патогистологическая классификация
Требования к определению категорий рТ, рN и рМ соответствуют требованиям к определению категорий Т, N и М.
Группировка по стадиям ЗНО гортани:
| Стадия I | T1 | N0 | М0 |
| Стадия II | T2 | N0 | M0 |
| Стадия III | T3 T1 T2 T3 | N0 N1 N1 N1 | М0 М0 М0 М0 |
| Стадия IVА | T1 T2 T3 T4а T4б | N2 N2 N2 N2 (N0, N1) | М0 М0 М0 М0 М0 |
| Стадия IVВ | T4б | любая N3 | М0 |
| Стадия IVС | любая T | любая N | М1 |
Диагностика
Перечень основных и дополнительных диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· сбор жалоб и анамнеза;
· общее физикальное обследование;
· фиброларингоскопия;
· томография гортани;
· УЗИ шейных и других лимфатических узлов;
· биопсия из опухоли гортани;
· цитологическое исследование;
· гистологическое исследование.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· КТ и/или МРТ от основания черепа до ключицы;
· ПЭТ+КТ;
· рентгенография органов грудной клетки в двух проекциях;
· КТ органов грудной клетки с контрастированием (при наличии метастазов в легких);
· отрытая биопсия увеличенных лимфатических узлов шеи (при наличии увеличенных лимфоузлов);
· УЗИ органов брюшной полости и забрюшинного пространства (для исключения патологии органов брюшной полости и забрюшинного пространства);
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: согласно внутреннему регламенту стационара с учетом действующего приказа уполномоченного органа в области здравоохранения.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне): для уточнения диагноза и ведения больного.
· ОАК;
· ОАМ;
· биохимический анализ крови (общий белок, мочевина, креатинин, глюкоза, АЛТ, АСТ, общий билирубин);
· коагулограмма (ПТИ, протромбиновое время, МНО, фибриноген, АЧТВ, тромбиновое время, этаноловый тест, тромботест);
· определение группы крови по системе ABO стандартными сыворотками;
· определение резус – фактора крови.
· ЭКГ исследование;
· рентгенография органов грудной клетки в двух проекциях.
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования непроведенные на амбулаторном уровне):
· КТ и/или МРТ от основания черепа до ключицы;
· КТ органов грудной клетки с контрастированием (при наличии метастазов в легких);
· УЗИ органов брюшной полости и забрюшинного пространства (для исключения патологии органов брюшной полости и забрюшинного пространства);
· ЭхоКГ (после консультации кардиолога по показаниям);
· УДЗГ (при сосудистых поражениях).
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Диагностические критерии постановки диагноза:
Жалобы и анамнез:
Жалобы:
· кашель;
· осиплость голоса;
· боль в горле с иррадиацией в ухо;
· затрудненное дыхание;
· поперхивание при приеме жидкой пищи;
· увеличение шейных, надключичных, подключичных, подчелюстных, подбородочных лимфатических узлов.
Анамнез:
Ранние симптомы заболевания при злокачественных опухолях гортани является наличие осиплости голоса, кашель которые появляются уже при I стадии заболевания. Но при первичном обращении пациентов осиплость голоса наблюдается в среднем в течении 6 месяцев, и отмечается присоединение других симптомов, тогда диагностируется III стадия. При более поздних стадиях (III-IV) присоединяются жалобы на боль стреляющая в ухо, затруднение дыхания, поперхивание при приеме жидкой пищи или воды, появление увеличенных узлов на шее.
Физикальные обследования:
· непрямая ларингоскопия (опухолевое, образование одного из отделов гортани, ограничение подвижности ИГС или фиксация пораженной половины гортани, сужение голосовой щели);
· пальпаторное обследование лимфатических узлов шеи с обеих сторон (наличие увеличенных шейных лимфоузлов плотной консистенции, неподвижные или тугоподвижные, слабо болезненные или возможно не болезненные размером более 1,0 см).
Лабораторные исследования:
· цитологическое исследование (увеличение размеров клетки вплоть до гигантских, изменение формы и количества внутриклеточных элементов, увеличение размеров ядра, его контуров, разная степень зрелости ядра и других элементов клетки, изменение количества и формы ядрышек);
· гистологическое исследование (крупные полигональные или шиповидные клетки с хорошо выраженной цитоплазмой, округлыми ядрами с четкими ядрышками, с наличием митозов, клетки располагаются в виде ячеек и тяжей с или без образования кератина, наличие опухолевых эмболов в сосудах, выраженность лимфоцитарно-плазмоцитарной инфильтрации, митотическая активность опухолевых клеток).
Показания для консультации специалистов:
· консультация кардиолога (пациентам 50 лет и старше, так же пациенты моложе 50 лет при наличии сопутствующей патологии ССС);
· консультация невропатолога (при сосудистых мозговых нарушениях, в том числе инсультах, травмах головного и спинного мозга, эпилепсии, миастении, нейроинфекционных заболеваниях, а также во всех случаях потери сознания);
· консультация гастроэнтеролога (при наличии сопутствующей патологии органов ЖКТ в анамнезе);
· консультация нейрохирурга (при наличии метастазов в головной мозг, позвоночник);
· консультация торакального хирурга (при наличии метастазов в легких);
· консультация эндокринолога (при наличии сопутствующей патологии эндокринных органов).
Дифференциальный диагноз
Нозологическая форма
Клинические проявления
Папиллома гортани
Возникают на голосовых связках, реже на надгортаннике.
Бледно-серого цвета, мелкобугристая. Осиплость голоса.
Дифференциальная диагностика проводится на основании морфологического заключения.
Лейкоплакия
Продолговатое белое пятно с неровной поверхностью на голосовых складках.
Чаще располагается сзади черпаловидных хрящей. Нарушение фонации, кашель.
Дифференциальная диагностика проводится на основании морфологического заключения.
Контактные фибромы
Располагаются в задних отделах голосовых складок.
На одной складке напоминает наковальню, на другой-молоточек. Изменение голоса.
Фибромы гортани
Локализуются в передней трети голосовых связок.
Иногда на широком основании исходящие из вестибулярной связки или гортанного желудочка.
Дифференциальная диагностика проводится на основании морфологического заключения.
Лечение
Цели лечения:
· ликвидация опухолевого очага и метастазов;
· достижение полной или частичной регрессии, стабилизации опухолевого процесса.
При наличии у больного признаков перихондрита хрящей гортани, опухолевого стеноза лечение следует начинать с хирургического этапа.
Критерии эффективности лечения
Полный эффект – исчезновение всех очагов поражения на срок не менее 4х недель.
Частичный эффект – большее или равное 50% уменьшение всех или отдельных опухолей при отсутствии прогрессирования других очагов.
Стабилизация – (без изменений) уменьшение менее чем на 50% или увеличение менее чем на 25% при отсутствии новых очагов поражения.
Прогрессирование – увеличение размеров одной или более опухолей более 25% либо появление новых очагов поражения [7] (УД – А).
Медикаментозное лечение:
Химиотерапия:
Существует несколько видов химиотерапии, которые отличаются по цели назначения:
· неоадъювантная химиотерапия опухолей назначается до операции, с целью уменьшения неоперабельной опухоли для проведения операции, а так же для выявления чувствительности раковых клеток к препаратам для дальнейшего назначения после операции.
· адъювантная химиотерапия назначается после хирургического лечения для предотвращения метастазирования и снижения риска рецидивов.
· лечебная химиотерапия назначается для уменьшения метастатических раковых опухолей.
В зависимости от локализации и вида опухоли химиотерапия назначается по разным схемам и имеет свои особенности.
Показания к химиотерапии:
· цитологически или гистологически верифицированные ЗНО гортани;
· при лечении нерезектабельных опухолей;
· метастазы в железе или регионарных лимфатических узлах;
· рецидив опухоли;
· удовлетворительная картина крови у пациента: нормальные показатели гемоглобина и гемокрита, абсолютное число гранулоцитов – более 200, тромбоцитов – более 100000;
· сохраненная функция печени, почек, дыхательной системы и ССС;
· возможность перевода неоперабельного опухолевого процесса в операбельный;
· отказа пациента от операции;
· улучшение отдаленных результатов лечения при неблагоприятных гистотипах опухоли (низкодифференцированный, недифференцированный).
Противопоказания к химиотерапии:
Противопоказания к химиотерапии можно разделить на две группы: абсолютные и относительные.
Абсолютные противопоказания:
· гипертермия >38 градусов;
· заболевание в стадии декомпенсации (сердечно-сосудистой системы, дыхательной системы печени, почек);
· наличие острых инфекционных заболеваний;
· психические заболевания;
· неэффективность данного вида лечения, подтвержденная одним или несколькими специалистами;
· распад опухоли (угроза кровотечения);
· тяжелое состояние больного по шкале Карновского 50% и меньше (смотри приложение 1).
Относительные противопоказания:
· беременность;
· интоксикация организма;
· активный туберкулез легких;
· стойкие патологические изменения состава крови (анемия, лейкопения, тромбоцитопения);
· кахексия.
Ниже приведены схемы наиболее часто используемых режимов полихимиотерапии при плоскоклеточном раке любой локализаций в области головы и шеи. Они могут быть использованы при проведении как неоадъювантной (индукционной) химиотерапии так и адъювантной полихимиотерапии, с последующим хирургическим вмешательством или лучевой терапией, а так же при рецидивных или метастатических опухолях.
Основными комбинациями, используемыми при проведении индукционной полихимиотерапии, на сегодняшний день признаны цисплатин с фторурацилом (ПФ) и доцетаксел с цисплатином и фторурацилом (ДПФ). На сегодняшний день эта комбинация химиопрепаратов стала «золотым стандартом» при сравнении эффективности применения различных химиопрепаратов в лечении плоскоклеточного рака головы и шеи для всех крупных многоцентровых исследований. Последняя схема представляется наиболее эффективной, но и наиболее токсичной, однако при этом обеспечивающей более высокие показатели выживаемости и локорегионарного контроля по сравнению с использованием традиционной схемы ПФ в качестве индукционной полихимиотерапии [9,10] (УД-А).
Из таргетных препаратов в настоящее время в клиническую практику вошел цетуксимаб [2] (УД-А).
По последним данным, единственной комбинацией химиопрепаратов, не только увеличивающей количество полных и частичных регрессий, но и продолжительность жизни больных с рецидивами и отдаленными метастазами плоскоклеточного рака головы и шеи, является схема с использованием цетуксимаба, цисплатина и фторурацила [11].
Таблица № 2. Активность препаратов в монорежиме при рецидивном/метастатическом плоскоклеточном раке головы и шеи (модифицировано по В.А. (Murphy) [9] (УД-А).
| Препарат | Частота ответов,% |
| Метотрексат | 10-50 |
| Цисплатин | 9-40 |
| Карбоплатин | 22 |
| Паклитаксел | 40 |
| Доцетаксел | 34 |
| Фторурацил | 17 |
| Блеомицин | 21 |
| Доксорубицин | 23 |
| Цетуксимаб | 12 |
| Капецитабин | 23 |
| Винорелбин | 20 |
| Циклофосфамид | 23 |
Схемы химиотерапии:
Наиболее активными противоопухолевыми средствами при плоскоклеточном раке головы и шеи считаются как при 1 и 2 линий производные платины (цисплатин, карбоплатин) производные фторпиримидина (фторурацил), антрациклины, таксаны – паклитаксел, доцетаксел.
Активны при раке головы и шеи также доксорубицин, капецитабин, блеомицин, винкристин, циклофосфамид как вторая линия химиотерапии.
При проведении как неоадъювантной, так и адъювантной полихимиотерапии при раке головы и шеи возможно применение следующих схем и комбинации химиопрепаратов:
PF
· Цисплатин 75 – 100мг/м 2 в/в, 1-й день;
· Фторурацил 1000мг/м 2 24 – часовой в/в инфузией (96 часовая непрерывная инфузия)
1 – 4 –й дни;
повторение курса каждые 21 день.
PF
· Цисплатин 75-100мг/м 2 в/в, 1-й день;
· Фторурацил 1000мг/м 2 24 – часовой в/в инфузией (120 часовая непрерывная инфузия)
1 – 5 –й дни;
повторение курса каждые 21 день.
При необходимости на фоне первичной профилактики колониестимулирующими факторами.
CpF
· Карбоплатин (AUC 5,0-6,0) в/в, 1-й день;
· Фторурацил 1000мг/м 2 24 – часовой в/в инфузией (96 часовая непрерывная инфузия) 1 – 4 – й дни;
повторение курса каждые 21 день.
· Цисплатин 75мг/м 2 в/в 1 – й день;
· Капецитабин 1000мг/м 2 перорально дважды в день, 1 – 14-й дни;
повторение курсов каждые 21 день.
Химиотерапию в монорежиме рекомендовано проводить:
· у ослабленных больных в преклонном возрасте;
· при низких показателях кроветворения;
· при выраженном токсическом эффекте после предыдущих курсов химиотерапии;
· при проведении паллиативных курсов химиотерапии;
· при наличии сопутствующей патологии с высоким риском осложнений.
Химиотерапию в монорежиме рекомендовано проводить:
· у ослабленных больных в преклонном возрасте;
· при низких показателях кроветворения;
· при выраженном токсическом эффекте после предыдущих курсов химиотерапии;
· при проведении паллиативных курсов химиотерапии;
· при наличии сопутствующей патологии с высоким риском осложнений.
Таргетная терапия:
Основными показаниями для проведения таргетной терапии является:
· местно-распространенный плоскоклеточный рак головы и шеи в комбинации с лучевой терапией;
· рецидивирующий или метастатический плоскоклеточный рак головы и шеи в случае неэффективности предшествующей химиотерапии;
· монотерапия рецидивирующего или метастатического плоскоклеточного рака головы и шеи при неэффективности предшествующей химиотерапии;
Цетуксимаб вводят 1 раз в неделю дозе 400мг/м 2 (первая инфузия) в виде 120 – минутной инфузией, далее в дозе 250 мг/м 2 в виде 60 – минутной инфузии.
При применении Цетуксимаба в сочетании с лучевой терапией, лечение цетуксимабом рекомендуется начинать за 7 дней до начала лучевого лечения и продолжать еженедельные введения препарата до окончания лучевой терапии [2] (УД-А).
У пациентов с рецидивирующим или метастатическим плоскоклеточным раком головы и шеи в комбинации с химиотерапией на основе препаратов платины (до 6 циклов) Цетуксимаб используется как поддерживающая терапия до появления признаков прогрессирования заболевания заболевания. Химиотерапия начинается не ранее чем через 1 час после окончания инфузии Цетуксимаба.
В случае развития кожных реакции на введение Цетуксимаба терапию можно возобновить с применением препарата в редуцированных дозах (200мг/м 2 после второго реакции и 150мг/м 2 – после третьего).
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемые на амбулаторном уровне: нет.
Показания к хирургическому лечению:
· цитологически или гистологически верифицированные ЗНО гортани;
· при отсутствии противопоказании к хирургическому лечению.
Все хирургические вмешательства по поводу злокачественных опухолей гортани выполняются под общей анестезией.
Противопоказания к хирургическому лечению при ЗНО гортани:
· наличие у больного признаков неоперабельности и тяжелой сопутствующей патологии;
· недифференцированные опухоли гортани, которым в качестве альтернативны может быть предложено лучевое лечение;
· обширные гематогенные метастазирования, диссеминированного опухолевого процесса;
· синхронно существующий и распространенный неоперабельный опухолевый процесс другой локализации, например рак легкого и т.д.;
· хронические декомпенсированные и/или острые функциональные нарушения дыхательной, сердечно – сосудистой, мочевыделительной системы, желудочно – кишечного тракта;
· аллергия на препараты, используемые при общем наркозе;
· обширные гематогенные метастазирования, диссеминированного опухолевого процесса.
Другие виды лечения:
Другие виды лечения, оказываемые на амбулаторном уровне: нет.
Другие виды лечения, оказываемые на стационарном уровне:
Лучевая терапия:
Виды лучевой терапии:
· дистанционная лучевая терапия;
· 3D-конформное облучение;
· модулированная по интенсивности лучевая терапия (IMRT).
Показания к лучевой терапии:
· низкодифференцированные опухоли с распространенностью Т1 – Т3;
· при лечении нерезектабельных опухолей;
· отказа пациента от операции;
· наличие резидуальной опухоли;
· периневральная или перилимфатическая инвазия;
· экстракапсулярное распространение опухоли;
· метастазы в железе или регионарных лимфатических узлах;
· рецидив опухоли.
Противопоказания к лучевой терапии:
Абсолютные противопоказания:
· психическая неадекватность больного;
· лучевая болезнь;
· гипертермия >38 градусов;
· тяжелое состояние больного по шкале Карновского 50% и меньше (смотри приложение 1).
Относительные противопоказания:
· беременность;
· заболевание в стадии декомпенсации (сердечно – сосудистой системы, печени, почек);
· сепсис;
· активный туберкулез легких;
· распространение опухоли на соседние полые органы и прорастании в крупные сосуды;
· распад опухоли (угроза кровотечения);
· стойкие патологические изменения состава крови (анемия, лейкопения, тромбоцитопения);
· кахексия;
· наличие в анамнезе ранее проведенного лучевого лечения.
Химиолучевая терапия:
При местно-распространенных формах рака гортани одним из способов улучшения эффективности лечения является применение методов последовательной или сочетанной химиолучевой терапии [12] (УД – А).
При последовательной химио-лучевой терапии на первом этапе проводится несколько курсов индукционной химиотерапии с последующим проведением лучевой терапии, что обеспечивает улучшение локорегионарного контроля и повышение случаев резектабельности пациентов с сохранением органа, а так же повышение качества жизни, и выживаемости пациентов [13] (УД – А).
Такой подход (химио-лучевой) можно применить не только при раке гортани, но и при других локализациях опухолей головы и шеи (носоглотки, ротоглотки, гортаноглотки) [14] (УД – А).
При стенозирующем раке гортани, при котором химиотерапия не эффективна, стандартом лечения является ларингоэктомия с последующей лучевой терапией.
При одновременном химиолучевом лечении обычно используются препараты платины обладающие способностью потенцировать эффект лучевой терапии (цисплатин или карбоплатин), а также таргетный препарат цетуксимаб [15, 16] (УД – А).
При проведении одновременного химиолучевого лечения рекомендованы следующие схемы курсы химиотерапии.
· Цисплатин 20-40мг/м 2 в/в еженедельно, при проведении лучевой терапии;
· Лучевая терапия в суммарной очаговой дозе 66-70Гр. Разовая очаговая доза- 2 Гр х 5 фракции в неделю.
· Карбоплатин (AUC1,5-2,0) в/в еженедельно, при проведении лучевой терапии;
· Лучевая терапия в суммарной очаговой дозе 66-70Гр. Разовая очаговая доза- 2 Гр х 5 фракции в неделю.
· Цетуксимаб 400мг/м 2 в/в кап(инфузия в течении 2 ч) за неделю до начало лучевой терапии, далее цетуксимаб 250мг/м 2 в/в (инфузия в течении 1 ч) еженедельно при проведении лучевой терапии.
Лечение нерезектабельных опухолей:
Одновременная химиотерапия или лучевая терапия:
· цисплатин 100 мг/м 2 внутривенная инфузия со скоростью не более 1 мг/мин с пред – и постгидратацией в 1-й, 22-й и 43-й дни на фоне проведения лучевой терапии на ложе удаленной опухоли в СОД 70 Гр (РОД 2 Гр) и область регионарных лимфатических узлов на стороне поражения в СОД 44-64 Гр (при больших метастазах до 70 Гр);
· Дистанционная лучевая терапия на первичный опухолевый очаг в СОД 70 Гр и регионарные лимфатические узлы в СОД 44-64 Гр (при больших метастазах до 70 Гр). При низкозлокачественных опухолях (N0) регионарные лимфатические узлы не облучают.
· Если после завершения лечения опухоль стала резектабельной, возможно выполнение радикального хирургического вмешательства.
Паллиативная помощь:
· При выраженном болевом синдроме лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися хроническим болевым синдромом», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
· При наличии кровотечения лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися кровотечением», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
Другие виды лечения, оказываемые на этапе скорой помощи: нет.
Дальнейшее ведение.
Диспансерное наблюдение за излеченными больными:
в течение первого года после завершения лечения – 1 раз каждые 3 месяца;
в течение второго года после завершения лечения – 1 раз каждые 6 месяцев;
с третьего года после завершения лечения – 1 раз в год в течение 3 лет.
Методы обследования:
· локальный контроль — при каждом обследовании;
· пальпация регионарных лимфатических узлов — при каждом обследовании;
· рентгенографическое исследование органов грудной клетки — один раз в год;
· ультразвуковое исследование органов брюшной полости – один раз в 6 месяцев (при первично-распространенных и метастатических опухолях).
Препараты (действующие вещества), применяющиеся при лечении
| Блеомицин (Bleomycin) |
| Винорелбин (Vinorelbine) |
| Доцетаксел (Docetaxel) |
| Капецитабин (Capecitabine) |
| Карбоплатин (Carboplatin) |
| Метотрексат (Methotrexate) |
| Паклитаксел (Paclitaxel) |
| Фторурацил (Fluorouracil) |
| Цетуксимаб (Cetuximab) |
| Цисплатин (Cisplatin) |
Госпитализация
Показания для госпитализации:
Показания для экстренной госпитализации:
· опухолевый стеноз гортани;
· кровотечение из опухоли;
· выраженный болевой синдром.
Показания для плановой госпитализации:
· морфологически верифицированные ЗНО гортани.