заболевание мягкого неба код по мкб 10
Заболевание мягкого неба код по мкб 10
Распространенность расщелины губы, верхней челюсти или нёба у представителей европеоидной расы составляет 1 на 1000 населения. У жителей африканских стран и у афроамериканцев эта аномалия развития редка, но в то же время она часто наблюдается среди коренного населения Америки и уроженцев стран Азии. Расщелина губы, верхней челюсти и нёба чаще наблюдается у мальчиков, в то время как девочки чаще рождаются с изолированным расщеплением нёба.
Различают следующие типы аномалии: расщепление губы («заячья губа»), расщепление губы и верхней челюсти и расщепление нёба; кроме того, аномалия может быть одно- и двусторонней, полной и неполной. Возможны случаи полной расщелины губы, верхней челюсти и нёба, и если такая форма аномалии бывает двусторонней, то говорят о «волчьей пасти».
а) Симптомы и клиника расщелины губы, неба и челюсти. Аномалия развития имеет типичную клиническую картину. Детей грудного возраста с этой аномалией трудно кормить из-за отсутствия смыкания губ, молоко вытекает из носа, часто происходит аспирация его в трахею.
Нарушение глотания и физиологии дыхания приводит к частому развитию инфекций верхних и нижних дыхательных путей. Нарушение функции слуховяых труб обусловливает частое развитие серозного среднего отита, хронического среднего отита и кондуктивной тугоухости. Нарушаются речь, произношение шипящих и свистящих звуков, голос имеет гнусавый оттенок, отмечается нёбно-глоточная (велофарингеальная) недостаточность. Нарушены прикус и окклюзия. При расщелине губы и нёба дефект всегда затрагивает нос.
б) Причины и механизмы развития. Аномалия, по-видимому, полиэтиологична. Поражение эмбриона происходит вследствие гипоксии, эмбриопатий, вирусных инфекций у матери, действия токсинов, играет роль также наследственная предрасположенность. Наблюдаются семейные случаи с вариабельным доминированием патологического гена.
в) Диагностика. Диагноз ставят на основании типичных изменений лица и результатов исследования с помощью гортанного зеркала.
Подслизистую расщелину нёба часто просматривают. Важно уделить должное внимание незначительным расстройствам речи. Диагностируют расщелину в таких случаях путем пальпации, при которой выявляют дефект в твердом нёбе при целостной слизистой оболочке.
Полное обследование больных с данной аномалией развития проводится с участием хирургов, специализирующихся по операциям на ухе, носу, горле, пластического хирурга, фониатра, стоматолога, челюстно-лицевого хирурга, ортодонта, с тем чтобы выявить все дефекты и составить согласованный план лечения.
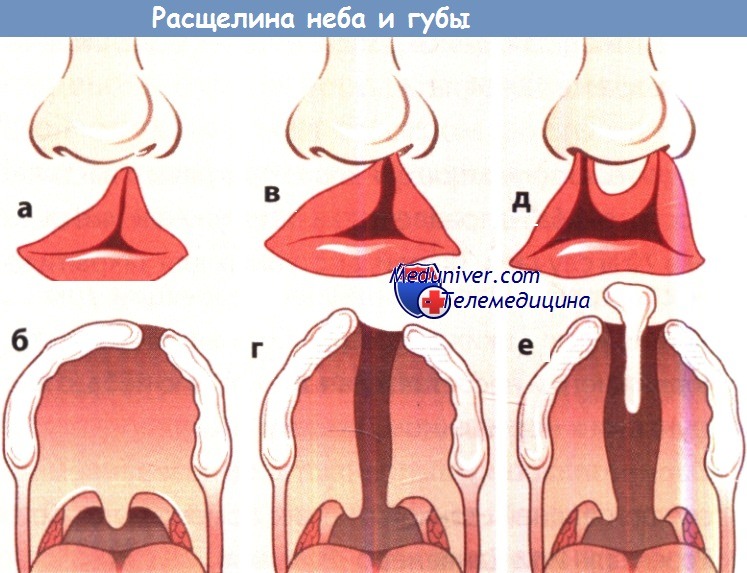
а Расщелина губы.
б Расщелина верхней челюсти.
в Расщелина губы и верхней челюсти.
г Расщелина верхней челюсти и нёба.
д Двусторонняя расщелина губы, верхней челюсти и нёба.
е Двусторонняя расщелина губы, верхней челюсти и нёба.
г) Лечение расщелины губы, неба и челюсти. Хирургическое лечение состоит в закрытии дефекта несколькими слоями тканей с формированием твердого дна полости носа и коррекцией деформации носа. Часто бывает необходимо выполнить несколько операций и провести ортодонтическое и фониатрическое обследование и лечение с учетом типа и протяженности дефекта.
Ниже приводятся оптимальные сроки хирургической коррекции расщелины губы, верхней челюсти и нёба.
Пластические операции для коррекции речи. Пластическое закрытие расщелины губы, верхней челюсти и нёба направлено также на улучшение речи и артикуляции и дает хорошие результаты в 70% случаев. Тканей, доступных для закрытия дефекта, может оказаться недостаточно, поэтому в некоторых случаях сохраняется нёбно-глоточная (велофарингеальная) недостаточность, требующая дальнейшей коррекции. Для сужения глотки может понадобиться выполнение нескольких операций.
Суть фарингопластики состоит в восстановлении короткого неподвижного и несостоятельного мягкого нёба, с тем чтобы оно максимально приближалось по функции к нормальному мягкому нёбу.
1. Фарингопластику выполняют с выкраиванием нёбно-глоточного лоскута. Мягкое нёбо сводят с задней стенкой глотки с помощью лоскута из мягких тканей (операция Шенборна-Розенталя или Санвенеро-Розелли).
2. Для устранения протрузии задней стенки глотки используют аутоткани или синтетические материалы с подкреплением валиком Пассавана, образующим выпячивание на задней стенке глотки при сокращении верхнего констриктора.
3. Мягкое нёбо смещают кзади.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рак нёба
Рак нёба – злокачественное новообразование, которое образуется из слизистой оболочки твёрдого и мягкого нёба. Это довольно редкое заболевание. Чаще встречается в возрасте от 40 до 60 лет. Мужчины болеют в 4 раза чаще женщин.
Диагностику рака мягкого и твёрдого нёба в Юсуповской больнице проводят с помощью современных методов исследования. Клиника онкологии оснащена современной аппаратурой ведущих американских и европейских производителей, которая позволяет быстро установить точный диагноз. Для лечения злокачественных опухолей нёба применяют оперативные вмешательства, химиотерапевтические препараты и инновационные методики лучевой терапии.
Наиболее злокачественная опухоль нёба возникает из-за метастазов рака носоглотки и носа. Новообразование поражает надкостницу твёрдого неба, нижней и верхней челюстей, мышцы и клетчатку полости рта, язык. Атипичные клетки распространяются в поднижнечелюстные, подбородочные и шейные лимфоузлы.
Классификация рака нёба
По локализации раковые различают 2 вида злокачественных опухолей нёба. При раке твёрдого неба злокачественное новообразование располагается на границе носоглотки и ротовой полости, затрагивает костные структуры и распространяется на все слои слизистой оболочки ротовой полости. В случае наличия рака мягкого неба опухоль локализуется в слизистом слое и мышцах свода ротовой полости.
По гистологической структуре опухоли выделяют 3 вида злокачественных новообразований нёба:
Цилиндрома (аденокистозная карцинома) образуется из железистой ткани. Отличается быстрым, неконтролируемым ростом патологически изменённых клеток, быстро даёт метастазы. Развитие аденокарциномы происходит из эпителия ротовой полости. Опухоль может локализоваться во всех участках твёрдого и мягкого нёба. Плоскоклеточный рак является наиболее частым видом злокачественных новообразований ротовой полости. Опухоль затрагивает слизистую оболочку.
Причины и факторы риска рака нёба
Злокачественные опухоли ротовой полости возникают под воздействием следующих провоцирующих факторов:
Опухоль на небе развивается на фоне предраковых состояний ротовой полости – лейкоплакии, папилломатоза. Они часто перерождаются в раковую опухоль под воздействием провоцирующих факторов.
К факторам риска развития злокачественного новообразования нёба относят наследственную предрасположенность, периодические воспалительные заболевания ротовой полости, дефицит витамина А, который возникает при неполноценном питании или у курильщиков вследствие нарушения процесса его усваивания в организме. Рак неба может быть вторичным заболеванием – метастазами злокачественных новообразований шеи и головы.
Первые признаки и симптомы рака нёба
Первые недели и месяцы злокачественные новообразования могут протекать без субъективных ощущений. В некоторых случаях пациенты при затрагивании языком области нёба замечают небольшое уплотнение, которое окружено валиком. Если пациент обращается к врачу на этой стадии патологического процесса, лечение наиболее эффективно.
По мере прогрессирования раковой опухоли размеры новообразования увеличиваются. Опухоль захватывает новые участки нёба и прорастает вглубь. Пациенты предъявляют следующие жалобы:
При осмотре ротовой полости на нёбе можно заметить бляшки, уплотнения, язвочки разной формы и размера. В запущенных случаях рака нёба язвы кровоточат, а перегородка между носом и горлом может разрушиться. По этой причине кусочки пищи во время еды попадают в нос, речь становится полностью невнятной. На последней стадии раковая опухоль разрушает все прилегающие к нёбу ткани.
Диагностика рака мягкого и твёрдого нёба
Образующуюся раковую опухоль нёба трудно определить самостоятельно на ранних этапах. Если патологический процесс захватил значительные участки мягкого или твёрдого нёба, предварительный диагноз можно выставить после визуального осмотра ротовой полости.
Для подтверждения диагноза онкологи Юсуповской больницы проводят следующие диагностические процедуры:
Ультразвуковое исследование проводится с целью выявления раковых метастазов в отдалённых органах. Пациенты Юсуповской больницы могут пройти сложные диагностические процедуры в клиниках-партёрах и получить консультацию ведущих стоматологов-онкологов Москвы.
Лечение рака нёба
Выбор метода лечения рака твёрдого и мягкого нёба зависит от гистологического типа и стадии злокачественной опухоли, распространённости патологического процесса на ближайшие ткани. Основным методом лечения заболевания является облучение злокачественного новообразования нёба рентгеновскими лучами. Лучевая терапия позволяет остановить развитие раковых клеток. Если она начата на раннем этапе, возможно полное уничтожение злокачественного новообразования. Облучение выполняют до и после операции.
Оперативное вмешательство при раке нёба заключается в удалении новообразования, расположенных рядом с ним мягких тканей и костей. После хирургического вмешательства на лице остаётся дефект, для устранения которого проводят пластическую операцию. В запущенных случаях рака выполняют оперативное вмешательство и проводят сеансы лучевой терапии.
При раке нёба проводят лечение цитостатическими лекарственными препаратами. Их вводят в виде капельниц или назначают для приёма внутрь. Химиотерапия при раке мягкого и твёрдого нёба эффективна в сочетании с облучением и хирургическим вмешательством. Действие химиотерапевтических препаратов направлено на предотвращение и ликвидацию метастатических очагов.
Своевременное установление диагноза и выбор грамотно составленной схемы терапии позволяют врачам клиники онкологии добиться практически полного излечения 80% пациентов. При появлении неприятных ощущений в полости рта обращайтесь к онкологам и записывайтесь на приём по телефону Юсуповской больницы.
Заболевание мягкого неба код по мкб 10
Симптомы доброкачественной опухоли рта, языки и глотки
Теоретически в полости рта могут развиться все типы доброкачественных опухолей, но наблюдается это редко. Некоторые опухоли развиваются из зубов и челюстей и находятся поэтому в компетенции челюстно-лицевого хирурга.
Относительно часто встречающиеся доброкачественные соединительнотканные опухоли включают фиброму, липому, миксому, хондрому, гемангиому, лимфангиому, невриному и ирритационную фиброму, образующуюся при нарушении прикуса и отсутствии зубов. Среди доброкачественных эпителиальных опухолей более часто встречаются папиллома, кератоакантома, истинная аденома и плеоморфная аденома.
Диагноз ставят на основании результатов биопсии. Лечение проводят с учетом размеров, гистологического типа, склонности к росту и других особенностей опухоли. При гемангиоме и лимфангиоме биопсия не нужна.

Отдельные виды опухолей:
• Гемангиомы и лимфангиомы обычно бывают врожденными и в 90% случаев образуются у девочек. Излюбленной локализацией этих опухолей являются язык, щека, область околоушной железы. Опухоль может быть настолько большой, что может представлять угрозу для жизни в связи с повторными кровотечениями, обструкцией дыхательных путей, нарушением пассажа пищи.
Гемангиомы и лимфангиомы обычно в первые 2 года жизни самостоятельно рассасываются, поэтому показания к хирургическому удалению этих опухолей следует ставить лишь к 3-4-му году жизни, если они к этому времени не исчезают. Лучевая терапия не показана из-за опасности замедления роста лицевого отдела черепа и развития в отдаленном периоде злокачественной опухоли. При быстром росте опухоли можно попытаться эмболизировать питающую ее артерию (обычно это ветвь наружной сонной артерии) или назначить непродолжительный курс лечения диэтилстильбэстролом.
• Папилломы полости рта обычно протекают бессимптомно. Лечение показано лишь в случаях, когда опухоль распространяется в глотку или гортань.
• Опухоли эктопической (язычной) щитовидной железы.
• Опухоли соседних органов могут распространиться на полость рта и ротоглотку. Наиболее часто такая картина наблюдается при опухолях околоушной железы, например плеоморфной аденоме, которая прорастает в полость рта через позадичелюстное пространство, смещая боковую стенку глотки, нёбную миндалину или мягкое нёбо.
Аналогичное смещение глотки могут вызвать сосудистые опухоли шеи, например хемодектома. Распространение в полость рта доброкачественных опухолей соседних органов, например мягких тканей щеки, носоглотки и верхнечелюстной пазухи, наблюдается редко. С другой стороны, злокачественные опухоли соседних с полостью рта органов прорастают в нее чаще, чем в ротоглотку.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Доброкачественные опухоли и опухолеподобные образования мягких тканей челюстно-лицевой области у детей
Общая информация
Краткое описание
Протокол «Доброкачественные опухоли и опухолеподобные образования мягких тканей челюстно-лицевой области у детей»
Код по МКБ-10:
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация опухолей мягких тканей у детей (Л.В. Харьков, 2005)
Периферическая нервная ткань
Фиброма (мягкая, твердая).
Фиброматоз десен. Банальный эпулид.
Системная ангиопатия Рандлю-Ослера-Вебера, болезнь Стреджа-Вебера и др.
Злокачественная невринома (шваннома)
Диагностика
Физикальное обследование: доброкачественные опухоли развиваются, как правило, безболезненно, и привлекают к себе внимание, когда имеется косметический дефект на лице или имеется деформация пораженного органа. Важнейшей и характерной группой опухолей, которые развиваются у детей, являются врожденные, то есть, с которыми ребенок появляется на свет, или те, которые проявляются в первые месяцы и годы жизни.
Быстрый рост таких опухолей приводит к значительному увеличению их размеров, из-за давления опухолевой ткани происходит атрофия или деформация близлежащих тканей, отрицательно влияющих на рост и развитие последних. Локализация опухолей в области жизненно важных органов может значительно затруднять дыхание, глотание, жевание, открывание рта и другие функции, что может привести к нежелательным последствиям.
Особого внимания заслуживают гемангиомы, которые составляют 87,7% среди доброкачественных опухолей мягких тканей лица.
Течение гемангиом довольно сложный процесс и требует постоянного внимания, особенно у маленьких детей, так как небольшая по размерам сосудистая опухоль за относительно короткий срок может превратиться в обширную опухоль, лечение которой может оказаться весьма проблематичным.
По строению гемангиомы челюстно-лицевой области делят таким образом:
Комбинированные гемангиомы представляют собой сочетание поверхностной и подкожной гемангиом (простая и кавернозная). Проявляются клинически в зависимости от комбинирования и преобладания той или иной части сосудистой опухоли.
Смешанные гемангиомы состоят из опухолевых клеток, исходящих из сосудов и других тканей (ангиофиброма, гемлимфангиома, ангионеврома и др.). Внешний вид, цвет и консистенция определяются входящими в состав сосудистой опухоли тканями.
Дифференциальную диагностику проводят с лимфаденитами, боковыми и срединными кистами шеи, дермоидами, эпидермоидами, миомами, липомами, гемангиомами, фибромами, нейрофиброматозом. Для подтверждения диагноза проводят пункцию, при которой получают слегка клейкую светло-желтую или грязно-красную жидкость. Размеры глубоко расположенных лимфангиом могут уточняться с помощью компьютерной томографии.
Несосудистые доброкачественные новообразования
К ним относятся тератомы, невусы, фиброма, нейрофиброма, рабдомиома, миксома.
Нейрофиброма развивается из оболочек периферических нервов. Клетки опухоли имеют нейроэктодермальное происхождение. Развитие ее в области лица связано с пороком развития тройничного или лицевого нерва. При данной опухоли лицо асимметрично. Чаще опухоль локализуется в области щеки, возле подбородочных отверстий, на виске, языке.
Рабдомиома (син. миобластомиома, зернистоклеточная рабдомиома). В ротовой полости рабдомиома локализуется преимущественно на корне и спинке языка. Имеет плотную консистенцию, отграниченная от окружающих тканей, нередко инкапсилирована, небольших размеров, безболезненная. Дифференцировать рабдомиому следует с фибромой, липомой, лимфангиомой.
Опухолеподобные новообразования мягких тканей
Приобретенные опухолеподобные новообразования. К ним относятся папиллома, атерома.
Врожденные опухолеподобные новообразования
Дермоидные и эпидермоидные кисты. Развиваются в участке эмбриональных щелей, борозд и складок эктодермы из дистопированных элементов ее в период эмбрионального развития. Опухоль имеет округлую форму, гладкую поверхность, плотная, безболезненная, медленно увеличивается, больших размеров достигает редко. Кожа над образованием не изменена, свободно берется в складку. Клинически отличить дермоид от эпидермоида трудно.
Кисты и свищи лица шеи. Срединная киста определяется в проекции передней поверхности шеи как опухолеподобное образование округлой формы, с четкими границами, плотноэластической или тестообразной консистенции, которое смещается при глотании вместе с телом подъязычной кости. Срединный свищ шей открывается отверстием незначительных размеров на передней поверхности шеи, выше или ниже проекции подъязычной кости.
Показатели лабораторных исследований не изменяются.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Биохимический анализ крови.
4. Исследование кала на яйца глист.
5. Определение времени свертываемости капиллярной крови.
6. Определение группы крови и резус фактора.
7. Гистологическое исследование операционного материала.
8. Консультация врача анестезиолога.
10. Гистологическая диагностика опухолей и опухолеподобных образований мягких тканей челюстно-лицевой области обязательна. При гемангиомах челюстно-лицевой области гистологическое исследование проводится после оперативного удаления опухоли.
Перечень дополнительных диагностических мероприятий:
1. Компьютерная томография опухоли или опухолеподобного образования.
2. Проведение пункции образования (при необходимости дифференциальной диагностики).
3. Контрастная рентгено- или томография (при обширных сосудистых опухолях).
Острые травматические повреждения слизистой оболочки полости рта
Общая информация
Краткое описание
Название протокола: Острые травматические повреждения слизистой оболочки полости рта.
Острое травматическое повреждение слизистой оболочки полости рта – повреждение слизистой оболочки полости рта в результате кратковременного воздействия повреждающего фактора чрезмерной силы [7].
Код протокола:
Код (коды) по МКБ-10:
S 00.5 Поверхностная травма губы и полости рта
К 06.2 Поражение десны и беззубого альвеолярного края, обусловленное травмой
К 13.1 Прикусывание щеки и губ
Т 28.0 Термический ожог рта и глотки
Т 28.5 Химический ожог рта и глотки
Сокращения, используемые в протоколе:
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: хирург, врач-стоматолог общей практики, терапевт, врач общей практики.
Оценка на степень доказательности приводимых рекомендаций.
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:[8]
Травматические повреждения по характеру воздействующего агента:
— механические
— химические
— физические
По течению:
— острые
— хронические
По клиническому проявлению:
— эритема
— десквамация
— экскориация (ссадина)
— эрозия
— пузырь (при термической травме)
— язва
— некроз (при химической травме)
— кровоизлияния (гематомы, петехии, экхимозы)
Клиническая картина
Cимптомы, течение
Жалобы и анамнез:6
Таблица – 2. Жалобы и анамнез
| Нозология | Жалобы | Анамнез |
| Механическая травма | на острую боль, усиливающуюся при приеме пищи; кровотечение из поврежденного участка, жжениеслизистой оболочки в области травмы;изменение цвета слизистой в месте травмы; наличие элемента поражения. | наличие повреждающего фактора. |
| Химическая травма | на острую боль в месте попадания химического агента | наличие повреждающего фактора. |
| Физическая травма | на острую боль в месте контакта термического фактора, наличие элемента поражения (пузырь) | наличие повреждающего фактора. |
Физикальное обследование:4
Механическая травма: в области повреждения возникают гематомы,ссадины, эрозии, окруженные воспалительным инфильтратом, болезненные при пальпации. В случае инфицирования эрозия может перейти в длительно незаживающую язву.
Химическая травма: характеризуется развитием коагуляционного (сухого) некроза при воздействии кислотами и коликвационного (влажного) некроза при воздействии щелочами
Термическая травма:гиперемия, отек слизистой, пузыри, при вскрытии которых образуются болезненные поверхностные эрозии. В более тяжелых случаях определяется участок некроза от серо-белого до темно-коричневого цвета
Диагностика
Перечень диагностических мероприятий:
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
1. Сбор жалоб и анамнеза.
2. Визуальный осмотр слизистой полости рта и кожных покровов.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
1. цитологическое исследование (с окраской по Романовскому-Гимзе, Diff-Qwik, Май-Грюнвальду, Грамму, Паппенгейму).
2. микроскопия соскоба из ротовой полости ручным методом.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:нет.
Основные (обязательные) и дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренней госпитализации проводятся диагностические обследования не проведенные на амбулаторном уровне): нет.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: нет.
Инструментальные исследования: нет.
Показания для консультации узких специалистов:нет.
Лабораторная диагностика
Дифференциальный диагноз
Лечение
Тактика лечения:[2,4,5,7,8,9]
1. Устранение травмирующего фактора.
2. Эпителизация слизистой полости рта.
Немедикаментозное лечение:[4,7,8,9]: Режим III. Cтол №15.
Медикаментозное лечение: [4,5,7,8,9]
Медикаментозное лечение, оказываемое на амбулаторном уровне:
Местная медикаментозная терапия:
1. Лидокаина гидрохлорида, раствор,1% для аппликаций на слизистую полости рта, с целью обезболивания перед приемом пищи и обработкой элементов поражения до стихания болевых ощущений.
2. Хлоргексидинабиглюконат, раствор,0,05% для обработки полости рта 3 раза в день до начала эпителизации.
3. Токоферола ацетат, масляный раствор, 30%, в виде аппликаций на элементы поражения до полнойэпителизации.
Медикаментозное лечение, оказываемое на стационарном уровне: нет.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: нет.
Другие виды лечения: нет.
Хирургическое вмешательство: нет.
Индикаторы эффективности лечения:удовлетворительное состояние, устранение патологического процесса.
Препараты (действующие вещества), применяющиеся при лечении
| Лидокаин (Lidocaine) |
| Токоферол (Tocopherol) |
| Хлоргексидин (Chlorhexidine) |
Госпитализация
Профилактика
Профилактические мероприятия:
· устранение травмирующих факторов
Дальнейшее ведение: нет.
Информация
Источники и литература
Информация
Список разработчиков протокола с указанием квалификационных данных:
1.Есембаева Сауле Сериковна–доктор медицинских наук,профессор, директор Института стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
2. Зазулевская Лидия Яковлевна–доктор медицинских наук,профессор кафедры терапевтической стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
3. Сухочева Татьяна Михайловна–кандидат медицинских наук, ассистент кафедры терапевтической стоматологииКазахского Национального медицинского университета им.С.Д.Асфендиярова;
4.Тулеутаева Светлана Толеуовна–кандидат медицинских наук, зав.кафедры стоматологии детского возраста с курсом хирургической стоматологии Карагандинского государственного медицинского университета;
5. Манекеева Замира Тауасаровна–врач стоматолог Института стоматологии Казахского Национального медицинского университета им.С.Д.Асфендиярова;
6. Сабитова Клара Елтековна– кандидат медицинских наук, доцент, руководитель стоматологической службыкомпании Интертич.
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
1. Жаналина Бахыт Секербековна – доктор медицинских наук, профессор РГП на ПХВ Западно-Казахстанский государственный медицинский университет им. М.Оспанова, заведующая кафедрой хирургической стоматологии и стоматологии детского возраста;
2. Маргелашвили Владимир Владимирович – доктор медицинских наук, профессор, руководитель Департамента стоматологии и челюстно-лицевой хирургии Тбилисского государственного университета им. И.Джавахишвили.
Указание условий пересмотра протокола: пересмотр протокола через 3 года и/или при появлении новых методов диагностики и/или лечения с более высоким уровнем доказательности.