зчмт субдуральная гематома код по мкб 10
Субдуральная гематома головного мозга
Гематома – повреждение, для которого характерно появление ограниченного скопления крови (жидкой или свернувшейся) при разного рода травмах, сопровождающихся нарушением целостности стенки сосуда. В зависимости от локализации варьируются и последствия гематомы.
Внутричерепные гематомы способны осложняться нарушениями мозговых функций вплоть до летального исхода. Субдуральная гематома головного мозга – это скопление крови, локализованное между паутинной и мягкой мозговыми оболочками. Данная разновидность обычно является следствием черепно-мозговых травм.
Иногда разрыв сосуда, ставший причиной возникновения кровоизлияния, происходит при гипертонической болезни, аневризмах и артериовенозных мальформациях головного мозга.
Информация для врачей: по МКБ 10 субдуральная гематома определяется как «травматическое субдуральное кровоизлияние», шифр S06.5.
Классификация
Субдуральные гематомы классифицируют по скорости развития клинических признаков. Существуют следующие виды кровоизлияний:
Подострые и хронические типы кровоизлияний образуются чаще как результат повреждения сосудов под влиянием различных факторов; острые – как итог черепно-мозговой травмы. Субдуральное кровоизлияние с одинаковой частотой возникает как на стороне травмы, так и на противоположной по биомеаническому принципу противоудара (головной мозг смещается в сторону, противоположную удару и может травмироваться, столкнувшись с костным черепом с противоположной стороны).
Симптомы
Симптомы субдуральной гематомы, чрезвычайно вариабельны. Проявления гематомы обусловлены локальными, общемозговыми и стволовыми нарушениями. Характерен «светлый» промежуток – временного отрезка сразу после нанесения травмы, когда проявления отсутствуют. Длительность «светлого» промежутка может колебаться от минут и часов до нескольких суток. При хронических формах этот период может составлять месяцы или годы.
Для субдуральных гематом характерна волнообразность течения, при этом иные пациенты могут внезапно впасть в коматозное состояние.
Очаговые симптомы зависят от локализации кровоизлияния, общемозговые – от ее объема и величины сдавления головного мозга, стволовые симптомы – от характера поражения ствола мозга и от процента его вклинения в затылочное отверстие.
Варианты течения заболевания
Различают три основных варианта клинической картины субдуральных кровоизлияний:
Очаговые симптомы: чаще всего это мидриаз, расстройства чувствительности, контралатеральная пирамидная недостаточность (недостаточность функционирования мозга, отображающаяся на противоположной стороне от стороны поражения). Из стволовой симптоматики: вторичный стволовый синдром (урежение частоты сердечных сокращений, нарушение функции дыхания, тонические судороги).
Трехфазность клиники привычнее для подострой формы, нежели для острой. В этих случаях возможно появление эйфории, снижения критики к своему состоянию.
Последствия субдуральной гематомы
Возникновение субдурального кровоизлияния сопровождается быстрым смещением мозга и ущемлением его стволовых структур. Субдуральная гематома обычно развивается на фоне тяжелых повреждений черепа и мозга, поэтому прогностически неблагоприятна.
Исход и последствия субдуральной гематомы головного мозга зависят от скорости распознавания кровоизлияния и грамотно выбранной методики лечения. В основе прогноза лежат и другие факторы: возраст пациента, объем кровоизлияния, соматическое утяжеление. Статистика на сегодня говорит о высокой летальности среди таких больных и инвалидизации среди выживших.
Лечение
Производится консервативным способом или хирургическим путем, в зависимости от ее вида, объема, а также индивидуальных особенностей пациента. При острой форме чаще показано удаление субдуральной гематомы. Обнаружение смещения и сдавливания мозговых структур – стимул к операции в максимально короткие сроки от момента нанесения травмы (или разрыва сосуда).
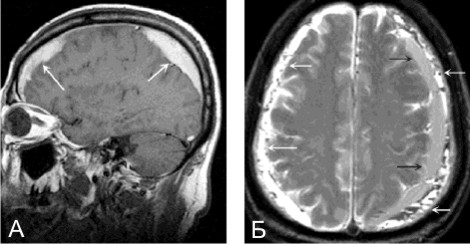
а) При МРТ без контрастирования на снимке определяются очаги скопления жидкости указанные белыми стрелками — подострые субдуральные гематомы.
б) При МРТ визуализируются очаги повышенной интенсивности сигнала (указаны стрелками белого цвета), а также очаги пониженной интенсивности МРТ-сигнала (указаны черными стрелками), данные признаки характерны для острых субдуральных гематом.
Абсолютным показанием для оперативного лечения субдуральной гематомы является толщина скопившейся крови более одного сантиметра, определяемая на визуализирующем исследовании (МСКТ, МРТ). Послеоперационный период должен сопровождаться поддерживанием жизненных функций, контролем внутричерепного давления.
Операция показана и при подостром субдуральном кровоизлиянии, если отмечается усиление очаговой симптоматики, появление признаков внутричерепной гипертензии.

Автор сайта: Алексей Борисов — практикующий невролог, отоневролог (специалист по вопросам головокружения).
— Окончил Иркутский государственный медицинский университет.
— Заведую кабинетом головокружения.
— Регулярно прохожу курсы повышения квалификации, участвую и выступаю с докладами на образовательных конференциях, в том числе с международным участием.
— Имею большое количество печатных научных публикаций.
Поверхностная травма головы
Общая информация
Краткое описание
Поверхностная травма головы – это повреждение волосистой части головы, без повреждений кожных покровов и отсутствие неврологической симптоматики.
Название протокола: Поверхностная травма головы.
Код протокола:
Код(ы) по МКБ – 10:
S00.0 Поверхностная травма волосистой части головы
S00.2 Поверхностные травмы века и окологлазничной области;
S00.3 Поверхностная травма носа;
S00.4 Поверхностная травма уха;
S00.5 Поверхностная травма губы и полости рта;
S00.7 Множественные поверхностные травмы головы;
S00.8 Поверхностная травма других частей головы;
S00.9 Поверхностная травма головы неуточненной локализации.
Дата разработки/пересмотра протокола: 2015 год.
Категория пациентов: взрослые.
Пользователи протокола: нейрохирурги, травматологи, челюстно-лицевые хирурги, хирурги, офтальмологи, оториноларингологи, врачи общей практики, терапевты.
Оценка на степень доказательности приводимых рекомендаций.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++или+), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование, или мнение экспертов. |
| GPP | Наилучшая фармацевтическая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
Перечень основных и дополнительных диагностических мероприятий.
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне:
· рентгенография черепа в 2 проекциях [12] (УД – В).
Дополнительные диагностические обследования, проводимые на амбулаторном уровне:
· общий анализ крови;
· рентгенография костей носа;
· рентгенография скуловых костей.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: нет.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, непроведенные на амбулаторном уровне), при обращении в травматологический пункт
· рентгенография черепа в 2 проекциях[12] (УД – В).
Дополнительные диагностические обследования, проводимые на стационарном уровне (при экстренной госпитализации проводятся диагностические обследования, непроведенные на амбулаторном уровне), при обращении в травматологический пункт:
· общий анализ крови;
· рентгенография костей носа;
· рентгенография скуловых костей.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи:
жалобы и анамнез[13] (УД – В):
· указание на факт получения травмы;
· наличие закрытых поверхностных повреждений мягких тканей головы [3];
· отсутствие клинических данных за ЧМТ.
физикальное обследование[13] (УД – В):
общий осмотр:
· оценка локализации и площади повреждения;
· оценка цвета гематомы;
пальпация:
· болезненность в области повреждения;
· наличие флюктуации;
· напряженность подкожной гематомы.
Диагностические критерии постановки диагноза:
Жалобы и анамнез[13] (УД – В):
· указание на факт получения травмы;
· наличие закрытых поверхностных повреждений мягких тканей головы [3].
· отсутствие клинических данных за ЧМТ.
Физикальное обследование[13] (УД – В):
общий осмотр:
· оценка локализации и площади повреждения;
· оценка цвета гематомы;
пальпация:
· болезненность в области повреждения;
· наличие флюктуации;
· напряженность подкожной гематомы.
Лабораторные исследования:
· общий анализ крови – без изменений или признаки анемии легкой степени, незначительный лейкоцитоз.
Инструментальные исследования:
· рентгенография черепа в 2 проекциях – отсутствие повреждений костей свода черепа[12] (УД – В).
Показания для консультации узких специалистов: нет.
Дифференциальный диагноз
Дифференциальный диагноз[13] (УД – В):
| ЧМТ | Травма со значимым механизмом, с расстройством сознания, общемозговой и очаговой симптоматикой, травматические изменения при рентгенографии костей черепа. |
Лечение
Цели лечения:
Снижение системных проявлений воспалительной реакции [6].
Тактика лечения:
· при подкожных гематомах – наложение тугой бинтовой повязки, локальная гипотермия в первые сутки;
· при наличии напряженной подкожной гематомы показано вскрытие гематомы под местным обезболиванием;
Немедикаментозное лечение:
Режим III – свободный;
Диета – стол №15.
Медикаментозное лечение:
Медикаментозное лечение, оказываемое на амбулаторном уровне:
Препараты для местной анестезии с целью вскрытия гематомы:
· прокаин 0,5%, инфильтративно, однократно в дозе до 200мг,
или
· лидокаина гидрохлорид 2% раствор для инъекций, инфильтративно, однократно в дозе до 200мг,
Медикаментозное лечение, оказываемое на стационарном уровне при
Препараты для местной анестезии с целью вскрытия гематомы:
· прокаин 0,5% раствор для инъекций, инфильтративно, однократно в дозе до 200мг
или
· лидокаина гидрохлорид 2% раствор для инъекций, инфильтративно, однократно в дозе до 200мг.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: нет.
Другие виды лечения: нет.
Хирургическое вмешательство:
Хирургическое вмешательство, оказываемое в амбулаторных условиях:
Вскрытие гематомы с последующим дренированием.
Показания:
· напряженная подкожная гематома.
Хирургическое вмешательство, оказываемое в стационарных условиях:
нет.
Дальнейшее ведение: наблюдение и проведение лечебных мероприятий в амбулаторных условиях.
Индикаторы эффективности лечения: [6]
· стабилизация общего состояния;
· регресс внешних проявлений травмы.
Препараты (действующие вещества), применяющиеся при лечении
Госпитализация
Показания для госпитализации с указанием типа госпитализации:
Показания для плановой госпитализации: нет.
Показания для экстренной госпитализации: нет.
Показания для обращения в травматологический пункт: наличие видимых повреждений мягких тканей головы.
Профилактика
Информация
Источники и литература
Информация
Список разработчиков протокола с указание квалификационных данных:
1. Ибраев Ермек Омиртаевич – врач – нейрохирург отделения политравмы;
ГКП на ПХВ «Городская больница №1» акимата г. Астана;
2.Эбель Сергей Васильевич – КГП на ПХВ «Усть-Каменогорская городская больница№1» врач – нейрохирург, заведующий отделением нейрохирургии.
3. Табаров Адлет Берикболович – клинический фармаколог, РГП на ПХВ «Больница медицинского центра Управление делами Президента Республики Казахстан», начальник отдела инновационного менеджмента.
Указание на отсутствие конфликта интересов: нет.
Рецензенты: Пазылбеков Талгат Турарович – кандидат медицинских наук АО «Национальный центр нейрохирургии », врач – нейрохирург, медицинский директор.
Указание условий пересмотра протокола: Пересмотр протокола через 3 года и/или при появлении новых методов диагностики и лечения с более высоким уровнем доказательности.
Тяжелая черепно-мозговая травма
Общая информация
Краткое описание
ЧМТ – это комплекс контактных повреждений (мягких тканей лица и головы, костей черепа и лицевого скелета) и внутричерепных повреждений (повреждений вещества головного мозга и его оболочек), имеющих единый механизм и давность образования. К тяжелой относится ЧМТ, при которой ШКГ в течение первых 48 часов от 3 до 8 баллов, вместе с анатомическим описанием вовлеченных структур. К тяжелой ЧМТ относятся следующие клинические формы: ушиб головного мозга тяжелой степени, диффузное аксональное повреждение, острое сдавление головного мозга [7].
ЧСС частота сердечных сокращений
ЦПД центральное перфузионное давление
Дата разработки протокола: 2014 год.
Категория пациентов: взрослые.
Пользователи протокола: нейрохирурги, невропатологи, реаниматологи, травматологи.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация [7]
Периоды в течении травматической болезни головного мозга:
Классификация острого периода ЧМТ
Закрытая ЧМТ: отсутствуют нарушения целости покровов головы, либо имеются раны мягких тканей без повреждения апоневроза.
Те и другие могут быть осложненными (менингит, менингоэнцефалит, абсцесс мозга), а при проникающих возможно наличие инородного тела в полости черепа.
• диффузное аксональное повреждение.
По степени тяжести ЧМТ выделяют:
• тяжелую ЧМТ – ушиб тяжелой степени и сдавление головного мозга, диффузное аксональное повреждение.
ЧМТ бывает:
• полученной впервые и повторной.
Классификация тяжелой ЧМТ:
Ушиб головного мозга тяжелой степени.
Выделяют четыре клинические формы:
1) Экстрапирамидную.
4) Мезэнцефало-бульбарную.
— Экстрапирамидная форма наблюдается при поражении преимущественно полушарий большого мозга и подкорковых образований. В клинической картине — гиперкинезы, повышение мышечного тонуса, нередко сменяющееся понижением мышечного тонуса (гипотонией), иногда двигательным возбуждением, часто признаки поражения промежуточного и среднего мозга (в легкой степени). У больных, находящихся в коме, сознание восстанавливается медленно, через фазы апаллического синдрома и акинетического мутизма.
— При диэнцефальной форме отчетливые признаки поражения гипоталамуса: на фоне от нескольких часов до нескольких недель длящегося сопора или комы выраженное повышение температуры тела, учащенное, волнообразное или периодическое дыхание, повышение артериального давления, учащенное сердцебиение, нейродистрофические изменение кожи и внутренних органов. Выявляются в различной степени выраженные очаговые полушарные и стволовые симптомы.
— Мезэнцефальная и мезэнцефало-бульбарная формы проявляются кроме нарушения сознания вплоть до комы, общемозговых и очаговых полушарных симптомов, отчетливым поражением среднего мозга или преимущественно нижних отделов ствола (моста и продолговатого мозга).
— Сдавление головного мозга характеризуется жизненно опасным нарастанием через тот или иной промежуток времени после травмы либо непосредственно после нее общемозговых и очаговых, в частности стволовых, симптомов. К ним относятся:
— Внутричерепные гематомы (эпидуральные, внутримозговые, субдуральные).
— Вдавленные переломы костей черепа.
— Очаги размозжения мозга с отеком вокруг очага.
— Субдуральные гигромы.
— Напряженная пневмоцефалия.
— Особой формой является синдром длительного сдавления головы, характеризующийся сочетанными повреждениями мягких покровов головы, черепа и мозга (встречается у пострадавших вследствие обвалов, землетрясений и других катастроф).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные (обязательные) диагностические обследования, проводимые на амбулаторном уровне: нет.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне: нет.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: нет.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
• Ангиография церебральных сосудов.
Диагностические критерии
Жалобы и анамнез:
Жалобы не предъявляет из-за коматозного состояния пациента.
Анамнез: различные травмы головы – избит, падения, ДТП.
Физикальное обследование:
Объективный осмотр:
осмотр всего тела обнаженного больного, обращая внимание на запах изо рта, наличие ссадин, кровоподтеков, деформаций суставов, изменений формы грудной клетки и живота, наличие истечения крови и ликвора из ушей и носа, кровотечения из уретры и прямой кишки.
Неврологический осмотр:
— нарастающее угнетение уровня сознания по ШКГ (от 9 до 3 баллов).
— нарастающее нарушение жизненно-важных функций (АД, ЧСС, дыхание, температуры тела).
— очаговые и стволовые симптомы: (анизокория, парез взора вверх, тонический множественный спонтанный нистагм или плавающий взор, грубая дивергенция глазных яблок по горизонтальной или вертикальной оси, двусторонние патологические знаки, диссоциация менингеальных симптомов, мышечного тонуса и рефлексов по оси тела.
— полушарные и краниобазальные признаки (моно- или гемипарез или параличи конечностей, поражение черепных нервов, речевые расстройства, часто повторяющиеся клонические судороги в конечностях.
• состав ликвора: эритроциты — объективизация ушиба мозга, субарахноидального кровоизлияния; нейтрофильный плеоцитоз осложнение гнойным менингитом; увеличение содержания белка наибольшее в остром периоде тяжелой травмы (до 3 г/л и выше) с последующим снижением; лактат увеличение до 3-5 ммоль/л и более свидетельствует о тяжести травмы и неблагоприятном прогнозе; продукты перекисного окисления липидов (увеличение содержания малонового альдегида коррелирует с тяжестью травмы); физиологически активные вещества (нейропептиды, биогенные амины-медиаторы, ферменты) – суждение о тяжести последствий ЧМТ, преимущественной локализации поражения (наиболее отчетливые изменения при патологии лимбико-ретикулярных структур мозга).
Инструментальные исследования:
КТ головного мозга является обязательным методом обследования пострадавших с ЧМТ.
Относительные противопоказания к экстренному проведению КТ:
При отсутствии положительной динамики через 12-24 часа проводят повторную КТ головного мозга. При нарастании и появлении новой неврологической симптоматики проводят экстренное КТ исследование. Все КТ исследования необходимо проводить в двух режимах: костном и мягкотканном. При краниофациальном повреждении и подозрении на ликворею необходимо проведение КТ исследования головы во фронтальной проекции. Обязательно повторное КТ головного мозга после операции в течение 24 часов.
Дифференциальный диагноз
Дифференциальный диагноз
Лечение
• Консервативное лечение в случае отсутствия показаний к хирургии.
Тактика лечения [2,7,9]
Немедикаментозное лечение (режим, диета и пр.)
Нормализация ЦПД, снижение ВЧД, нормализация АД.
ЦПД рассчитывается как разница между средним АД и средним ВЧД. Для этого повышают системное АД и снижают ВЧД. Целевые значения ЦПД находятся в диапазоне 50-70 мм рт.ст.
Необходим мониторинг АД, следует избегать артериальной гипотензии (систолическое АД 10 мм или смещении срединных структур > 5 мм необходимо хирургическое удаление гематомы независимо от состояния больного по ШКГ.
• У больных в коме удаление острой субдуральной гематомы осуществляется путем краниотомии с сохранением или удалением костного лоскута и пластикой твердой мозговой оболочки.
• Если имеется односторонний очаг размозжения и масс-эффект, то возможна односторонняя гемикраниоэктомия с подвисочной декомпрессией при неэффективности консервативных методов лечения и нарастания ВЧД.
Декомпрессивная трепанация черепа
Декомпрессивные операции, включающие: двустороннюю (при генерализованном отеке головного мозга) или одностороннюю гемикраниоэктомию с подвисочной декомпрессией, бифронтальная краниоэктомия с удалением или без удаления очагов размозжения с дуропластикой.
• признаки масс-эффекта, при повторном выполнении КТ объем поражения превышает 20 см3, смещение средней линии более чем на 5 мм или компрессия базальных цистерн.
Техника выполнения декомпрессивной трепанации черепа при тяжелой ЧМТ
При выполнении декомпрессивной трепанации черепа (ДТЧ) необходимо выполнять ряд требований, отступление от которых снижает эффективность операции и приводит к осложнениям. Обязательным условием выполнения ДТЧ является большой размер костного дефекта. Размеры трепанационного окна не должны препятствовать свободному пролабированию мозга, пока сохраняется послеоперационный отек. Небольшой по размеру трепанационный дефект приводит к ущемлению в нем мозгового вещества, компрессии вен, ишемии и инфаркта ущемленного участка и как следствие к увеличению отека мозга. Кроме того, создаются условия для дополнительной травмы поврежденного мозга. Размер трепанационного окна оказывает значительное влияние на исход хирургического лечения. Так, у пациентов с размерами дефекта 12х15 см послеоперационная летальность на 20% ниже и на 15% больше хороших функциональных исходов, чем у больных с размером трепанационного окна 6х8см.
Трепанационное окно накладывается ближе к месту крепления мозжечкового намета, так как декомпрессия, проведенная на уровне предполагаемого вклинения, способна предотвратить или максимально уменьшить эффект дислокации ствола мозга на уровне его ножек, кроме того, облегчается ревизия базальных отделов лобной и височной долей. Таким образом, трепанационное окно накладывают как можно ниже в височной области, с резекцией чешуи височной кости и большого крыла клиновидной кости на участке от наружного слухового прохода до лобно-скулового шва. Резекция бортика височной кости является обязательной при выполнении декомпрессивной трепанации.
При хирургии острых внутричерепных гематом или очагов ушиба и размозжения мозга декомпрессивный эффект операции в значительной мере зависит от локализации трепанации и ДТЧ может не дать желаемого эффекта, если из-за неточности диагностики она произведена вдали от травматического очага. При планировании размеров и локализации трепанационного дефекта необходимо учитывать данные КТ головного мозга. Правильно наложенное трепанационное окно позволяет произвести радикальное удаление очага повреждения и ревизию подоболочечного пространства.
Типичной ошибкой при вскрытии ТМО во время ДТЧ является проведение разреза непосредственно по краю костного дефекта. В этом случае костный край трепанационного окна остается неприкрытым мягкими тканями, что создает условия для большей травмы вещества мозга при его интраоперационном отеке. Во избежание этих нежелательных осложнений ТМО следует вскрывать по периметру костного окна, отступив от него на 0,5–0,7 см. Кроме того, остающийся край ТМО можно использовать для подшивания к нему трансплантата при проведении свободной пластики ТМО. После удаления гематомы, очагов ушиба и размозжения мозга как обязательный этап при ДТЧ должна применяться свободная пластика ТМО. Ее выполняют для создания достаточного объема при протрузии вещества головного мозга при условии надежного разобщения мозга и мягких тканей с целью предотвращения последующего спаечного процесса между головным мозгом и мягкими покровными тканями черепа.
Дефект в ТМО, как правило, замещают пластическим материалом. Наилучший результат дает применение протезов ТМО из современных синтетических материалов (например, политетрафторэтилен) или на основе обработанного коллагена. Применять в качестве пластических материалов мышцу, фасцию бедра, апоневроз, лиофилизированную трупную оболочку или вообще отказываться от выполнения пластики ТМО не следует, так как это способствует сращению мозга с аутотканями. Площадь протеза ТМО должна быть настолько большой, чтобы предотвратить контакт мозга с апоневрозом и образование мозговых рубцов. Это очень важно для профилактики возникновения эпилептических припадков в послеоперационном периоде и облегчает проведение последующей пластики дефекта черепа при реабилитации пострадавших.
После проведения свободной пластики ТМО височную мышцу и апоневроз подшивают одиночными узловыми швами по периметру костного дефекта. Апоневроз следует ушивать особенно тщательно, потому что именно он будет удерживать рану после снятия кожных швов при сохраняющемся пролабировании мозга в послеоперационном периоде.
Следствием и главным недостатком ДТЧ являются дефекты черепа, приводящие к формированию грубого оболочечно-мозгового рубца, травматической эпилепсии и энцефалопатии, нарушению крово- и ликворообращения. Кроме того, в условиях отека, при значительном пролабировании вещества мозга в трепанационный дефект, имеется риск расхождения краев послеоперационной раны с формированием раневой ликвореи, пролапса мозга и последующим развитием гнойно-воспалительных осложнений. В позднем послеоперационном периоде костный дефект, приводящий к деформации черепа, вызывает у пациентов психологический дискомфорт, а также повышается риск повторной травмы мозга.
Стандартные оперативные доступы при тяжелой ЧМТ (рисунки 1-6)

Рисунок 1 Линия разреза кожи, мягких тканей при проведении традиционной гемикраниоэктомии. Основными ориентирами служит срединная линия, наружный слуховой проход, скуловая дуга.

Рисунок 2 Основные места наложения фрезевых отверстий при проведении традиционной гемикраниоэктомии. Основным условием является проведение подвисочной декомпрессии. Размер костного дефекта не менее 10х12 см.

Рисунок 3 Линия кожного разреза при проведении бифронтальной декомпрессивной трепанации черепа. Основными ориентирами служит срединная линия, коронарный шов, скуловая дуга.

Рисунок 4 Места наложения фрезевых отверстий при проведении бифронтальной декомпрессивной трепанации черепа. Основным условием является проведение двусторонней подвисочной декомпрессии, также костный дефект должен располагаться на уровне надбровных дуг и на границе коронарного шва.

Рисунок 5 Линия кожного разреза при проведении декомпрессивной трепанации задней черепной ямки. Ориентирами служит срединная линия, ламбдовидный шов, остистые отростки I-II шейных позвонков.

Рисунок 6 Места наложения фрезевых отверстий при проведении декомпрессивной трепанации задней черепной ямки. Дефект затылочной кости должен составлять не менее 6х6 см. Основным условием служит дополнительная резекция дужки 1 шейного позвонка.
• Выжидательная тактика у больных с повреждениями структур ЗЧЯ возможна при эпидуральных гематомах объемом 10-20 см3, повреждениях мозжечка 10-20 см3 при латеральном расположении. В определении тактики лечения необходимо учитывать уровень сознания, состояние глазного дна, данные акустических стволовых вызванных потенциалов. Таким больным необходимы динамические КТ исследования, учитывая риск возникновения отсроченных гематом, быстрого развития окклюзии ликворных путей и декомпенсации больного.
• Лечебные мероприятия при открытых вдавленных переломах должны включать антибиотики.
• избегать провоцирующих факторов развития риска судорожного синдрома (яркий свет, громкий звук и т.д.)
Дальнейшее ведение
Первый этап (ранний) медицинской реабилитации – оказание МР в остром и подостром периоде травмы в стационарных условиях (отделение реанимации и интенсивной терапии или специализированное профильное отделение) с первых 12-48 часов при отсутствии противопоказаний. МР проводится специалистами МДК непосредственно у постели больного с использованием мобильного оборудования или в отделениях (кабинетах) МР стационара. Пребывание пациента на первом этапе завершается проведением оценки степени тяжести состояния пациента и нарушений БСФ МДК в соответствии с международными критериями и назначением врачом-координатором следующего этапа, объема и медицинской организации для проведения МР [11].
Последующие этапы МР – темы отдельного клинического протокола.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе
Стабилизация витальных функций.
Препараты (действующие вещества), применяющиеся при лечении
Госпитализация
Показания к госпитализации
Показания для экстренной госпитализации: клиника тяжелой черепно-мозговой травмы.
Показания для плановой госпитализации: нет.
Информация
Источники и литература
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола:
Указание на отсутствие конфликта интересов: отсутствует.
Рецензенты:
Садыков Аскар Мырзаханович – к.м.н., заведующий отделением нейрохирургии ФАО ЖГМК «Центральная дорожная больница» г. Астана.
Указание условий пересмотра протокола: Пересмотр протокола производится не реже, чем 1 раз в 3 года, либо или при появлении новых доказанных данных по методам диагностики и лечения