диабетическая катаракта код по мкб 10
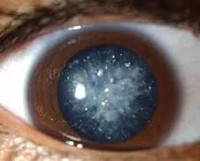
Диабетическая катаракта
Диабетическая катаракта – это помутнение хрусталика глазного яблока, которое ведет к зрительной дисфункции вплоть до амавроза. Основные симптомы заболевания: появление плавающих «мушек» перед глазами, диплопия, ухудшение зрения. Для постановки диагноза применяются такие исследования, как визометрия, биомикроскопия, ретиноскопия, офтальмоскопия и УЗИ в режиме А-сканирования. Консервативное лечение сводится к назначению препаратов на основе рибофлавина, цитохрома-С, никотиновой и аскорбиновой кислот. Хирургическое вмешательство заключается в экстракции катаракты и имплантации ИОЛ.
МКБ-10
Общие сведения
Диабетическая катаракта – комплекс патологических изменений хрусталика, которые развиваются на фоне нарушения углеводного обмена у пациентов с сахарным диабетом (СД). Согласно статистическим данным, патология встречается у 16,8% больных, страдающих нарушением толерантности к глюкозе. У лиц старше 40 лет дисфункцию удается визуализировать в 80% случаев. В общей структуре распространенности катаракты на долю диабетической формы приходится 6%, с каждым годом прослеживается тенденция к увеличению этого показателя. Второй тип СД сопровождается поражением хрусталика на 37,8% чаще, чем первый. У женщин заболевание диагностируют в два раза чаще, чем у мужчин.
Причины
Ведущий этиологический фактор диабетической катаракты – повышение уровня глюкозы в крови при СД 1 и 2 типа. При инсулинозависимом диабете, клиническую картину болезни выявляют в более молодом возрасте, это обусловлено хронической гипергликемией на фоне абсолютной или относительной недостаточности инсулина. При инсулиннезависимом диабете нарушается взаимодействие клеток с гормоном, подобные изменения более характерны для пациентов средней возрастной группы.
Риск развития катаракты напрямую зависит от диабетического «стажа». Чем дольше пациент страдает СД, тем выше вероятность формирования помутнений хрусталика. Резкий переход с пероральных таблетированных форм гипогликемических препаратов на инсулин для подкожного введения может стать триггером, который запускает цепь патологических изменений. Необходимо отметить, что при своевременной адекватной компенсации дисфункции углеводного обмена подобных расстройств удается избежать.
Патогенез
Доказано, что при повышении концентрации сахара в крови он определяется в структуре водянистой влаги. При декомпенсации диабета нарушается физиологический гликолитический путь усвоения декстрозы. Это приводит к ее превращению в сорбитол. Данный шестиатомный спирт неспособен проникать через клеточные мембраны, что становится причиной осмотического стресса. Если показатели глюкозы долгое время превышают референтные значения, сорбитол накапливается в хрусталике, что влечет за собой снижение его прозрачности.
При избыточном накоплении в хрусталиковых массах ацетона и декстрозы повышается чувствительность белков к воздействию света. Фотохимические реакции лежат в основе локальных помутнений. Повышение осмотического давления ведет к избыточной гидратации и способствует развитию отека. Метаболический ацидоз стимулирует активацию протеолитических ферментов, которые инициируют денатурацию протеинов. Важная роль в патогенезе отводится отеку и дегенерации ресничных отростков. При этом существенно нарушается трофика хрусталика.
Классификация
По степени помутнения диабетическую катаракту принято разделять на начальную, незрелую, зрелую и перезрелую. Перезрелый тип еще обозначают как «молочный». Различают первичную и вторичную (осложненную) формы. Приобретенные изменения в хрусталиковой капсуле и строме относят к обменным нарушениям. Выделяют два основных вида болезни:
Симптомы диабетической катаракты
Клиническая симптоматика зависит от стадии заболевания. При начальном диабетическом поражении зрительные функции не нарушены. Пациенты отмечают улучшение зрения при работе на близком расстоянии. Это обусловлено миопизацией и является патогномоничным признаком патологии. При увеличении объема помутнений больные предъявляют жалобы на появление «мушек» или «точек» перед глазами, диплопию. Отмечается повышенная чувствительность к свету. Возникает ощущение, что окружающие предметы рассматриваются через желтый фильтр. При взгляде на источник света появляются радужные круги.
При зрелой форме острота зрения резко снижается вплоть до светоощущения. Пациенты теряют даже предметное зрение, что значительно затрудняет ориентацию в пространстве. Довольно часто родственники отмечают изменение цвета зрачка больного. Это объясняется тем, что через просвет зрачкового отверстия виден хрусталик, окраска которого приобретает молочно-белый оттенок. Применение очковой коррекции не позволяет полностью компенсировать зрительную дисфункцию. Поражаются оба глаза, но выраженность симптомов справа и слева различается.
Осложнения
Негативные последствия диабетической катаракты вызваны не столько патологическими изменениями со стороны хрусталика, сколько нарушением метаболизма при СД. Пациенты подвержены риску возникновения диабетической ретинопатии с макулярным отеком. При зрелых катарактах выполнение лазерной факоэмульсификации сопряжено с высокой вероятностью разрыва задней капсулы. Часто наблюдается присоединение послеоперационных воспалительных осложнений в виде кератоконъюнктивита и эндофтальмита.
Диагностика
Обследование пациента, страдающего диабетической катарактой, должно быть комплексным. Помимо переднего сегмента глаз проводят детальный осмотр сетчатки, поскольку при СД прослеживается высокий риск сопутствующего поражения внутренней оболочки глаза. Обязательно выполнение таких лабораторных исследований, как анализ крови на гликированный гемоглобин, глюкозотолерантный тест и определение сахара крови. В большинстве случаев консультация офтальмолога включает следующие инструментальные диагностические процедуры:
Лечение диабетической катаракты
При выявлении начальных изменений целью лечения является достижение толерантных значений глюкозы крови и компенсация СД. Нормализация углеводного обмена возможна при соблюдении диеты, применении пероральных антигипергликемических препаратов и инъекций инсулина. Своевременное назначение консервативной терапии дает возможность положительно повлиять на динамику развития катаракты, обеспечить ее частичную или полную резорбцию. При зрелой стадии нормализация уровня сахара крови не менее важна, однако добиться даже частичного восстановления прозрачности хрусталика при грубых помутнениях невозможно.
Для профилактики прогрессирования патологии назначают инстилляции рибофлавина, аскорбиновой и никотиновой кислот. При незрелой форме используют препараты на основе цитохрома-С, комбинации неорганических солей и витаминов. Доказана эффективность внедрения в офтальмологическую практику лекарственных средств, активным компонентом, которых является синтетическое вещество, предупреждающее окисление сульфгидрильных радикалов растворимых белков, входящих в состав гексагональных клеток.
Хирургическое лечение предусматривает удаление хрусталика микрохирургическим путем (ультразвуковая факоэмульсификация) с последующей имплантацией интраокулярной линзы (ИОЛ) в капсулу. Оперативное вмешательство выполняется при выраженной зрительной дисфункции. Катаракту на начальной стадии целесообразно удалять в том случае, если ее наличие затрудняет проведение витреоретинальной операции или лазерной коагуляции внутренней оболочки при диабетической ретинопатии.
Прогноз и профилактика
Исход определяется стадией диабетической катаракты. В случае своевременного лечения болезни на этапе начальных помутнений возможна их полная резорбция. При зрелой катаракте восстановить утраченные функции можно только путем оперативного вмешательства. Специфическая профилактика не разработана. Неспецифические превентивные меры сводятся к контролю уровня глюкозы крови, соблюдению специальной диеты, профилактическому осмотру у офтальмолога 1 раз в год с обязательным выполнением биомикроскопии и офтальмоскопии.
Диабетическая ретинопатия
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «28» февраля 2019 года
Протокол №55
Диабетическая ретинопатия (ДР) – специфичное позднее микрососудистое осложнение СД, развивающееся, как правило, последовательно от изменений, связанных с повышенной проницаемостью и окклюзией ретинальных сосудов до появления новообразованных сосудов и фиброглиальной ткани, в терминальной стадии приводящее к полной слепоте
Название протокола: Диабетическая ретинопатия
Код(ы) МКБ-10:
| МКБ-10 | |
| Код | Название |
| Н 36.0 | Диабетическая ретинопатия |
| E10.3 | Инсулинозависимый сахарный диабет с поражением глаз. |
| E11.3 | Инсулиннезависимый сахарный диабет с поражением глаз. |
| E13.3 | Другие уточненные формы сахарного диабета с поражением глаз. |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г).
Сокращения, используемые в протоколе:
| ВГД | Внутриглазное давление |
| ДР | Диабетическая ретинопатия |
| ДЗН | Диск зрительного нерва |
| ДМ | Диабетическая макулопатия |
| ДМО | Диабетический макулярный отек |
| ЗВП | Зрительные вызванные потенциалы |
| ИВВИА | Интравитреальное введение ингибиторов ангиогенеза |
| ИРМА | Интраретинальные микрососудистые аномалии |
| ЛКС | Лазеркоагуляция сетчатки |
| HbA1c | Гликозилированный гемоглобин |
| НПДР | Непролиферативная диабетическая ретинопатия |
| НРТ | Гейдельбергская ретинальная лазерная томография |
| НЭ | Нейроэпителий |
| ПЛК | Панретинальная лазеркоагуляция |
| ОСТ | Оптическая когерентная томография |
| ОХ | Общий холестерин |
| ППДР | Препролиферативная диабетическая ретинопатия |
| ПДР | Пролиферативная диабетическая ретинопатия |
| ПЭС | Пигментный эпителий сетчатки |
| СД | Сахарный диабет |
| УЗИ | Ультразвуковое исследование |
| УБМ | Ультразвуковая биомикроскопия |
| ФАГ | Флюоресцентная ангиография |
| ХС ЛПВП | Холестерин липопротеидов высокой плотности |
| ХС ЛПНП | Холестерин липопротеидов низкой плотности |
| ЦВС | Центральная вена сетчатки |
Категория пациентов: взрослые, дети.
Шкала уровня доказательности:
| Уровень доказательности | Тип доказательности |
| I | Доказательства, полученные в результате метаанализа большого числа хорошо спланированных рандомизированных исследований. Рандомизированные исследования с низким уровнем ложнопозитивных и ложнонегативных ошибок. |
| II | Доказательства основаны на результатах не менее одного хорошо спланированного рандомизированного исследования. Рандомизированные исследования с высоким уровнем ложнопозитивных и ложнонегативных ошибок. |
| III | Доказательства основаны на результатах хорошо спланированных нерандомизированных исследований. Контролируемые исследования с одной группой больных, исследования с группой исторического контроля и т.д. |
| IV | Доказательства получены в результате нерандомизированных исследований. Непрямые сравнительные, описательно корреляционные исследования и исследования клинических случаев. |
| V | Доказательства основаны на клинических случаях и примерах. |
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или высококачественное (++) когортное или исследование случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандоминизации с невысоким риском систематической ошибки (+), результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация, предложенная E. Kohner и M. Porta (1991) и утвержденная ВОЗ.
По стадиям:
— непролиферативная (НПДР),
— препролиферативная (ППДР)
— пролиферативная (ПДР).
По степени глиоза:
1 – участки глиоза в заднем полюсе глаза или в средней части сосудистых аркад, не захватывающие ДЗН;
2 – глиоз только в области ДЗН;
3 – глиоз в области ДЗН и сосудистых аркад;
4 – циркулярные полосы глиоза, захватывающие ДЗН, сосудистые аркады и темпоральные межаркадные зоны сетчатки.
По степени витреоретинальных тракций:
– часть внутренней поверхности сетчатки, подвергшаяся глиальной пролиферации или неоваскуляризации, продвигается к центральным отделам стекловидного тела;
– витреоретинальные сращения распространяются вдоль одной из сосудистых аркад (чаще темпоральной) и ограничиваются одной сегментарной зоной;
– витреоретинальные сращения занимают более одной сегментарной зоны сетчатки (чаще в зонах верхней и нижней сосудистых аркад);
– значительное сморщивание стекловидного тела ведет к оттягиванию сенсорной части сетчатки от пигментного эпителия;
– вся центральная часть сетчатки умеренно отслоена;
– умеренно отслоенная сетчатка в центре и конусообразная задняя отслойка стекловидного тела;
– выраженная отслойка сетчатки с тракцией и высокой задней отслойкой стекловидного тела;
– сетчатка выдвинута вперед к ретролентальному пространству (высокая задняя отслойка стекловидного тела).
Таблица 1-Классификация диабетической макулопатии по тяжести:
| Уровень тяжести | Биомикроскопические признаки |
| ДМ нет | Нет утолщения сетчатки или твердых экссудатов в заднем полюсе глаза |
| Начальная ДМ | Утолщение сетчатки или твердые экссудаты в заднем полюсе глаза на удалении от центра макулы |
| Умеренная ДМ | Утолщение сетчатки или твердые экссудаты вблизи от центра макулы, но не вовлекающие центр |
| Тяжелая ДМ | Утолщение сетчатки или твердые экссудаты, вовлекающие центр макулы |
По форме макулопатии:
— ишемическая
— экссудативная
Экссудативная макулопатия:
— без ДМО
— с ДМО
По виду ДМО:
— Фокальный
— Диффузный
— Кистозный
— Кистозный с наличием витреоретинальных тракций.
По клинической значимости ДМО:
— субклинический;
— клинически значимый (при наличии одного или нескольких из следующих критериев:
— утолщение сетчатки в зоне фовеолы;
— утолщение сетчатки в области макулы на площади 500 mm от фовеолы;
— наличие твердых экссудатов на площади 500 mm от центра макулы с сопровождающимся утолщением прилежащей сетчатки;
— зона утолщения сетчатки размером в диаметр диска (1500 mm) или больше, любая часть которой находится в пределах одного диаметра диска от центра макулы.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы и анамнез
Жалобы:
— «размытое» зрение, появление пелены, плавающих темных пятен, «сетки», «мушки» и «молнии» перед глазами, исчезающие бесследно через некоторое время);
— затруднение при чтении/выполнения работы на близком расстоянии;
— внезапное и значительное снижение зрения (при гемофтальме);
— снижение зрения и появление «завесы» в поле зрения (при отслойке сетчатки).
При отсутствии поражения макулярной зоны ДР может протекать бессимптомно и больные жалоб не предъявляют.
Анамнез:
— длительность, тип, тяжесть, компенсация (некомпенсированное течение СД- фактор риска прогрессирования ДР) углеводного обмена (по уровню HbA1c), состояние липидного обмена (по уровню ОХС, ХС ЛПНП, ХСЛПВП, триглицеридов); проводимое лечение СД;
— наличие и давность артериальной гипертензии, ишемической болезни сердца, диабетической нефропатии, диабетической нейропатии, ангиопатии нижних конечностей (в т.ч. диабетической стопы);
— давность снижения зрения, проведение хирургических вмешательств, лазеркоагуляции (давность, частота), интравитреальных инъекций (количество, применяемый препарат), другие виды лечения.
Физикальное обследование:
— Наружный осмотр глазного яблока (ограничение подвижности глазного яблока в результате паралича глазных мышц диабетической нейропатии ).
— Высокий уровень артериального давления (фактор риска развития ретинальных геморрагий и гемофтальма).
— К факторам риска развития и прогрессирования ДР относятся беременность, состояние после искусственного прерывания беременности, пубертатный возраст и преклимактерический возраст (у женщин).
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных методов обследования:
Дифференциальный диагноз ДР проводится с возрастной макулярной дегенерацией, гипертонической ретинопатией, тромбозом ретинальных вен
Дифференциальный диагноз и обоснование дополнительных исследований
| Диагноз | Обоснование для дифференциального диагноза | Обследования | Критерии исключения диагноза |
| Возрастная макулярная дегенерация (ВМД) | Снижение центрального зрения, центральная скотома в поле зрения | опрос |
Офтальмоскопия
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Аскорбиновая кислота (Ascorbic acid) |
| Афлиберцепт (Aflibercept) |
| Ацетазоламид (Acetazolamide) |
| Бетаксолол (Betaxolol) |
| Бринзоламид (Brinzolamide) |
| Бромфенак (Bromfenac) |
| Гепарин (Heparin) |
| Дексаметазон (Dexamethasone) |
| Дорзоламид (Dorzolamide) |
| Калия аспарагинат (Potassium aspartate) |
| Левофлоксацин (Levofloxacin) |
| Магния аспарагинат (Magnesium aspartate) |
| Метотрексат (Methotrexate) |
| Моксифлоксацин (Moxifloxacin) |
| Офлоксацин (Ofloxacin) |
| Проксиметакаин (Proxymetacaine) |
| Ранибизумаб (Ranibizumab) |
| Сулодексид (Sulodexide) |
| Тимолол (Timolol) |
| Триамцинолон (Triamcinolone) |
| Тропикамид (Tropikamid) |
| Фенилэфрин (Phenylephrine) |
| Фенофибрат (Fenofibrate) |
| Фторурацил (Fluorouracil) |
| Эноксапарин натрия (Enoxaparin sodium) |
| Этамзилат (Etamsylate) |
Группы препаратов согласно АТХ, применяющиеся при лечении
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
Основным направлением лечения ДР является предотвращение развития процесса, приводящего к необратимой слепоте. Успешность лечения ДР зависит от стабильной компенсации СД, нормализации артериального давления и показателей липидного обмена.
Методы лечения:
— Лазеркоагуляция сетчатки;
— Медикаментозная терапия (применение препаратов, улучшающих метаболические и гемоциркуляторные процессы;
— Хирургическое лечение.
Немедикаментозное лечение:
— режим общий,
— стол № 9.
Лазеркоагуляция сетчатки проводится с целью ликвидации участков гемостаза, ишемии, микроаневризм и новообразованных сосудов, образования хориоретинальных сращений, снижающих риск тракционной отслойки сетчатки (УД-А).
Показания к лазеркоагуляции:
• клинически значимый макулярный отек (при всех стадиях диабетической ретинопатии), но не более 300 микрон по данным ОСТ;
• ППДР с наличием обширных участков ишемии сетчатки (без ишемической макулопатии) с тенденцией к дальнейшему прогрессированию;
• наличие новообразованных сосудов на ДЗН или сетчатке.
Сроки проведения панретинальной лазеркоагуляции зависят от стадии ДР и наличия ДМО.
Противопоказания к проведению лазеркоагуляции:
• большие зоны капиллярной окклюзии особенно в центральной зоне глазного дна;
• выраженная неовакуляризация (III-IV степень);
• выраженная глиальная пролиферация (III-IV степень), проходящая через задний полюс глаза;
• витреоретинальная тракция 4 и более степеней.
Медикаментозное лечение
Медикаментозное лечение направлено на восстановление целостности сосудистой стенки (структуры и функции эндотелия и базальной мембраны поврежденных сосудов сетчатки), уменьшение микротромбирования (улучшение микроциркуляции), предотвращение развития зон ретинальной ишемии и выработки вазопролиферативного фактора, снижение риска возникновения новообразованных сосудов и уменьшение и/или полную ликвидацию макулярного отека.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| М-холинолитик | Тропикамид капли глазные | инстилляции в конъюнктивальную полость по 1 капле | С |
| Альфа-адреномиметик | Фенилэфрин капли глазные | инстилляции в конъюнктивальную полость по 1 капле | С |
| Комбинация альфа-адреномиметика и блокатора М-холинорецепторов | нет | инстилляции в конъюнктивальную полость по 1-2 капли | С |
* применение препарата после регистрации в РК
Перечень дополнительных лекарственных средств (менее 100% вероятность применения):
* применение препарата после регистрации в РК
Хирургическое лечение (УД – С):
— Дозированная криоретинопексия с введением кортикостероидов в субтеноновое пространство
Показания: рефрактерный макулярный отек не более 300 микрон (по данным ОСТ). Через 7-10 дней после введения кортикостероидов возможно проведение ЛК.
— Дозированная криоретинопексия в сочетании с введением антиметаболитов в субтеноновое пространство (с целью облитерации новообразованных сосудов, уменьшения зон ишемии)
Показания:
— ППДР с высоким риском перехода в ПДР и начальная ПДР (при отсутствии возможности ИВВИА);
— ППДР, ПДР с ДМО не более 300 микрон (по данным ОСТ) (при отсутствии возможности ИВВИА).
— Дозированная криоциклопексия + криоретинопексия в сочетании с введением антиметаболитов в субтеноновое пространство.
Показания:
ПДР, осложненная неоваскулярной глаукомой (при невозможности ИВВИА и/или введения ингибиторов ангиогенеза).
— Аутолимфодренирование с введением в субтеноновое пространство антиметаболитов.
Показания:
— ППДР и ПДР с ДМО выше 350 микрон (по данным ОСТ), (при невозможности ИВВИА).
— Любая стадия ДР с ишемической макулопатией.
Профилактические меры:
Стабилизация общего состояния. Определение уровня гликозилированного гемоглобина, холестерина, холестерина липопротеидов низкой плотности, холестерина липопротеидов высокой плотности, триглицеридов не реже 1 раза в 3 месяца. Контроль АД.
Индикаторы эффективности лечения:
Стабилизация диабетического процесса на глазном дне.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Лечение направлено на уменьшение или устранение макулярного отека, витреоретинальных тракций, восстановление прозрачности оптических сред глаза. Лечение на стационарном уровне включает:
— Интравитреальное введение ингибиторов ангионгенеза;
— Интравитреальное введение кортикостероидов;
— Хирургическое лечение.
Стационар с круглосуточным пребыванием – витреоретинальная хирургия (моно- или в сочетании с ИВВИА и/или ЛК, операцией факоэмульсификации катаракты с имплантацией интраокулярной линзы);
Дневной стационар – ИВВИА, интравитреальное введение глюкокортикоидов, реваскуляризирующие операции, дозированная криоретинопексия в сочетании с введением в субтеноновое пространство антиметаболитов или глюкокортикоидов.
Немедикаментозное лечение:
Режим общий, стол № 9.
Медикаментозное лечение: на стационарном уровне включает ингибиторы ангиогенеза, препараты фармакологического сопровождения лазерного и хирургического лечения (противовоспалительные, антибактериальные, ингибиторы карбоангидразы, антисептики, антиметаболиты), а также препараты местной гипотензивной терапии.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
| Лекарственная группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| М-холинолитик | Тропикамид капли глазные | инстилляции в конъюнктивальную полость по 1 капле | С |
| Альфа-адреномиметик | Фенилэфрин капли глазные | инстилляции в конъюнктивальную полость по 1 капле | С |
| Комбинация альфа-адреномиметика и блокатора М-холинорецепторов | нет | инстилляции в конъюнктивальную полость по 1-2 капли | С |
* применение препарата после регистрации в РК
Перечень дополнительных лекарственных средств (менее 100% вероятность применения):
* применение препарата после регистрации в РК
Интравитреальное введение ингибиторов ангиогенеза (УД- А):
Ингибиторы ангиогенеза (применяются с целью блокирования VEGF-фактора и уменьшения/купирования макулярного отека и/или неоваскуляризации радужки, сетчатки, зрительного нерва).
Показания к ИВВИА:
— макулярный отек (по данным ОСТ более 350 микрон) при любой стадии диабетической ретинопатии;
— ПДР с рубеозом радужки без наличия вторичной глаукомы;
— ПДР с рубеозом радужки с наличием вторичной глаукомы.
Интравитреальное введение кортикостероидов (УД-А).
— имплантат (0,7 мг дексаметазона), для интравитреального ведения *(УД-А)
кеналог*, (УД-А)
* применение препарата после регистрации в РК
Показания:
Показания к интравитреальному введению кортикостероидов:
— ДМО (при любой стадии ДР) более 350 мкм (при отсутствии витреомакулярных тракций), резистентный к ингибиторам ангиогенеза;
— ДМО (при любой стадии ДР) более 350 мкм (без витреомакулярных тракций), при невозможности применения ингибиторов ангиогенеза;
— ДМО у беременных.
Хирургическое лечение
Показания к витрэктомии:
— гемофтальм, сохраняющийся более 3 месяцев;
— ПДР с тракционной отслойкой сетчатки, захватывающей макулярную область или угрожающая ей;
— ПДР с регматогенной отслойкой сетчатки;
— ПДР с витреоретинальной тракцией или преретинальным кровоизлиянием у пациентов с активной неоваскуляризацией;
— ПДР с тракционной деформацией зрительного нерва;
— ПДР с тракционной макулопатией;
— непрозрачное (не позволяющее в полном объеме выполнить лазеркоагуляцию сетчатки) кровоизлияние в стекловидное тело у пациентов, не получавших ранее панретинальную лазеркоагуляцию;
— непрозрачное кровоизлияние в стекловидное тело в сочетании с тракционной деформацией сетчатки (подтвержденной данными УЗИ) или с неоваскуляризацией переднего отрезка;
— передне-гиалоидная фиброваскулярная пролиферация.
Хирургическое лечение, проводимое на уровне дневного стационара
— Дозированная криоретинопексия с введением глюкокортикоидов в субтеноновое пространство.
Показания: рефрактерный макулярный отек не более 300 микрон (по данным ОСТ). Через 7-10 дней после введения кортикостероидов возможно проведение ЛК.
— Дозированная криоретинопексия в сочетании с введением антиметаболитов в субтеноновое пространство (с целью облитерации новообразованных сосудов, уменьшения зон ишемии).
Показания:
— ППДР с высоким риском перехода в ПДР и начальная ПДР (при отсутствии возможности ИВВИА);
— ППДР, ПДР с ДМО не более 300 микрон (по данным ОСТ) (при отсутствии возможности ИВВИА).
— Дозированная криоциклопексия + криоретинопексия в сочетании с введением антиметаболитов в субтеноновое пространство.
Показания:
ПДР, осложненная неоваскулярной глаукомой (при невозможности ИВВИА и/или проведения гипотензивной операции).
— Аутолимфодренирование с введением в субтеноновое пространство антиметаболитов.
Показания:
— ППДР и ПДР с ДМО выше 350 микрон (по данным ОСТ), при невозможности ИВВИА.
— Любая стадия ДР с ишемической макулопатией.
ИНДИКАТОРЫ ЭФФЕКТИВНОСТИ И БЕЗОПАСНОСТИ ДИАГНОСТИКИ И ЛЕЧЕНИЯ:
— уменьшение макулярного отека;
— повышение прозрачности оптических сред глаза;
— стабилизация диабетического процесса на глазном дне;
— отсутствие послеоперационных осложнений.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Госпитализация только при условии компенсации основного процесса (уровень гликозилированного гемоглобина не выше 7%).
Показания для плановой госпитализации
Госпитализация в дневной стационар:
— НПДР, ППДР, ПДР с ишемической макулопатией;
— НПДР, ППДР, ПДР с клинически значимым макулярным отеком (по данным ОСТ более 350 микрон);
— ПДР с рубеозом радужки без наличия вторичной глаукомы;
— ПДР с рубеозом радужки с наличием вторичной глаукомы.
Показания к экстренной госпитализации: нет.
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указанием квалификационных данных:
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
Утельбаева Зауреш Турсуновна – доктор медицинских наук, профессор кафедры глазных болезней АО «Национальный медицинский университет имени».
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его публикации и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.