грибковое поражение ногтя код мкб
Микоз ногтей
Рубрика МКБ-10: B35.1
Содержание
Определение и общие сведения [ править ]
Заражение микозом стоп может произойти в семье при непосредственном контакте с больным, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные инструменты), при посещении спортивного зала, бани, сауны, бассейна.
Этиология и патогенез [ править ]
Инвазии грибов в подногтевую область предшествует повреждение или разрушение ограничивающих ее структур. Поэтому наиболее частым фактором, предрасполагающим к развитию онихомикоза, считают травму ногтя и окружающих его тканей.
После внедрения гриба развитие онихомикоза можно представлять как борьбу растущей колонии гриба и структур ногтя. Прогноз заболевания при наиболее распространенной дистально-латеральной подногтевой форме онихомикоза определяется местом внедрения гриба и во многом обеспечивается балансом противостоящих сил. Медленное отрастание ногтей после 60-70 лет обусловливает высокую заболеваемость онихомикозом в данной возрастной группе.
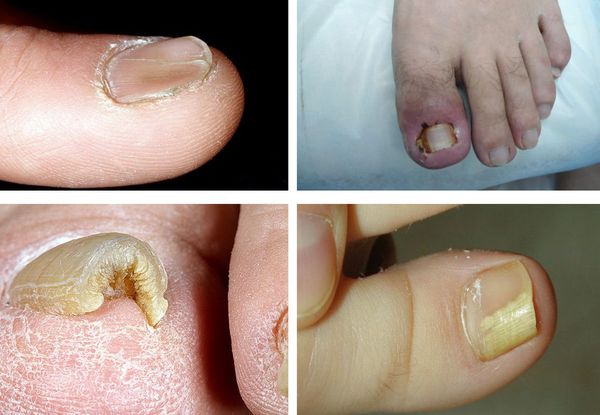
Клинические проявления [ править ]
В соответствии с классификацией микоза ногтей, предложенной N. Zaias (1972), на основании особенностей патогенеза (три варианта проникновения и распространения гриба в ногте) различают следующие клинические формы заболевания:
-дистальная (дистально-латеральная) подногтевая;
-поверхностная (поверхностная белая);
Впоследствии европейскими авторами к этой классификации были добавлены тотальная дистрофическая форма и эндоникс-онихомикоз.
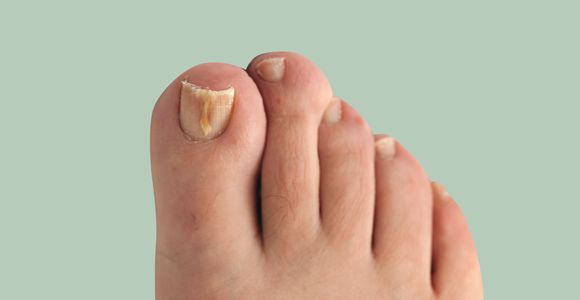
Дистальная форма микоза ногтей
Поражение ногтя начинается от краев ногтевого ложа. Вначале можно наблюдать онихолизис у свободного и боковых краев ногтя: пластинка теряет прозрачность, становясь белесой или желтой, край ногтя неровный, иногда крошится, истончается. Как правило, развивается подногтевой гиперкератоз, при этом ноготь выглядит утолщенным. Иногда процесс долгое время протекает в форме только краевого поражения, иногда прогрессирует, захватывая все большие части ногтя. Чаще это выглядит как белые полоски, идущие от края ногтя к его проксимальной части. Конечной стадией заболевания является поражение всей видимой поверхности ногтя и вовлечение в процесс матрикса, приводящее к дистрофии ногтя. Для пожилых пациентов характерны длительное течение процесса, выраженный гиперкератоз, истончение и неровности пластинки.
Для инфекции, вызванной T. rubrum, характерно постепенное вовлечение в процесс всех ногтей на ногах. Ногти на руках поражаются реже, как правило, на правой. Поражению ногтей ног (рук) предшествует микоз гладкой кожи стоп в сквамозно-гиперкератотической форме.
Поверхностная форма микоза ногтей
При поверхностной форме почти всегда поражается только дорсальная поверх- ность ногтевой пластинки. Заболевание начинается с образования небольших белых пятен и полосок на поверхности пластинки, отчего за рубежом заболевание называют поверхностным белым онихомикозом. Пятна со временем захватывают все большую поверхность пластинки и изменяют цвет с белого на желтый, «охряный» В том, что поражения поверхностны, можно убедиться, соскабливая их. Пластинка становится шероховатой, рыхлой. Вовлечение всей поверхности ногтя (pseudoleuconychia mycotica) следует отличать от истинной лейконихии. Поверхностный белый онихомикоз обычно наблюдается на ногте большого пальца ноги, реже на ногте мизинца и почти никогда на ногтях рук. В редких случаях поверхностная форма возникает вместе с дистальной формой.
Проксимальная форма микоза ногтей
Проксимальная подногтевая форма микоза ногтей встречается редко, ее вызы- вает T. rubrum и очень редко другие дерматофиты (E. floccosum, T. shoenleinii и др.). Случаи заболевания были описаны за рубежом у больных СПИДом с распространенной инфекцией кожи и быстрым вовлечением ногтей как на руках, так и на ногах. Заболевание считают индикатором иммунодефицитного состояния.
Для классической проксимальной формы характерно появление в области полулуния ногтя белого пятна, которое со временем продвигаюется к свободному краю ногтя. Может развиваться онихолизис, цвет в этом случае иногда изменяется на желтый. Гиперкератоз для проксимальной формы не характерен.
Микоз ногтей: Диагностика [ править ]
Дифференциальный диагноз [ править ]
Микоз ногтей: Лечение [ править ]
Подход к терапии определяют результаты клинической оценки микоза ногтей. Определяя степень поражения конкретного ногтя решают вопрос, адекватно ли будет в данном случае назначение системной или местной терапии.
Для выбора подхода к терапии в настоящее время используют индекс КИОТОС. В приближенном виде значение КИОТОС соответствует числу месяцев, в течение которых системный препарат должен сохраняться в ногте при концентрациях, превышающих минимальную подавляющую концентрацию (МПК) для данного возбудителя.
Местную противогрибковую монотерапию можно назначать при КИОТОС в диапазоне 1-6. Этому соответствует поверхностная форма онихомикоза или дистальная форма при поражении не более 1/3 длины ногтя, а также поражение только одного или двух-трех ногтей. При значениях КИОТОС больше 3 (дистальная форма с поражением половины или не более 2/3 длины ногтя) вероятность успешного лечения снижается, особенно на медленно растущих ногтях. К редким показаниям к местной терапии относят устойчивость возбудителя онихомикоза ко всем системным препаратам.
Согласно современным представлениям, наиболее рационально применять местные противогрибковые средства с фронтально-дистальной части пораженного ногтя, где разворачивается основной и наиболее частый патологический процесс в ногте.
Местная противогрибковая терапия проводится до отрастания здоровой ногтевой пластинки.
При поражении более 50% площади ногтя, множественном поражении ногтей лечение проводят антимикотиком системного действия.
При дерматофитии ногтей может быть использован любой из системных антимикотиков, предназначенных для приема внутрь.
Комбинированная терапия необходима при распространенном микозе ногтей с выраженным гиперкератозом.
Можно использовать две разновидности комбинированной этиотропной терапии: параллельную и последовательную. При параллельной комбинированной терапии оба препарата, и системный, и местный, назначают одновременно.
Продолжительность лечения ими может быть одинаковой или различной. В последнем случае системный препарат дают на ограниченное время, а местный назначают и после его отмены.
В современных подходах к комбинированной терапии онихомикозов в качестве базисного местного средства рекомендуют применять водно-спиртовой раствор нафтифина.
В качестве корригирующей терапии при онихомикозе перспективными считают средства, способные ускорить отрастание ногтевой пластинки.
Что такое онихомикоз (грибок ногтей)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Филиппова И. В., дерматолога со стажем в 12 лет.
Определение болезни. Причины заболевания
Онихомикоз (грибок ногтей) — это поражение грибковой инфекцией ногтевой пластины и окружающих её структур: ногтевых валиков, матрикса (ростковая часть ногтя) и ногтевого ложа. Проявляется деформацией и утолщением ногтей, изменением их цвета — ногти становятся белыми или жёлтыми.
Основная проблема в лечении заболевания заключается в том, что пациенты приходят на приём к врачу-дерматологу спустя длительное время после появления первых симптомов. Из-за этого патологический грибок захватывает большую площадь и лечение затягивается.
Причины заболевания: чаще всего непосредственный контакт с больным или с предметами, которыми он пользуется (обувь, одежда, коврики в ванной, мочалки, маникюрные принадлежности). Часто заражения случаются при посещении спортзалов, бань, саун и бассейнов.
Развитию заболевания способствуют микроповреждения — трещинки в межпальцевых складках, возникающие вследствие потёртости, повышенной потливости, сухости кожи, плохого высушивания после водных процедур и плоскостопия.
Онихомикоз вызывают следующие виды грибка:
В зависимости от вида возбудителя проникновение грибковой инфекции и клиническая картина проходят по-разному, поэтому подходы к терапии также отличаются.
Ногти на ногах поражаются грибком в 10 раз чаще, чем на руках. В большинстве случаев грибок вызывают дерматофиты (например, Trichophyton rubrum). Остальные случаи чаще всего обусловлены недерматофитными плесневыми грибками (Aspergillus, Scopulariopsis, Fusarium).
Симптомы онихомикоза (грибка ногтей)
Чем дольше протекает заболевание, тем более выраженными становятся его симптомы. К основным признакам онихомикоза относятся:
Важно отметить, что ни один из симптомов не является патогномоничным, т. е. однозначно подходящим для конкретного возбудителя, поэтому определить его по симптомам невозможно — нужны дополнительные обследования.
Патогенез онихомикоза (грибка ногтей)
Патогенез заболевания зависит от того, каким образом грибок попал на кожу и ногти.
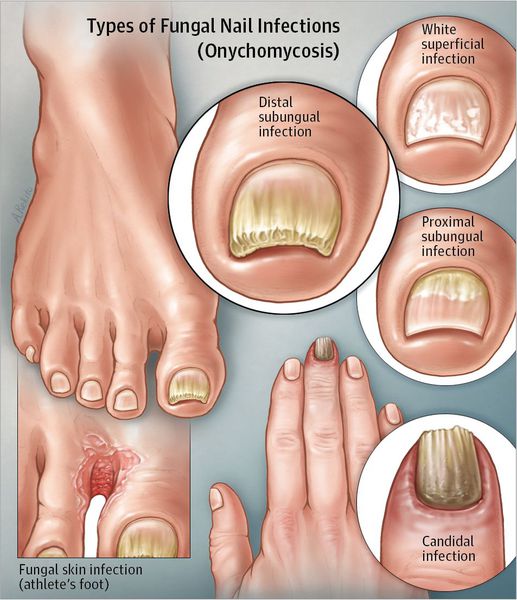
Дистальный подногтевой тип: если грибок внедрился через кожу в районе ногтевых валиков или дистальную область, то распространение инфекции происходит через свободный край ногтя в ложе и далее к матриксу. Сначала ногтевая пластинка может не изменяться, но позже из-за гиперкератоза она постепенно отходит от ногтевого ложа и становится желтоватой. Постепенно возможно утолщение ногтевой пластинки.
Поверхностный белый тип: если на поверхности ногтя образуются белесоватые очаги, то со временем происходит захват грибком всей ногтевой пластинки. Ноготь утолщается, крошится, приобретает серо-коричневый оттенок. В данном случае матрикс и эпителий ногтевого ложа не затрагиваются. Воспаления окружающей кожи нет.
Проксимальный подногтевой тип: грибок может распространяться с кожи и околоногтевых валиков на ногтевую пластинку и далее на матрикс, доходя до дистальных отделов ногтевой пластинки. На ногте появляются пятна в области лунки и ногтевого ложа, происходит отслойка ногтевой пластинки. Выраженного воспаления ногтевого ложа или матрикса нет.
Тотальный дистрофический тип: поражается весь ноготь. Проксимальные участки ногтевого валика исчезают или утолщаются, поэтому ногтевая пластинка больше не может образовываться и расти.
Классификация и стадии развития онихомикоза (грибка ногтей)
Существует следующая классификация онхомикоза:
По классификации Ариевич (1970):
Осложнения онихомикоза (грибка ногтей)
При длительно существующем онихомикозе повышается риск развития диабетической стопы (образования трофических язв на ногах) и гангрены, если у пациента имеется сахарный диабет или сосудистые заболевания нижних конечностей.
Диагностика онихомикоза (грибка ногтей)
Прежде чем разбирать методы диагностики онихомикоза, необходимо пояснить, как правильно собрать материал для исследования (пациент делает это самостоятельно, либо готовит ногти перед диагностикой). Перед забором материала для исследования необходимо ногтевую пластинку обработать 70 % спиртом, чтобы не было обсеменения другими бактериями.
Способ сбора материала различается в зависимости от формы онихомикоза:
Данный метод исследования самый быстрый и объективный. Чувствительность составляет до 80 %. К минусам метода относится то, что при его использовании невозможно определить вид возбудителя.
Биопсия: с помощью скальпеля и с применением анестезии срезается ноготь и ногтевое ложе. Материал погружают в раствор формальдегида и о отправляют для гистологического исследования в лабораторию. Плюсы данного метода — он высокочувствителен и позволяет определить наличие патологического гриба в материале.
Лечение онихомикоза (грибка ногтей)
Существует несколько видов лечения онихомикоза:
Местная терапия предполагает нанесение лекарственных средств на ногтевую пластинку и ногтевые валики. Показания к местной терапии:
Способы удаления поражённых ногтей:
Местные противогрибковые средства применяются после удаления поражённой ногтевой пластинки. Антимикотики различают по месту нанесения:
Чтобы получить результат от местной терапии, необходимо соблюдать схему лечения, пациенту важно быть ответственным, последовательным и терпеливым. Длительность терапии может достигать 12 месяцев.
Показания к системной терапии:
Лекарственные препараты для лечения онихомикоза можно классифицировать следующим образом:
Схемы назначения препаратов:
Противогрибковые препараты разделяют по действующему веществу:
В настоящее время для системной терапии применяются только препараты третьего поколения: тербинафин, итраконазол, флуконазол.
Итраконазол — охватывает все виды возбудителей онихомикоза. Лучше всех накапливается в ногте. Применяется короткими курсами. Высокоэффективен и имеет низкий риск побочных эффектов [2] [3]
При комбинированной терапии местное и системное лечение проводятся одновременно. Комбинированная терапия применяется в случае, если нужно повысить эффективность системной терапии и сократить сроки лечения.
Корригирующая терапия ( лечение сопутствующих заболеваний): для выбора схемы лечения необходимо оценить общее соматическое состояние организма. Такие заболевания, как нарушения кровообращения в конечностях, могут снижать доступ противогрибкового средства к очагу поражения. Поэтому назначаются препараты, улучшающие трофику тканей.
Прогноз. Профилактика
Чем раньше пациент обратиться к врачу с признаками грибкового поражения ногтей, тем быстрее получится вылечить заболевание и восстановить ногтевую пластинку. При длительно существующих процессах с захватом всего ногтя лечение онихомикоза может быть продолжительным, но при соблюдении всех рекомендаций часто наступает выздоровление. При наличии противопоказаний к системной терапии необходимо длительное поддерживающее лечение местными препаратами.
Для профилактики необходимо соблюдать правила личной гигиены и снижать возможность повторного заражения:
Микозы кистей, стоп и туловища
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ МИКОЗАМИ КИСТЕЙ, СТОП И ТУЛОВИЩА
Шифр по Международной классификации болезней МКБ-10
В35, В37.2
ОПРЕДЕЛЕНИЕ
Микозы кистей, стоп и туловища – заболевания, вызываемые патогенными грибами, поражающими кожу и ее придатки.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В35.1 Микоз ногтей
В35.2 Микоз кистей
В35.3 Микоз стоп
В35.4 Микоз туловища
В35.6 Эпидермофития паховая
В37.2 Кандидоз кожи и ногтей
Этиология и патогенез
Заражение патогенными грибами может происходить при непосредственном контакте с больным, а также через обувь, одежду, предметы обихода (коврики в ванной, мочалки, маникюрные принадлежности и др.), при посещении спортивных залов, бань, саун, бассейнов.
Проникновению грибов в кожу способствуют ссадины, трещины в межпальцевых складках, обусловленные потертостью, повышенной потливостью или сухостью кожи, плохим высушиванием после водных процедур, узостью межпальцевых складок, плоскостопием, расстройством кровообращения при сосудистых заболеваниях конечностей и др. Микозы могут приобретать распространенный характер при наличии сопутствующих заболеваний – эндокринных, чаще сахарного диабета, иммунных нарушений, генодерматозов, заболеваний крови, а также при использовании антибактериальных, кортикостероидных и цитостатических препаратов.
В настоящее время микоз стоп, вызванный Trichophyton rubrum, является наиболее распространенным грибковым заболеванием у взрослых лиц [3–11].
Клиническая картина
Cимптомы, течение
В клинической картине руброфитии стоп различают пять основных форм: сквамозную, сквамозно‑гиперкератотическую, интертригинозную, дисгидротическую и онихомикоз стоп.
Сквамозная форма характеризуется наличием шелушения на коже межпальцевых складок, подошв, ладоней, иногда – с наличием мелких поверхностных трещин. В области боковых поверхностей подошв также могут наблюдаться явления десквамации эпидермиса.
Интертригинозная (межпальцевая, опреловидная) форма клинически сходна с опрелостью. Поражаются межпальцевые складки, чаще между III и IV, IV и V пальцами стоп. Процесс характеризуется гиперемией, отечностью, мокнутием и мацерацией, в ряде случаев – пузырьковыми высыпаниями. Нередко образуются эрозии и глубокие болезненные трещины. Субъективно отмечаются зуд, жжение, болезненность в очагах поражения.
Дисгидротическая форма проявляется многочисленными пузырьками с толстой покрышкой. Преимущественная локализация высыпаний – свод стопы, а также межпальцевые складки и кожа пальцев. Сливаясь, пузырьки образуют крупные многокамерные пузыри, при вскрытии которых возникают влажные эрозии розово‑красного цвета. Высыпания располагаются на неизмененной коже. При развитии процесса присоединяются гиперемия, отечность и зуд кожи, что придает этой разновидности сходство с острой дисгидротической экземой.
У детей поражение гладкой кожи на стопах характеризуется мелкопластинчатым шелушением на внутренней поверхности концевых фаланг пальцев, чаще в 3 и 4 межпальцевых складках или под пальцами, гиперемией и мацерацией. На подошвах кожа может быть не изменена или усилен кожный рисунок, иногда наблюдается кольцевидное шелушение. Заболевание сопровождается зудом. У детей чаще, чем у взрослых лиц возникают экссудативные формы поражения не только на стопах, но и на кистях.
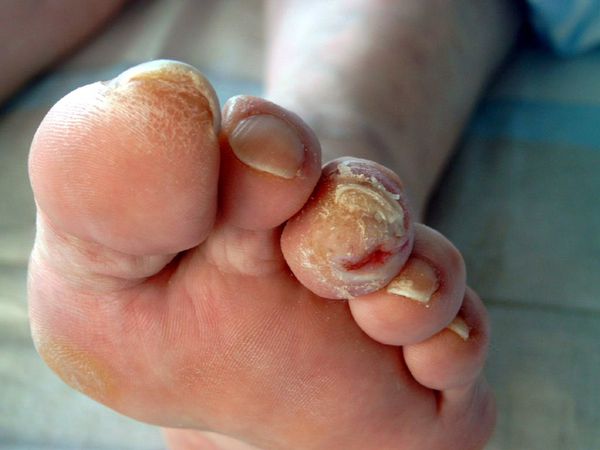
Онихомикоз стоп при руброфитии преимущественно проявляется поражением всех ногтей.
Выделяют нормотрофический, гипертрофический и атрофический типы онихомикоза.
Для нормотрофического типа характерно появление в толще ногтя полос желтоватого и белого цвета, при этом ногтевая пластинка не изменяет своей формы, подногтевой гиперкератоз не выражен.
При гипертрофическом типе ногтевая пластинка утолщается за счет подногтевого гиперкератоза, приобретает желтоватую окраску, крошится, края становятся зазубренными.
Атрофический тип онихомикоза характеризуется значительным истончением, отслойкой ногтевой пластинки от ногтевого ложа с образованием пустот или частичным ее разрушением.
Также различают дистальный, дистально-латеральный, белый поверхностный, проксимальный подногтевой, тотальный дистрофический онихомикоз.
Руброфития кистей в начале заболевания характеризуется поражением кожи ладоней и носит односторонний характер, может сочетаться с онихомикозом кистей. Клинически наблюдаются сухость кожи, утолщение рогового слоя, муковидное шелушение и утрированность кожных борозд. Возникающие очаги на тыле кистей имеют прерывистые края и состоят из узелков, пузырьков, корочек. Инфицирование кистей, гладкой кожи и складок, как правило, происходит из очагов руброфитии стоп в результате лимфогематогенного распространения грибов и при аутоинокуляции; в редких случаях возникает первично при экзогенном внедрении грибов.
Руброфития гладкой кожи чаще наблюдается на ягодицах, бедрах и голенях, но может локализоваться на любых участках тела, включая кожу лица. Различают эритематозно-сквамозную, фолликулярно-узелковую и инфильтративно-нагноительную формы.
Для эритематозно-сквамозной формы руброфитии характерно наличие розовых или красно-розовых с синюшным оттенком пятен округлых очертаний, имеющих четкие границы. На поверхности пятен обычно присутствуют мелкие чешуйки, по их периферии проходит прерывистый валик, состоящий из сочных папул. Нередко папулы бывают покрыты мелкими пузырьками и корочками. Пятна изначально небольшие, склонны к центробежному росту и слиянию друг с другом, при этом они образуют обширные очаги с фестончатыми очертаниями, занимающие обширные области кожного покрова.
Фолликулярно-узелковая форма руброфитии отличается поражением пушковых волос в пределах эритематозно-сквамозных очагов. Волосы утрачивают естественный блеск, становятся тусклыми и ломкими.
Инфильтративно-нагноительная форма руброфитии встречается довольно редко, в основном у детей на волосистой части головы. По клиническим проявлениям она напоминает инфильтративно-нагноительную трихофитию, вызванную зоофильными трихофитонами. На месте очагов после разрешения инфекционно-воспалительного процесса могут оставаться отдельные атрофические рубчики.
Эпидермофития
Эпидермофития стоп представляет собой поражение стоп, вызываемое Trichophyton mentagrophytes, var. interdigitale (межпальцевым трихофитоном). Данный грибковый процесс встречается намного реже и клинически незначительно отличается от руброфитии.
Возбудитель эпидермофитии стоп обладает выраженным аллергизирующим действием, поэтому у больных чаще возникают интертригинозные и дисгидротические формы заболевания, сопровождающиеся вторичными высыпаниями (микидами). Возможно развитие эритемы, отечности, обильной десквамации эпидермиса с образованием эрозий и язв, присоединением вторичной инфекции, вызванной грамотрицательными бактериями. Такой процесс сопровождается региональным (пахово-бедренным) лимфаденитом, лимфангиитом и общеинфекционными симптомами: лихорадкой, недомоганием.
В начале заболевания наблюдается поражение складки между 3 и 4-м пальцами стопы, с переходом на верхнюю треть подошвы, свод, боковые поверхности стопы и пальцев.
Онихомикоз стоп, обусловленный Trichophyton mentagrophytes, var. interdigitale характеризуется поражением ногтевых пластин I и V пальцев стоп, при этом могут наблюдаться дистальный, дистально-латеральный и проксимальный тип измененных ногтей. Чаще выявляются поверхностные формы онихомикоза, однако могут встречаться комбинированные формы ониходистрофий у одного больного (аналогичные таковым при руброфитии).
Эпидермофития паховая характеризуется появлением на коже паховых областей, внутренних поверхностях бедер, мошонке, реже – в межъягодичной складке, а также в подмышечных и субмамарных областях шелушащихся розовых пятен. В начале заболевания размер элементов составляет до 1 см в диаметре, далее они увеличиваются в размерах, при этом воспалительные явления в центре могут разрешаться. Формируются крупные (до 10 см в диаметре) кольцевидные пятна красного цвета, образующие при слиянии «фестончатые» очаги. Границы очагов четкие, подчеркнуты отечным ярким гиперемированным воспалительным валиком с пузырьками и мелкими пустулами на его поверхности. Субъективно высыпания характеризуются зудом.
Кандидоз ногтей и ногтевых валиков
Клиническая картина кандидозного онихомикоза обычно представлена проксимальной формой, реже – дистальной.
При проксимальной форме наблюдается желтовато-коричневый или буроватый цвет ногтевой пластины с участком выраженной ломкости, что приводит к образованию обрезанного сбоку края ногтя (проксимально-латеральный вариант). Процесс сочетается с явлениями паронихии, когда могут наблюдаться флюктуация и гнойное отделяемое при пальпации воспалённого ногтевого валика.
Дистальная форма кандидозного онихомикоза проявляется изменением окраски, гиперкератозом и последующим лизисом ногтевой пластины со свободного (дистального) края.
Диагностика
Для определения вида возбудителя проводится культуральное исследование и исследование молекулярно-биологическими методами.
При назначении системных антимикотических препаратов рекомендуется проведение биохимического исследования сыворотки крови для определения уровня билирубина, АСТ, АЛТ, ГГТ, щелочной фосфатазы, глюкозы.
При резистентных к терапии формах онихомикоза рекомендуется проведение ультразвукового исследования поверхностных и глубоких сосудов [12–14].
Дифференциальный диагноз
Дифференциальный диагноз руброфитии проводят с псориазом, себорейным дерматитом, экземой, красным плоским лишаем, герпетиформным дерматитом Дюринга, красной волчанкой, лимфомой кожи.
Дифференциальный диагноз паховой эпидермофитии проводят с эритразмой, рубромикозом, псориазом, кандидозом.
Дифференциальная диагностика кандидозных поражений ногтей проводится с онихиями и паронихиями бактериальной природы, псориазом.
Лечение
Показания для госпитализации
Длительное неэффективное амбулаторное лечение при распространенных формах заболевания.
Схемы лечения
Лечение микоза гладкой кожи стоп, кистей и других локализаций.
Наружная терапия
1. Антимикотические препараты для наружного применения [9, 11, 14, 15]:
— изоконазол, крем (В) 1–2 раза в сутки наружно в течение 4 недель
или
— кетоконазол, крем, мазь (В) 1–2 раза в сутки наружно до разрешения клинических проявлений
или
— клотримазол, мазь, крем, раствор (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— тербинафин, спрей, дермгель (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— тербинафин, раствор (B) однократно наружно на обе стопы на 24 часа
или
— миконазол, крем (B) 2 раза в сутки наружно до разрешения клинических проявлений [16]
или
— нафтифин, крем, раствор (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— оксиконазол, крем (В) 1–2 раза в сутки наружно в течение 4 недель
или
— сертаконазол, крем 2% (B) 2 раза в сутки наружно до разрешения клинических проявлений [16]
или
— циклопирокс, крем (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— ундециленовая кислота+ундециленат цинка, мазь (С) 2 раза в сутки наружно до разрешения клинических проявлений
или
— эконазол, крем (B) 2 раза в сутки наружно до разрешения клинических проявлений
или
— бифоназол, крем (В) 1–2 раза в сутки наружно в течение 5 недель.
2. При значительном гиперкератозе в очагах микоза на стопах предварительно производят отслойку рогового слоя эпидермиса с использованием:
— бифоназола (В) 1 раз в сутки в течение 3-4 дней [9, 11, 14].
3. На первом этапе терапии при наличии острых воспалительных явлений применяют примочки: [9, 11, 14]
— ихтиол, раствор 5-10% (D) 2–3 раза в сутки наружно в течение 1–2 дней
или
— бриллиантовый зеленый, водный раствор 1% (D) 1–2 раза в сутки наружно в течение 1–2 дней
или
— фукорцин, раствор (D) 1–2 раза в сутки наружно в течение 2–3 дней
с последующим назначением паст и мазей, содержащих противогрибковые и глюкокортикостероидные лекарственные средства:
— миконазол + мазипредон (B) 2 раза в сутки наружно в течение 7–10 дней
или
— изоконазол нитрат + дифлукортолон валерат (B) 2 раза в сутки наружно в течение 7–10 дней
или
— клотримазол + бетаметазон, крем (B) 2 раза в сутки наружно в течение 7–10 дней.
4. При выраженном мокнутии (в острой фазе) и присоединении вторичной инфекции назначают противовоспалительные растворы в качестве «примочки» и комбинированные антибактериальные препараты [9, 11, 14]:
— ихтиол, раствор 5–10% (D) 2–3 раза в сутки наружно в течение 2–3 дней
или
— натамицин + неомицин + гидрокортизон, крем (B) 2 раза в сутки наружно в течение 3–5 дней
или
— бетаметазон дипропионат + гентамицина сульфат + клотримазол, мазь, крем (B) 2 раза в сутки наружно в течение 3–5 дней.
Системная терапия
1. При неэффективности наружной терапии назначают антимикотические препараты системного действия [9, 11, 14, 15]:
— итраконазол (A) 200 мг в сутки перорально после еды в течение 7 дней, затем 100 мг в сутки перорально после еды в течение 1–2 недель [17]
или
— тербинафин (A) 250 мг в сутки перорально после еды течение 3–4 недель [15]
или
— флуконазол (B) 150 мг перорально после еды 1 раз в неделю не менее 3–4 недель [18]
2. При острых воспалительных явлениях (мокнутие, наличие пузырей) и выраженном зуде применяются антигистаминные препараты:
— хлоропирамина гидрохлорид (D) 0,025 г 2–3 раза в сутки перорально в течение 10–15 дней
или
— клемастин (D) 0,001 г 2 раза в сутки перорально в течение 10–15 дней
или
— мебгидролин (D) 0,1 г 2–3 раза в сутки перорально в течение 10–15 дней.
Лечение онихомикозов стоп и кистей
Наружная терапия [9, 11, 14, 15]
При поражении единичных ногтевых пластин с дистального или боковых краев на 1/3–1/2 пластины можно применять только наружные противогрибковые препараты и ногтевых чистки (с применением кератолитических средств или скалера).
Кератолические средства:
— бифоназол, мазь (С) 1 раз в сутки наружно до полного удаления инфицированных участков ногтей.
После удаления пораженных грибами участков ногтей на очищенное ногтевое ложе применяют один из препаратов:
— кетоконазол, крем (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— клотримазол, крем, раствор (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— нафтифин, крем, раствор (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— оксиконазол, крем (С) 1 раз в сутки наружно до отрастания здоровых ногтей
или
— тербинафин, крем (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— циклопирокс, крем, раствор (С) 2 раза в сутки наружно до отрастания здоровых ногтей
или
— бифоназол, раствор, крем 1% (С) 1 раз в сутки наружно в течение до отрастания здоровых ногтей
или
— аморолфин, лак для ногтей 5% (С) 1-2 раза в неделю наружно в течение 6–8 месяцев при поражении ногтей на кистях и в течение 9–12 месяцев при поражении ногтей на стопах (A) [19]
или
— циклопироксоламин, лак для ногтей 8% (С) через день наружно в течение 1 месяца, 2 раза в неделю – в течение второго месяца, 1 раз в неделю – в течение третьего месяца и до отрастания здоровых ногтей (но не менее 6 месяцев).
Особые ситуации
Лечение детей [9, 11, 14, 15]
— тербинафин (С) детям с массой тела более 40 кг – 250 мг 1 раз в сутки перорально после еды; детям с массой тела от 20 до 40 кг – 125 мг в сутки перорально после еды, детям с массой тела менее 20 кг – 62,5 мг в сутки в течение 2–3 месяцев при онихомикозе кистей и в течение 3–4 месяцев при онихомикозе стоп.
Тактика при отсутствии эффекта от лечения
В случае отсутствия положительной динамики в клинической картине онихомикоза при системной или комбинированной терапии, проводимой в течение 16 недель, а также при выявлении замедленного отрастания здоровой ногтевой пластинки, рекомендована смена препаратов на антимикотическое лекарственное средство другой фармакологической группы с присоединением ангиопротекторов.
Профилактика
Первичная профилактика: уход за кожей стоп с целью профилактики микротравм, потертостей, устранения гипергидроза (алюминия хлоргидрат 15%+децилен гликоль 1%) или сухости кожи (tetranyl U 1,5%+мочевина 10%), плоскостопия и др. [9, 11, 14]
Вторичная профилактика: дезинфекционная обработка обуви, перчаток 1 раз в месяц до полного излечения [9, 11, 14]:
— ундециленамидопропилтримониум метосульфат, спрей (D)
или
— хлоргексидина биглюконата, раствор 1% (C).
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Микозы кистей, стоп и туловища»:
1. Новоселов Виктор Серафимович – доцент кафедры кожных и венерических болезней им.Рахманова ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздрава России, кандидат медицинских наук, г. Москва
2. Дубенский Валерий Викторович – заведующий кафедрой дерматовенерологии ГБОУ ВПО «Тверская государственная медицинская академия» Минздрава России, доктор медицинских наук, профессор, г. Тверь
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций