миелит поперечный код мкб 10
Острый поперечный миелит при демиелинизирующей болезни центральной нервной системы
Рубрика МКБ-10: G37.3
Содержание
Определение и общие сведения [ править ]
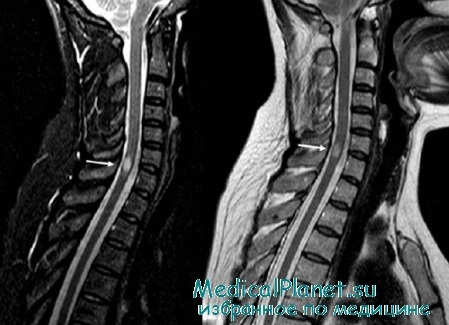
Острый поперечный миелит
Острый поперечный миелит представляет собой воспалительное демиелинизирующее расстройство спинного мозга, которое может быть либо идиопатическим, либо вторичным по отношению к известной причине.
Ежегодная заболеваемость идиопатическим поперечным миелитом оценивается в пределах от 1/1 000 000 до 1 /250 000 человек. Заболеваемость вторичным варьируется и зависит от основного заболевания.
Этиология и патогенез [ править ]
Считается, что идиопатический поперечный миелит является иммуно-опосредованным заболеванием из-за позднего иммунного ответа против недавней инфекции, которая непреднамеренно направлена на спинной мозг.
Вторичный поперечный миелит часто является одним из проявлений рассеянного склероза, нейромиелита оптика, системной красной волчанки и синдрома Шегрена, а также может быть вызван бактериальным, паразитарным или вирусным инфекционным заболеванием (ВИЧ-инфекции, сифилиса или лаймской болезни) или возникать после вакцинаций.
Клинические проявления [ править ]
Клинические проявления, общие для обеих форм, включают двигательное поражение (слабость конечностей, судороги и мышечные спазмы с нарушенной функцией дыхания в случаях с вовлечением верхнего отдела спинного мозга), сенсорные проявления (боль в спине, парестезия, онемение и невропатическая боль) и вегетативные нарушения (сексуальная дисфункция, нарушения мочеиспускания, автономная дисрефлексия и пр.). Другие симптомы зависят от сопутствующих заболеваний при вторичном поперечном миелите. Идиопатический поперечный миелит имеет монофазное течение, тогда как вторичная форма может быть рецидивирующей.
Острый поперечный миелит при демиелинизирующей болезни центральной нервной системы: Диагностика [ править ]
Диагностика требует МРТ спинного мозга. Лабораторные тесты также необходимы для определения причины вторичного поперечного миелита: анализ цереброспинальной жидкости может выявить наличие олигоклональных полос (обычно наблюдаемых при рассеянном склерозе) или бактериальных / вирусных / паразитарных инфекций; серологическое исследование может выявить наличие аутоантител к аквапоринам-4 (нейромиелит оптика), антителам против двухцепочечных ДНК (СКВ) или антителам против Ro/SS-A (синдром Шегрена).
Дифференциальный диагноз [ править ]
Дифференциальный диагноз включает острую поперечную миелопатию, связанную с травмой, острыми компрессионными поражениями (такими как метастазы и эпидуральный абсцесс) и инфаркт спинного мозга.
Острый поперечный миелит при демиелинизирующей болезни центральной нервной системы: Лечение [ править ]
Если поперечный миелит возникает на фоне инфекции (например, лаймской болезни, ВИЧ-инфекции или сифилиса) или коллагеноза (например, СКВ), необходимо лечить основное заболевание. В случае же поперечного миелита при рассеянном склерозе, а также постинфекционного, поствакцинального и идиопатического поперечного миелита лечение такое же, как при обострении рассеянного склероза — метилпреднизолон в/в с последующим переходом на преднизон внутрь (см. гл. 13, п. I.Г.2).
Профилактика [ править ]
Прочее [ править ]
Идиопатический поперечный миелит, так же как и постинфекционный или поствакцинальный миелиты, — нерецидивирующее заболевание, тяжесть которого может быть различной. Прогноз обычно благоприятный.
Источники (ссылки) [ править ]
Дополнительная литература (рекомендуемая) [ править ]
1. Ropper, A. H., and Poskanzer, D. C. The prognosis of acute and subacute transverse myelopathy based on early signs and symptoms. Ann. Neurol. 4:51, 1978.
2. Tyor, W. R. Post-infectious Encephalomyelitis and Transverse Myelitis. In: R. T. Johnson and J. W. Griffin (eds.), Current Therapy for Neurologic Disease (4th ed.). St. Louis: Mosby-Yearbook, 1993.
Острый поперечный миелит при демиелинизирующей болезни центральной нервной системы (G37.3)
Алфавитные указатели МКБ-10
Внешние причины травм — термины в этом разделе представляют собой не медицинские диагнозы, а описание обстоятельств, при которых произошло событие (Класс XX. Внешние причины заболеваемости и смертности. Коды рубрик V01-Y98).
Лекарственные средства и химические вещества — таблица лекарственных средств и химических веществ, вызвавших отравление или другие неблагоприятные реакции.
В России Международная классификация болезней 10-го пересмотра (МКБ-10) принята как единый нормативный документ для учета заболеваемости, причин обращений населения в медицинские учреждения всех ведомств, причин смерти.
МКБ-10 внедрена в практику здравоохранения на всей территории РФ в 1999 году приказом Минздрава России от 27.05.97 г. №170
Выход в свет нового пересмотра (МКБ-11) планируется ВОЗ в 2022 году.
Сокращения и условные обозначения в Международой классификации болезней 10-го пересмотра
БДУ — без дополнительных уточнений.
НКДР — не классифицированный(ая)(ое) в других рубриках.
† — код основной болезни. Главный код в системе двойного кодирования, содержит информацию основной генерализованной болезни.
* — факультативный код. Дополнительный код в системе двойного кодирования, содержит информацию о проявлении основной генерализованной болезни в отдельном органе или области тела.
Миелит поперечный код мкб 10
Поперечный миелит (ПМ)— локальное воспалительное поражение поперечника спинного мозга с развитием парезов и параличей, утратой всех видов чувствительности и периферическими вегетативными расстройствами ниже уровня поражения. Выделяют две формы поперечного миелита:
1. Идиопатический поперечный миелит, 2/3 случаев (G04.9).
2. Миелит, ассоциированный с другими заболеваниями — 1/3 случаев.
2.1. Миелит при текущих инфекционных заболеваниях с установленными возбудителями (вирус герпес зостер, вирусы простого герпеса 1 и 2 типов, микоплазма, вирус Эпштейна — Барра, цитомегаловирус, боррелия бург-дорфери, бледная трепонема) — G05.0, G05.1, G05.2.
2.2. Миелит при системных аутоиммунных заболеваниях (сар-коидозе, болезни Бехчета, синдроме Шегрена, системной красной волчанке) — G05.8.
2.3. Миелит как дебют при рассеянном склерозе — G37.3. Кроме того, клиническая картина поперечного миелита (миелопатии) может быть вызвана другими патологическими состояниями, с которыми следует проводить дифференциальную диагностику: компрессия спинного мозга и нарушение спинального кровообращения.
Идиопатический поперечный миелит — редкое заболевание, регистрирующееся с частотой от 1 до 4 случаев на 1 млн населения в год. Поперечный миелит (ПМ) встречается в любом возрасте, однако можно выделить два возрастных пика: 10 — 19 лет и 30 — 39 лет. Четких данных о половой или семейной предрасположенности к развитию поперечного миелита не выявлено.
В области патологического очага развивается некроз, следствием чего является гибель нейронов и замещение их вначале лимфоцитаро-лейкоцитарным инфильтратом, а затем полостью. Причина возникновения некроза при поперечном миелите остается неизвестной. Наиболее вероятна аутоиммунная природа заболевания.
Болезнь спинного мозга неуточненная. Миелопатия
Общая информация
Краткое описание
Протокол «Болезнь спинного мозга неуточненная. Миелопатия»
Код по МКБ-10: G95.9
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Приобретенные:
1. Дискогенная (спондилогенная миелопатия).
2. Атеросклеротическая миелопатия.
3. Карциноматозная миелопатия.
4. Посттравмитическая миелопатия.
6. Миелопатия при хронических менингитах.
7. Радиационная миелопатия.
8. Идиопатические инцфекционные или постинфекционные (острые, хронические, рецидивирующие, поствакцинальные).
9. Метаболические (при сахарном диабете, диспротеинемиях).
Демиелинизирующие заболевания (генетически обусловленные), вызывающие миелопатию:
1. Лизосомальные болезни накопления.
4. Митохондральная лейкодистрофия.
6. Амиотрофия невральная Шарко-Мари.
7. Гипертрофическая интерстециальная Дежерина-Сотта.
9. Синдром Руси-Леви.
10. Болезнь Пелицеуса-Мерцбахера.
Диагностика
Диагностические критерии
Жалобы и анамнез: на слабость в конечностях, ограничение активных и пассивных движений, нарушение походки. В анамнезе различные патологические процессы нервной системы и других систем.
Лабораторные исследования:
1. Общий анализ крови с целью исключения анемии, воспалительного процесса.
2. Общий анализ мочи с целью исключения уронефрологической патологии.
3. Микрореакция, реакция Вассермана.
4. Биохимический анализ крови: сахар, холестерин.
Инструментальные исследования:
1. Электромиография. ЭМГ исследование позволяет уточнить топику процесса, но не его этиологию.
2. Рентгенография позвоночника для исключения остеопороза, остеохондроза.
3. Магниторезонансная томография позвоночника и спинного мозга выявляет сдавление спинного мозга, отек или атрофию спинного мозга и другую патологию спинного мозга
Показания для консультаций специалистов:
4. Врач ЛФК для назначения индивидуальных занятий лечебной физкультуры, ортопедических укладок.
5. Врач-физиотерапевт для назначения физиотерапевтических процедур.
Минимум обследования при направлении в стационар:
1. Общий анализ крови.
2. Общий анализ мочи.
3. Кал на яйца глист.
Основные диагностические мероприятия:
1. Общий анализ крови.
2. Общий анализ мочи.
4. Неврологический осмотр.
5. Консультация ортопеда.
6. Консультация протезиста.
8. МРТ спинного мозга.
9. Рентгенография позвоночника.
Перечень дополнительных диагностических мероприятий:
1. УЗИ органов брюшной полости.
3. УЗИ органов брюшной полости, почек.
5. Компьютерная томография головного мозга.
6. Анализ мочи на обменные нарушения.
Дифференциальный диагноз
Заболевание
Этиология
Патогенез заболевания
Начало, возраст
Клиническая симптоматика
Исход, прогноз
Остеохондроз позвоночника, срединные и срединно-боковые грыжи диска
Постепенно, на протяжении нескольких лет, увеличение остеофитов сопровождается хронической травматизацией мозговых оболочек, спинного мозга и его сосудов
Атеросклероз сосудов спинного мозга
Нарушение кровообраще-ния, ишемия спинного мозга
Заболевают преимуществен-но люди пожилого и старческого возраста
Прогрессирующие спастико-атрофические параличи, разлитые фасцикуляции, бульбарные симптомы при минимальных дефектах чувствительности
Неуклонно прогрессирует, тяжело инвалидизирует больного
Карциноматоз-
ная миелопатия
Лимфома, рак легкого, лейкоз и другие онкологические заболевания
В любом возрасте, в результате онкологического заболевания. Симптомы проявляются через 6 мес., 3 года после диагностики опухоли
Быстро нарастающая вялая параплегия, которой иногда предшествуют боли в спине и корешковые боли. При восходящем течении могут возникать нарушения дыхания с летальным исходом
Травма спинного мозга
Нарушение кровообраще-ния, травматическое поражение
После повреждения спинного мозга развивается различной выраженности спинальный синдром
Параличи или парезы, расстройства чувствительности, тазовые нарушения
Часто присоединяются интеркуррент-
ные инфекции, чаще всего сепсис или уросепсис
При хронических менингитах туберкулезного или сифилити- ческого характера
Нейроинфекции туберкулезной, сифилитической этиологии
Вовлечение в процесс сосудов постепенно приводит к их облитерации с развитием ишемических очагов в спинном мозге
В зависимости от уровня поражения заболевания проявляется тетра- или парапарезами, выпадением чувствительности, тазовыми нарушениями
Неблагоприят- ный, но в некоторых случаях удается добиться определенного улучшения путем назначения специфической терапии
После лучевой терапии по поводу рака гортани или глотки при применении больших доз облучения
Некроз спинного мозга на почве облитерации спинномозговых артерий
Клиническая картина формируется медленно, через 6-36 месяцев (в среднем 12 месяцев) после облучения области средостения, шеи или головы
Восходящие парестезии, выпадение преимущественно поверхностной чувствительности, спастические парезы и нарушение функций тазовых органов
Наряду с признаками поражения шейного отдела спинного мозга длительное время может сохраняться и синдром Броун-Секара
В большинстве случаев неуклонно прогрессирует, приводит к гибели больного, однако иногда процесс может стабилизиро-ваться и даже подвергаться обратному развитию
Демиелиниза-ция головного и спинного мозга
В детском возрасте
Признаки поражения головного и спинного мозга. Спастические парезы, пирамидная симптоматика, судороги, задержка психомоторно-
го развития
Неуклонно прогрессирую-
щее. Прогноз неблагоприят-ный
Лечение
Тактика лечения: зависит от клинической формы миелопатии, этиологии заболевания. Лечение основного заболевания. Симптоматическое лечение.
Цель лечения: улучшение двигательной активности, увеличение силы и объема активных движений, предупреждение осложнений (контрактур, атрофий, пролежней), приобретение навыков самообслуживания, социальная адаптация, улучшение качества жизни.
Немедикаментозное лечение
Медикаментозное лечение
Лечение препаратами, действующими на сосудистую систему, улучшающими реологические свойства крови и микроциркуляцию, проводится в виде последовательных курсов, каждый из них длительностью 2-3 недели. Применяются в возрастных дозировках трентал, кавинтон, танакан.
Препараты, улучшающие метаболизм: церебролизин, актовегин, пирацетам, пиритинол, гингко-билоба.
Противосудорожная терапия при эпилептическом синдроме.
Профилактические мероприятия:
— профилактика вирусных и бактериальных инфекций;
Дальнейшее ведение: регулярное занятия ЛФК, ортопедические вмешательства, обучение родителей навыкам массажа, ЛФК, ортопедические укладки.
Перечень основных медикаментов:
— актовегин, ампулы по 80 мг
— винпоцетин (кавинтон), таблетки 5 мг
— дибазол, таблетки 0,02, 0,005
— пиридоксин гидрохлорид (витамин В6), ампулы 5% 1 мл
— преднизолон, таблетки 5 мг
— ранитидина, таблетки 0,15
— тиамин бромид (витамин В1), ампулы 5% 1 мл
— фолиевая кислота, таблетки 0,001
— цианокобаламин (витамин В12), ампулы 200 и 500 мкг
Дополнительные медикаменты:
— вальпроевая кислота (депакин, конвулекс)
— кальций-Д3 Никомед, таблетки
— нейромидин, таблетки 20 мг
— оксибрал, ампулы 2 мл
— омепразола, капсулы 20 мг
— оротат калия, таблетки 0,5
— пентоксифиллин (трентал), таблетки 0,1
— пирацетам, ампулы 5 мл
— танакан, таблетки 40 мг
— церебролизин, ампулы 1 мл
Индикаторы эффективности лечения:
1. Увеличение объема активных движений, мышечного тонуса в пораженных конечностях.
2. Повышение мышечной силы.
3. Улучшение трофики паретичных мышц, двигательных функций.
Госпитализация
Показания к госпитализации (плановая): парезы, параличи, нарушение походки, слабость в конечностях, контрактуры, тазовые нарушения.
Информация
Источники и литература
Информация
Список разработчиков:
Разработчик
Место работы
Должность
Кадыржанова Галия Баекеновна
РДКБ «Аксай», психоневрологическое отделение №3
Серова Татьяна Константиновна
РДКБ «Аксай», психоневрологическое отделение №1
Мухамбетова Гульнара Амерзаевна
КазНМУ, кафедра нервных болезней
Ассистент, кандидат медицинских наук
Балбаева Айым Сергазиевна
РДКБ «Аксай», психоневрологическое отделение №3
Острый рассеянный энцефаломиелит
Общая информация
Краткое описание
Соотношение кодов МКБ-10 и МКБ-9
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| G04.0 | Острый диссеминированный энцефалит | – | – |
| G04.8 | Другой энцефалит, миелит и энцефаломиелит | – | – |
| G36.8 | Другая уточненная форма острой диссеминированной демиелинизации | – | – |
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: терапевты, врачи общей практики, инфекционисты, реаниматологи, клинические фармакологи, врачи/фельдшеры скорой медицинской помощи, невропатологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
Соотношение между степенью убедительности доказательств и видом научных исследований
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортных или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с не высоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с не высоким риском систематической ошибки (+). Результаты, которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Единой классификации ОРЭМ не существует, однако выделяют его особые варианты:
· острый геморрагический лейкоэнцефалит;
· острый поперечный миелит;
· неврит зрительного нерва;
· оптикомиелит;
· церебеллит;
· стволовой энцефалит.
Данные формы заболевания могут быть связаны с инфекцией, вакцинацией, РС, васкулитами и другими причинами, которые в значительной части случаев остаются неизвестными (идиопатическая форма) – именно они кодируются в блоке G36-G37 как демиелинизирующие болезни ЦНС [2].
Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы:
· раздражительность и вялость;
· повышение температуры и головные боли;
· нарушение речи;
· слабость в конечностях;
· онемение в конечностях;
· снижение зрения;
· приступы потери сознания.
Анамнез:
· острое начало;
· перенесенные накануне ОРВИ, грипп, ангина (инфекция);
· определение связи между началом и развитием симптомов заболевания с перенесенными или имеющимися в момент осмотра признаками инфекционного заболевания;
· сбор эпидемиологического анамнеза, а именно учитывать сезонность заболевания, географическое распространение возбудителя, путешествия, род деятельности пациента, контакт с инфекционными больными, животными и насекомыми – переносчиками инфекций;
· прививочный и иммунный статус пациента, в том числе обусловленный хроническими интоксикациями (наркомания, алкоголизм, токсикомания) и вторичными иммуннодефицитными состояниями;
· эпизоды изменения личности, галлюцинации;
· эпизоды приступов судорог с потерей или без потери сознания.
Физикальное обследование:
· общесоматический осмотр с акцентом на контроль функции жизненно важных органов и систем (температура тела, частота дыхания, артериальное давление, частота и ритмичность пульса).
· общеинфекционный синдром – повышение температуры тела, озноб.
Неврологический статус:
Общемозговой синдром:
· головокружение, светобоязнь, рвота, угнетение сознания, судороги;
· определение степени тяжести общемозгового синдрома (легкий, умеренный, выраженный).
Очаговый неврологический синдром:
· поражение черепно – мозговых нервов;
· наличие очаговых неврологических симптомов, то есть связанных с поражением определенной области головного мозга (парезы/параличи ЧМН; атаксия конечностей (чаще, чем атаксия ходьбы); нистагм и т.д.
Менингеальный синдром:
· наличие менингеальных знаков – ригидность затылочных мышц, симптомы Кернига, Брудзинского, Бехтерева, Лессажа, Боголепова.
Диагностический алгоритм:
Диагностический алгоритм острого рассеянного энцефаломиелита
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне
Жалобы и анамнез: см. амбулаторный уровень.
Физикальное обследование: см. амбулаторный уровень.
Лабораторные исследования:
· общий анализ крови – для уточнения воспалительных изменений крови, возможны легкий/умеренный лейкоцитоз, повышение СОЭ; возможны анемия, тромбоцитопения;
· общий анализ мочи – для диагностики воспалительных изменений, возможны протеинурия, лейкоцитурия, гематурия при тяжелом течении с поражением почек;
· общий анализ спинномозговой жидкости – для определения наличия и характера воспалительных изменений и их выраженности (уровень и характер цитоза, прозрачность, уровень белка), белково-клеточной диссоциации; при ЭРЭМ возможны легкий/умеренный лимфоцитарный плеоцитоз/нормальный цитоз и легкое повышение белка;
· биохимический анализ крови – для уточнения показателей шлаков, электролитов, печеночных проб, воспалительных маркеров (определение глюкозы, мочевины, креатинина, АЛаТ, АСаТ, общего билирубина, калия, натрия, кальция, С-реактивного белка, общего белка); при ОРЭМ патологические сдвиги данных показателей не характерны, но позволяют уточнить и/или исключить наличие актуальной сопутствующей патологии, а также ограничения и/или противопоказаний к последующим методам патогенетической терапии ОРЭМ.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· общий анализ крови 6 параметров;
· исследование мочи общеклиническое (общий анализ мочи);
· исследование спинномозговой жидкости общеклиническое;
· определение глюкозы в сыворотке крови;
· определение креатинина в сыворотке крови;
· определение аланинаминотрансферазы (АЛаТ) в сыворотке крови;
· определение общего билирубина в сыворотке крови;
· определение аспартатаминотрансферазы (АСаТ) в сыворотке крови;
· электрокардиографическое исследование (в 12 отведениях);
· рентгенография обзорная органов грудной клетки (1 проекция);
· магнитно-резонансная томография головного и спинного мозга без и с контрастированием;
Перечень дополнительных диагностических мероприятий:
· постановка реакции Вассермана в сыворотке крови;
· подсчет тромбоцитов в крови;
· подсчет лейкоформулы в крови;
· исследование крови на ВИЧ
· определение «C» реактивного белка (СРБ) полуколичественно/качественно в сыворотке крови;
· определение общего белка в сыворотке крови;
· определение общего билирубина в сыворотке крови;
· определение газов крови (pCO2, pO2, CO2);
· определение калия (K) в сыворотке крови;
· определение кальция (Ca) в сыворотке крови;
· определение натрия (Na) в сыворотке крови;
· определение времени свертывания крови;
· определение протромбинового времени (ПВ) с последующим расчетом протромбинового индекса (ПТИ) и международного нормализованного отношения (МНО) в плазме крови (ПВ-ПТИ-МНО);
· определение Ig M к вирусам простого герпеса 1 и 2 типа (ВПГ-I,II) в сыворотке крови;
· бактериологическое исследование спинномозговой жидкости на Neisseria meningitis;
· определение Ig M к раннему антигену вируса Эпштейн-Барра (ВПГ-IV) в сыворотке крови методом иммунохемилюминисценции;
· определение Ig G к цитомегаловирусу (ВПГ-V) в сыворотке крови методом иммунохемилюминисценции;
· магниторезонансная томография головного и спинного мозга без и с контрастированием;
· электроэнцефалография;
· компьютерная томография головного мозга для верификации геморрагии.
Дифференциальный диагноз
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Азатиоприн (Azathioprine) |
| Вальпроевая кислота (Valproic Acid) |
| Галоперидол (Haloperidol) |
| Дексаметазон (Dexamethasone) |
| Диазепам (Diazepam) |
| Ибупрофен (Ibuprofen) |
| Иммуноглобулин человеческий нормальный (Human normal immunoglobulin) |
| Кетопрофен (Ketoprofen) |
| Маннитол (Mannitol) |
| Метилпреднизолон (Methylprednisolone) |
| Метоклопрамид (Metoclopramide) |
| Митоксантрон (Mitoxantrone) |
| Натрия хлорид (Sodium chloride) |
| Омепразол (Omeprazole) |
| Парацетамол (Paracetamol) |
| Преднизолон (Prednisolone) |
| Хлорпромазин (Chlorpromazine) |
| Циклофосфамид (Cyclophosphamide) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
На амбулаторном этапе предусмотрена лишь симптоматическая терапия – коррекция гипертермии, противорвотные средства при повторной рвоте, седативная терапия при психомоторном возбуждении и/или эпилептическом приступе – далее транспортировка в стационар.
Этиопатогенетическое лечение на данном этапе не проводится.
Немедикаментозное лечение
Режим:
· возвышенное положение головы по отношению к туловищу;
· профилактика аспирации рвотных масс в дыхательные пути (поворот на бок).
Диета: № 15.
Медикаментозное лечение: на данном этапе предусмотрена симптоматическая терапия при средней и тяжелой степени тяжести состояния
При гипертермии (38 – 39 град. С)
· парацетамол по 0,2 и 0,5 г;
для взрослых 500 – 1000 мг;
для детей в возрасте 6 – 12 лет 250 – 500 мг, 1 – 5 лет 120 – 250 мг, от 3 месяцев до 1 года 60 – 120 мг, до 3 месяцев 10 мг/кг внутрь;
· ибупрофен 0,2 г, для взрослых и детей старше 12 лет 300 – 400 мг внутрь.
При рвоте
· метоклопрамид 2,0 (10 мг)
взрослым: внутримышечно или внутривенно медленно (в течение не менее 3 минут) 10 мг.
детям 1 – 18 лет, внутримышечно или внутривенно медленно (в течение не менее 3 минут) 100 – 150 мкг/кг (макс. 10 мг).
При эпилептическом приступе и/или психомоторном возбуждении:
· диазепам 10 мг
Взрослым: внутривенно/внутримышечно 0,15 – 0,25 мг/кг (обычно 10 – 20 мг); дозу можно повторить через 30 – 60 минут. Для профилактики судорог можно проводить медленную внутривенную инфузию (максимальная доза 3 мг/кг массы тела в течение 24 часов);
Пожилым: дозы не должны быть больше половины обычно рекомендуемых доз;
Детям 0,2 – 0,3 мг/кг массы тела (или 1 мг в расчете на каждый год) внутривенно. Дозу можно повторить при необходимости после 30 – 60 мин.
Перечень основных лекарственных средств [8]:
| Препараты | Разовая доза | Кратность введения | УД |
| парацетамол | по 0,2 и 0,5 г | для взрослых 500 – 1000 мг; для детей в возрасте 6 – 12 лет 250-500 мг, 1 – 5 лет 120 – 250 мг, от 3 месяцев до 1 года 60 – 120 мг, до 3 месяцев 10 мг/кг внутрь | А |
| метоклопрамид | 10 мг | взрослым: /м или в/в медленно (в течение не менее 3 минут) 10 мг. детям 1 – 18 лет, в/м или в/в медленно (в течение не менее 3 минут) 100 – 150 мкг/кг (макс. 10 мг). | С |
| диазепам | 10 мг | Взрослым: в/в или в/м 0,15 – 0,25 мг/кг (обычно 10-20 мг); дозу можно повторить через 30 – 60 минут. Для профилактики судорог можно проводить медленную в/в инфузию (максимальная доза 3 мг/кг массы тела в течение 24 часов); Пожилым: дозы не должны быть больше половины обычно рекомендуемых доз; Детям 0,2 – 0,3 мг/кг массы тела (или 1 мг в расчете на каждый год) в/в. Дозу можно повторить при необходимости после 30 – 60 мин. | С |
| Препараты | Разовая доза | Кратность введения | УД |
| ибупрофен | 0,2 г | для взрослых и детей старше 12 лет 300-400 мг внутрь | А |
| натрий хлорид | 200 мл | в/в 1 раз в день | С |
| Синдром | Препарат | Доза и кратность для взрослых | Доза и кратность для детей |
| Судорожный | Диазепам | 10 – 20 мг 2,0 однократно. | Дети от 30 дней до 5 лет – в/в (медленно) 0,2 – 0,5 мг каждые 2 – 5 мин до максимальной дозы 5 мг, от 5 лет и старше 1 мг каждые 2 – 5 мин до максимальной дозы 10 мг; при необходимости лечение можно повторить через 2 – 4 ч. |
| Психомоторное возбуждение | Диазепам | 10 – 20 мг – 2,0 однократно. | Дети от 30 дней до 5 лет в/в (медленно) 0,2 – 0,5 мг каждые 2 – 5 мин до максимальной дозы 5 мг, от 5 лет и старше – 1 мг каждые 2-5 мин до максимальной дозы 10 мг; при необходимости лечение можно повторить через 2 – 4 ч. |
| Диспептический | Метоклопрамид | Взрослым и подросткам старше 14 лет: 3 – 4 раза в сутки по 10 мг метоклопрамида (1 ампула) внутривенно или внутримышечно. | Детям 3 – 14 лет: максимальная суточная доза — 0,5 мг метоклопрамида на 1 кг массы тела, терапевтическая доза — 0,1 мг метоклопрамида на 1 кг массы тела. |
Другие виды лечения – нет.
Показания для консультации специалистов:
· консультация инфекциониста – для исключения инфекционной природы заболевания;
· консультация офтальмолога – при зрительных нарушениях для верификации патологии зрительного нерва, осмотра глазного дна;
· консультация терапевта – для оценки соматического статуса;
· консультации других специалистов (по показаниям) при подозрении/наличии иной острой патологии.
Профилактические мероприятия: Мерами первичной и вторичной профилактики являются: своевременное лечение преморбидного фона – соматических нарушений (ОРВИ и т.д); и санация хронических очагов инфекции.
Мониторинг состояния пациента:
· оценка жизнеобеспечивающих функций – дыхания, гемодинамики;
· оценка неврологического статуса для выявления и мониторинга вышеописанных общемозгового, менингеального, общеинфекционного синдромов с записями врачом согласно правилам ведения медицинской документации данного учреждения (ПМСП, медицинские центры и т.п.).
Индикатор эффективности лечения:
· отсутствие нарастания общемозгового синдрома;
· стабильность показателей гемодинамики, функции дыхания (частота дыхания, АД, частота пульса).
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия: оценка данных – уровень сознания, характер и продолжительность приступа, контроль АД, частоты дыхания, пульс, температура.
Лечение:
Немедикаментозное лечение: уложить пациента на бок, профилактика аспирации рвотными массами, защита головы от удара во время приступа, расстегнуть ворот, доступ свежего воздуха, подача кислорода.
Медикаментозное лечение: см. амбулаторный уровень.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
Лечение ОРЭМ включает патогенетическую терапию, симптоматические средства, а также восстановительные мероприятия.
Немедикаментозное лечение
режим 2-3, профилактика аспирации рвотными массами, защита головы от удара во время приступа, подача кислорода.
Алгоритм лечения [7,8,10]
Алгоритм патогенетического лечения ОРЭМ
Патогенетическая терапия.
Внутривенный иммуноглобулин (или иммуноглобулин для внутривенного введения ВВИГ) назначается в качестве альтернативы плазмаферезу. Доза ВВИГ составляет 0,2-0,4 г/кг/сутки в течение 5 дней.
При невозможности назначения митоксантрона следует рассмотреть как альтернативу препараты циклофосфамид или азатиоприн.
— Циклофосфамид назначается из расчета 0,05–0,1 г/сутки (1–1,5 мг/кг/сутки), при хорошей переносимости до 3–4 мг/кг в/в капельно 1 раз в 3-4 недели. Продолжительность курса индивидуальна.
— Азатиоприн назначается из расчета по 1.5-2 мг/кг/сутки в 3-4 приема. В случае необходимости суточная доза может быть увеличена до 200-250 мг в 2-4 приема. Длительность курса лечения устанавливается индивидуально.
Перечень основных лекарственных средств [1,4,5,8]
| Препараты | Разовая доза | Кратность введения | УД |
| Метилпреднизолон | 10-30 мг/кг/сутки | 1 раз в сутки | А |
| Преднизолон | 0,5-1 мг/кг/сутки | 1-2 раза в сутки | А |
| Дексаметазон | 4-16 мг | 1 – 4 раза в сутки | А |
Перечень дополнительных лекарственных средств:
| Препараты | Разовая доза | Кратность введения | УД |
| Митоксантрон | 10 мг/м2 | 3 раза с промежутками в 4 недели | |
| Циклофосфамид | 100 мг | 1 раз в сутки | |
| Азатиоприн | 50 мг | 3-4 раза в сутки | |
| Маннитол | 1-1,5 г/кг | 1 раз в сутки | В |
| Кетопрофен | 100 мг | 1-2 раза в сутки | А |
| Иммуноглобулин для внутривенного введения | 0,2-0,4 г/кг/сутки | 1 раз в сутки | — |
| Парацетамол | 0,5 г | 1-3 раза в сутки | А |
| Метоклопрамид | 10 мг | 3-4 раза в сутки | С |
| Диазепам | 5–10 мг | 1-2 раза в сутки | А |
| Вальпроевая кислота | 250-500 мг | 1-2 раза в сутки | — |
| Хлорпромазин | 25 мг 1 мл | 2-3 раза в сутки | — |
| Галоперидол | 5 мг | 2-3 раза в сутки | — |
| Омепразол | 20 мг | 1-2 раза в сутки | — |
Показания для консультации специалистов:
· консультация офтальмолога – осмотр глазного дна для верификации, определения динамики застоя дисков зрительных нервов, при решении вопроса о показаниях и противопоказаниях к люмбальной пункции и коррекции дегидратационной терапии;
· консультация нейрохирурга при необходимости – при дифференциальной диагностике с объемными процессами головного мозга (внутримозговая гематома, кровоизлияние в опухоль головного мозга, абсцесс);
· консультация инфекциониста при необходимости (в случае отсутствия специалиста на догоспитальном уровне) – установление или исключение острого инфекционного заболевания, а также в случае подтверждения инфекционного агента для коррекции этиологической терапии;
· консультация терапевта при необходимости (в случае отсутствия специалиста на догоспитальном уровне) – установление или исключение терапевтического заболевания (сепсис, артериальная гипертензия, токсическое поражение внутренних органов), коррекция показателей гемодинамики, электролитного баланса в ходе проводимой терапии;
· консультация анестезиолога-реаниматолога – для решения вопроса о переводе в отделение реанимации и интенсивной терапии.
Показания для перевода в отделение интенсивной терапии и реанимации:
· появление и нарастание симптомов отека головного мозга;
· нарушение сознания;
· тяжелая и крайне тяжелая степень неврологических расстройств;
· нестабильность гемодинамики;
· нарушение функции дыхания.
Индикаторы эффективности лечения.
· купирование общемозгового синдрома;
· уменьшение/стабилизация/регресс очаговой неврологической симптоматики.
Дальнейшее ведение: Диспансерное наблюдение в поликлинике по месту жительства в течение 5 лет.
Медицинская реабилитация
Госпитализация
Показания для плановой госпитализации:
· нарастание очаговой и общемозговой симптоматики при возвратном варианте течения.
Показания для экстренной госпитализации:
· подозрение на острый рассеянный энцефаломиелит;
· нарастание общемозговой и очаговой неврологической симптоматики у пациентов.
Информация
Источники и литература
Информация
Сокращения, используемые в протоколе
| КТ | компьютерная томография |
| ОРЭМ | острый рассеянный энцефаломиелит |
| МРТ | магнитно-резонансная томография |
| ПЦР | полимеразная цепная реакция |
| СМЖ | спинномозговая жидкость |
| СОЭ | скорость оседания эритроцитов |
| ЧСС | число сердечных сокращений |
| ЭЭГ | электроэнцефалография |
| УД | уровень доказательности |
| НПВС | нестероидные противовоспалительные средства |
| ВВИГ | внутривенный иммуноглобулин |
Список разработчиков протокола с указанием квалификационных данных:
1) Джумахаева А. С. – кандидат медицинских наук, заведующая неврологическим отделением ГБ № 2 г. Астаны, врач невропатолог высшей категории, член ОЮЛ «Ассоциации неврологов РК»;
2) Альмаханова К. К. – ассистент кафедры невропатологии с курсом психиатрии и наркологии АО «Медицинский университет Астана», член ОЮЛ «Ассоциация неврологов РК»;
3) Жусупова А. С. – доктор медицинских наук, профессор, врач невропатолог высшей категории, АО «Медицинский университет Астана» заведующая кафедрой невропатологии с курсом психиатрии и наркологии, главный внештатный невропатолог МЗСР РК, председатель ОЮЛ «Ассоциации неврологов РК»;
4) Тулеутаева Р. Е. – кандидат медицинских наук, заведующая кафедрой фармакологии и доказательной медицины Государственного медицинского университета г. Семей, член «Ассоциации врачей терапевтического профиля».
Указание на отсутствие конфликта интересов: нет.
Список рецензентов: Нургужаев Еркын Смагулович – доктор медицинских наук, профессор, заведующий кафедрой нервных болезней РГП на ПХВ «КазНМУ».
Указание условий пересмотра протокола: Пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.