острый гнойный лимфаденит код по мкб 10
Неспецифический лимфаденит неуточненный (I88.9)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
По длительности заболевания:
По характеру экссудата:
По характеру морфологических изменений:
Этиология и патогенез
Возбудителями лимфаденита являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта.
Инфекция поступает в регионарные лимфатические узлы с током лимфы, оттекающей из первичных гнойных очагов. Лимфаденит может возникнуть и без предшествующего лимфангита, причем первичный очаг бывает настолько ничтожен и так быстро заживает, что к моменту возникновения лимфаденита обнаружить место вхождения инфекции уже не всегда удается. В редких случаях возможно попадание инфекции в лимфатические узлы вместе с кровотоком. Лимфаденит иногда возникает и вследствие непосредственного перехода воспалительного процесса с тканей, окружающих узел.
Лимфаденит следует рассматривать как проявление барьерной функции лимфатической системы, ограничивающей дальнейшее распространение инфекции и ее токсинов. Вместе с тем лимфаденит сам по себе может стать исходным пунктом для развития тяжелого гнойного процесса (аденофлегмона, сепсис).
При остром лимфадените, в начальной фазе, структурные изменения сводятся к покраснению кожи над увеличенным лимфатическим узлом, расширению синусов и слущиванию их эндотелия. Далее следует нарастающее серозное пропитывание паренхимы узла, разрастание элементов лимфоидной ткани и лейкоцитарная инфильтрация. В дальнейшем развитии воспалительного процесса жидкость может принять гнойный характер. В зависимости от интенсивности фактора, вызвавшего лимфаденит, от продолжительности его воздействия и от собственной реакции организма процесс быстро проходит все эти фазы либо ограничивается какой-либо. В соответствии с достигнутой фазой различают формы острого лимфаденита:
• простой или катаральный,
В качестве особой формы выделяют геморрагический лимфаденит, при котором значительное нарушение проницаемости капилляров ведет к имбибиции (пропитыванию) лимфатического узла кровью (сибиреязвенный, чумной лимфаденит).
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Острый лимфаденит
Хронический лимфаденит
Хронический неспецифический лимфаденит развивается при инфекции, вызванной возбудителями со слабой способностью к заражению при инфицированной (импетигинизированной) экземе у детей, при кожных проявлениях экссудативного диатеза, пиодермии и др. Причиной развития заболевания также могут быть повторные слабые инфекционные раздражения регионарного лимфатического аппарата вследствие частых поверхностных повреждений кожи в связи с профессиональной травмой. Нередко хронический лимфаденит связан с хроническим воспалением слизистой носа или хроническим отитом. Хронический лимфаденит специфического происхождения обычно имеет туберкулезное происхождение и поражает чаще шейные лимфатические узлы; реже бывает универсальное поражение лимфатических узлов различных областей тела, включая бронхиальные и забрюшинные. Хроническое увеличение лимфатических узлов наблюдается при врожденном и приобретенном сифилисе. Клиническая картина хронического лимфаденита характеризуется увеличением лимфатических узлов различной консистенции и подвижности. При неспецифической инфекции преобладают отдельные, отчетливо прощупывающиеся подвижные увеличенные лимфатические узлы, обычно безболезненные при прощупывании. При туберкулезе чаще прощупываются пакеты средней плотности узлов; при сифилисе увеличенные лимфатические узлы вследствие склероза отличаются большей плотностью.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза),лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Дифференциальный диагноз
Дифференциальную диагностику неспецифического лимфаденита следует проводить со специфическим лимфаденитом, системными заболеваниями крови (лейкозом, лимфогрануломатозом), болезнями накопления (Гоше, Нимана-Пика), иммунопатологическими заболеваниями (хроническая гранулематозная болезнь, ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит и др.), метастазами опухолей. Иногда приходится проводить дифференциальный диагноз м\у лимфаденитом и другими хиругическими заболеваниями, например:
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей,медиастиниту. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Из осложнений острого гнойного лимфаденита, кроме периаденита, абсцесса и аденофлегмоны, возможно развитие общей инфекции, образование тромбофлебитов смежных вен, разъедание стенок кровеносных сосудов с последующим кровотечением.
Острый гнойный лимфаденит код по мкб 10
а) Симптомы и клиника шейного лимфаденита у детей и взрослых. Для острой шейной лимфаденопатии характерно появление болезненной припухлости в области пораженных лимфатических узлов. Локализация лимфаденопатии зависит от локализации первичного очага инфекции. При недостаточно энергичном лечении или особенно высокой вирулентности возбудителей появляется флуктуация.
Возможен прорыв абсцедировавшего лимфатического узла через кожу. При первичной лимфаденопагии, связанной с ВИЧ-инфекцией, острой стадии, проявляющейся гриппоподобным синдромом в сочетании с зудящей кожной сыпью и генерализованным лимфаденитом, предшествует инкубационный период длительностью 1-3 нед.
б) Причины и механизмы развития. Первый пик заболеваемости приходится на возраст до 10 лет; лимфаденопатия в таких случаях бывает связана с носоглоточной инфекцией. Наиболее часто высевают стрептококки. Из других возбудителей следует отметить также вирус краснухи, цитомегаловирус, вирус Эпштейна-Барр, ВИЧ и микобактерии.
Второй пик заболеваемости приходится на возраст 50-70 лет. У этой категории больных лимфаденит часто бывает вызван воспалительным процессом, сопутствующим злокачественной опухоли.
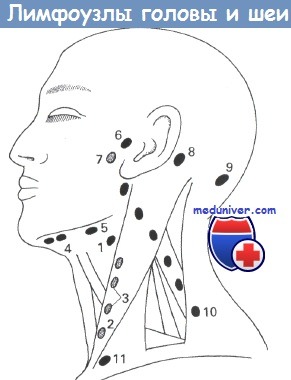
(1) Двубрюшно-яремные. (2) Яремно-лопаточно-подъязычные. (3) Глубокие шейные.
(4) Подподбородочные. (5) Поднижнечелюстные. (6) Предушные.
(7) Околоушной железы. (8) Заушные. (9) Затылочные.
(10) Заднего треугольника шеи. (11) Надключичные.
При диагностике острого шейного лимфаденита следует тщательно исследовать область головы и шеи больного для обнаружения первичной инфекции.
P.S. После разрешения воспалительного процесса в первичном очаге инфекции увеличение шейных лимфатических узлов может сохраниться.
г) Дифференциальный диагноз. В круг дифференцируемых заболеваний входят метастазы в лимфатические узлы, лимфогранулематоз и неходжкинская лимфома, воспаление щитоязычного протока при бранхиогенной кисте (боковая киста шеи), туберкулезная лимфаденопатия, токсоплазмоз и СПИД.
Увеличение шейных лимфатических узлов, которое сохраняется более 4 нед., следует дифференцировать со злокачественной опухолью, в частности злокачественной лимфомой и метастазами рака.
Выбор методов исследования при хронической шейной лимфаденопатии зависит от факторов риска, возраста больного, специфических и неспецифических симптомов и анамнеза заболевания.
Клиническое обследование включает пальпацию, УЗИ в В-режиме, которое позволяет уточнить локализацию пораженных лимфатических узлов и определить их размеры. Для дифференцирования специфических форм лимфаденопатии выполняют серологическое исследование. Хирургическое иссечение лимфатического узла обеспечивает возможность наиболее точной диагностики, но может быть выполнено лишь после полного обследования и исключения первичной опухоли дыхательных путей.
д) Лечение шейного лимфаденита. Назначают антибиотики широкого спектра действия. При формировании абсцесса необходимы разрез и дренирование. Аспирация содержимого абсцесса недостаточна для излечения. После разреза и санации полости абсцесса рану можно ушить, но обязательно оставить дренаж. Гной отправляют на бактериологическое исследование, а ткань, если ее иссекают, исследуют гистологически.
P.S. Острый шейный лимфаденит после лечения первичного гнойного очага разрешается. Иногда сохраняется уплотнение пораженного лимфатического узла. При казеозном некрозе центральной части лимфатических узлов после стихания острого воспаления следует исключить туберкулез, инфицированную бранхиогенную кисту и распавшуюся опухоль лимфатических узлов, болезнь кошачьих царапин и туляремию. В таких случаях лимфатический узел следует иссечь и отправить на гистологическое исследование.
Видео техники пальпации лимфатических узлов
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Неспецифический брыжеечный лимфаденит (I88.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В клинической классификации различают следующие виды мезаденита:
Выделяют следующие формы данного заболевания:
По клиническому течению выделяют:
Этиология и патогенез
Этиология. Причиной неспецифического воспаления мезентериальных лимфоузлов являются бактерии (стафилококк, стрептококк, энтерококк, кишечная палочка) и их токсины.
Патогенез. Бактерии и их токсины поступают в организм энтерогенным путем. Из пищевого канала в мезентериальные лимфоузлы они проникают через слизистую оболочку кишки при условии нарушения ее целостности такими патологическими состояниями, как дизентерия, энтероколиты, пищевая токсикоинфекция, гельминтозы. Известно, что в конечном отделе подвздошной кишки чаще, чем в других ее сегментах, отмечаются стазы, механические повреждения слизистой оболочки, медленный пассаж пищевых масс. Это ведет к возникновению катаральных состояний, способствующих проникновению инфекции в мезентериальные лимфоузлы. Нередко в подвздошную кишку происходит обратный заброс содержимого толстой кишки вследствие несовершенства илеоцекального клапана, что приводит к аутоинфекции и аутоинтоксикации. Этим объясняют более частое поражение лимфоузлов илеоцекальной группы и конечной части подвздошной кишки.
Патоморфология. Средние размеры неизменных лимфатических узлов колеблются от 0,4 до 1 см. При остром неспецифическом мезадените размеры лимфоузлов заметно увеличиваются. В них появляются характерные патоморфологические изменения: расширение синусов, сопровождаемое простым или гнойным катаром; десквамация эндотелия, инфильтрация его лейкоцитами; гиперплазия фолликулов и мякотных тяжей. При хроническом воспалительном процессе ткань лимфоузлов подвергается склеротическим и атрофическим изменениям.
Эпидемиология
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
При осмотре пациента обращает на себя внимание болезненность при пальпации живота в области пупка или чуть правее от него (зависит от анатомических особенностей). Но не редко мезаденит может проявляться болевым синдромом в правой подвздошной или паховой области в купе с симптомом раздражения брюшины, что часто дает повод ошибиться и выставить диагноз острого аппендицита. В таких случаях диагноз мезаденита устанавливается уже в ходе аппендэктомии (удалении аппендикса) на операционном столе. В таком случае удаляется червеобразный отросток и 1-2 брыжеечных лимфатических узла для проведения биопсии, а живот ушивается послойно без дренирования.
Острый деструктивный неспецифический мезаденит имеет свои особенности. При данной форме заболевания приступы боли бывают продолжительностью 5-7 ч и возникают чаще, чем при простом мезадените. У ряда больных боль носит постоянный характер. Более часто наблюдаются и диспепсические расстройства. Температура тела всегда повышена, нередко выше 38″С. Определяется симптом Блюмберга и напряжение мышц передней стенки живота. Диагноз затруднен. Заболевание выявляют во время операции. При остром гнойном мезадените в брюшной полости содержится около 100 мл серозно-гнойного или гнойного выпота. Брыжейка тонкой кишки в области илеоцекального угла отечна, лимфоузлы увеличены до 2-3 см в диаметре, инъецированы, рыхлые, покрыты фибринозным налетом. При остром гнойно-некротическом мезадените в брюшной полости содержится гнойный выпот, отек брыжейки еще более выражен, мезентериальные лимфоузлы достигают 3-4 см в диаметре, отмечается их расплавление, видны участки некроза. Фибринозный налет, покрывающий брыжейку, распространяется на петли тонкой и толстой кишок, брюшину.
Диагностика
Диагноз устанавливают при наличии характерных клинических признаков признаков.
Диагноз подтверждают с помощью лапароскопии. Большое диагностическое значение имеют ультразвуковое исследование органов брюшной полости и компьютерная томография. Однако чаще правильный диагноз устанавливают только в результате интраоперационной биопсии мезентериальных лимфатических узлов.
Подтверждается диагноз при лапароскопии или во время оперативного вмешательства.
Что такое шейный лимфаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
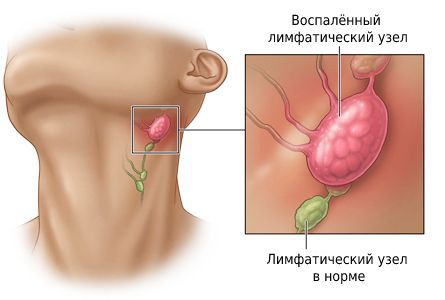
Шейный лимфаденит — это увеличение лимфатических узлов в области шеи, вызванное воспалением.
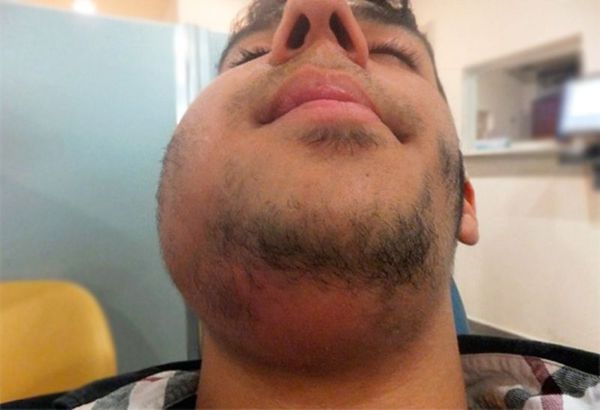
При остром лимфадените увеличенный лимфоузел становится плотным и болезненным, кожа воспалённой области краснеет, повышается местная температура и появляется слабость. При хроническом лимфадените других симптомов, кроме увеличения лимфоузла, может не быть.
Причины шейного лимфаденита
Лимфаденит может возникать из-за воспаления в зубочелюстной системе и ЛОР-органах. Реже его причиной становятся местные заболевания кожи, например фурункул, карбункул и нагноившаяся эпидермальная киста.
К развитию шейного лимфаденита могут приводить специфические и неспецифические возбудители. В первом случае лимфаденит сопровождает основное заболевание, особенности воспаления лимфоузлов напрямую зависят от возбудителя.
Во втором случае причиной становятся гнойные раны и воспалительные процессы, связанные с тканями зуба и периодонтом, например кариес, осложнённый периодонтитом. Клиническая картина от возбудителя при этом не зависит.
Возбудители специфического лимфаденита:
Возбудители неспецифического лимфаденита:
Симптомы шейного лимфаденита
Когда в организм проникают вирусы и бактерии, лимфатическая система реагирует на них одной из первых. Поэтому шейный лимфаденит может быть первым проявлением основного заболевания. Позже к нему присоединяются другие симптомы, характерные для туберкулёза, сифилиса, чумы, ВИЧ или других инфекций.
Симптомы острого лимфаденита
При остром серозном лимфадените:
Эти симптомы — повод немедленно обратиться за медицинской помощью.
При остром гнойном лимфадените клинические признаки более выражены. Возбудители воспаления и их токсины распространяются по организму и попадают в системный кровоток, поэтому интоксикация нарастает и симптомы усиливаются.
Симптомы острого гнойного лимфаденита:
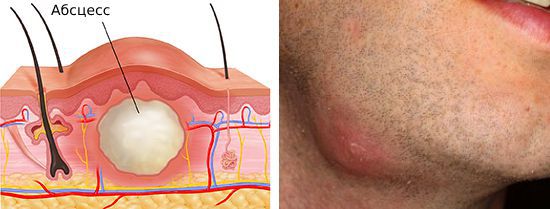
На этой стадии лимфатический узел нагнаивается, но близлежащие ткани ещё не поражены. Без своевременной медицинской помощи воспаляются соседние лимфатические узлы и окружающие ткани и возникает осложнение лимфаденита — аденофлегмона.
Симптомы хронического лимфаденита
Хронический лимфаденит часто протекает без симптомов. При обострении основного заболевания, например тонзиллита или ринита, лимфоузел увеличен и причиняет умеренную боль пациенту.
Зачастую при излечении или стабилизации основного заболевания признаки лимфаденита тоже исчезают. Но иногда после нескольких обострений ткани лимфоузла разрастаются. Такой узел не болит, но увеличен. Из-за его поверхностного расположения пациенты часто самостоятельно обнаруживают изменение. Обычно они замечают, что под кожей на шее появился «перекатывающийся шарик». Это свойственно именно хроническому лимфадениту, так как лимфатический узел не сращён с окружающими тканями.
Патогенез шейного лимфаденита
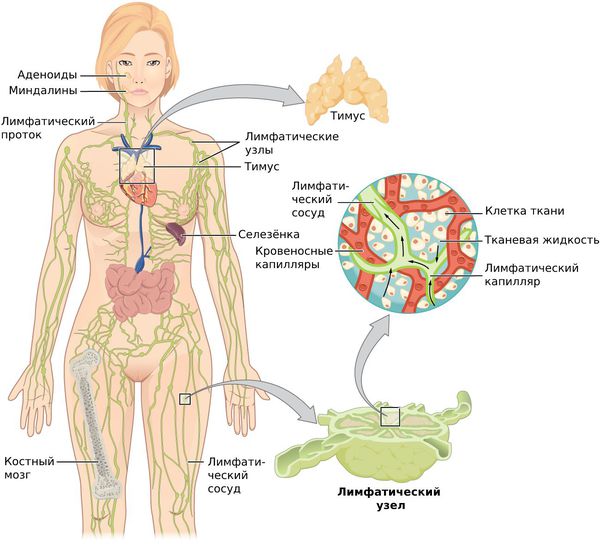
Лимфатическая система — это сеть органов, сосудов и лимфатических узлов, расположенных по всему телу.
Функции лимфатической системы:
При воспалительных процессах, чаще гнойных, лимфа (бесцветная жидкость с большим количеством лимфоцитов) с бактериями и токсинами из очага поражения поступает в лимфатические узлы — небольшие структуры, которые фильтруют лимфатическую жидкость. Проходя сквозь них, лимфа обогащается лимфоцитами и антителами и очищается от инородных частиц: микробных тел, погибших и опухолевидных клеток, пылевых частиц. Они задерживаются и уничтожаются в лимфоузлах.
Проще говоря, лимфатические узлы выступают барьером, который не даёт инфекции распространяться по организму. Однако при слабом иммунитете и высокой патогенности микробов узел инфицируется и воспаляется. Он увеличивается и становится болезненным, но окружающие ткани в патологический процесс ещё не вовлечены. Затем воспаление нарастает, поражаются близлежащие ткани и симптомы интоксикации становятся более выраженными.
В дальнейшем лимфатический узел нагнаивается. Сперва гной находится внутри него и за пределы капсулы не распространяется. Без лечения пациент чувствует себя всё хуже, гноя в лимфатическом узле становится больше, затем капсула разрывается и гнойное содержимое проникает в окружающие ткани.
Классификация и стадии развития шейного лимфаденита
По типу возбудителя
Неспецифические (клиническая картина не зависит от возбудителя):
Специфические (лимфаденит сопровождает основное заболевание, его течение напрямую зависит от возбудителя):
По типу течения заболевания
По локализации входных ворот инфекции
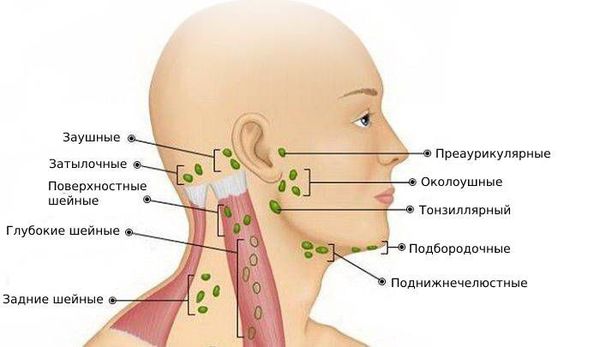
По расположению лимфоузлов
Стадии развития заболевания
На начальных стадиях ткани лимфатического узла могут либо полностью восстановиться, либо заболевание переходит в тяжёлую стадию или хроническую форму. Это зависит от характера и агрессивности возбудителя, состояния иммунитета и оказанной медицинской помощи.
При хроническом течении лимфаденита изменяется структура лимфатического узла, лимфоидная ткань разрастается, могут появиться очаги распада и некроза. В таком состоянии узел может находиться много лет, но при этом не беспокоить. Однако при снижении защитных сил организма хроническое воспаление может обостриться и возникнет гнойный процесс.
Осложнения шейного лимфаденита
При своевременном обращении к врачу неспецифический шейный лимфаденит полностью обратим. Если же визит к доктору откладывать, заниматься самолечением или игнорировать проблему, то часто развиваются осложнения.
Одно из них — аденофлегмона, или гнойное воспаление жировой клетчатки, окружающей поражённый лимфоузел. Симптомы аденофлегмоны:
Общее состояние пациента тяжёлое, ему требуется неотложная медицинская помощь.
Более редкое осложнение — нагноение лимфатического узла с образованием абсцесса или флегмоны. Флегмона — острое разлитое гнойное воспаление клетчаточных пространств. В отличие от абсцесса она не имеет чётких границ.
Активное распространение инфекции в организме может приводить к тяжёлому общему осложнению — сепсису, при котором возбудитель попадает в кровь и может поразить любой орган. При сниженном иммунитете организм не справляется с инфекцией и пациент может погибнуть.
Если организм ослаблен и не может противостоять нагноению лимфатического узла, но ему удаётся не дать инфекции распространиться по организму, то очаг воспаления и здоровых тканей разграничивается. В результате образуется капсула, внутри которой накапливается гной. Со временем гноя становится больше, капсула разрывается и образуется свищевой ход, через который гной выходит наружу. Сформировавшийся свищевой ход после опорожнения абсцесса длительно заживает, и в итоге образуется грубая рубцовая ткань.
При абсцедирующем лимфадените и аденофлегмоне часто развивается тромбофлебит — опасное заболевание, при котором венозная стенка воспаляется, а в просвете сосуда образуется тромб. На фоне тромбофлебита может развиться другое серьёзное заболевание — энцефалит, или воспаление тканей головного мозга.
Диагностика шейного лимфаденита
Диагностические мероприятия при шейном лимфадените можно разделить на клинические, аппаратные и лабораторные.
Клиническое обследование
Сбор жалоб: пациент обычно отмечает боли в области поражённого лимфатического узла, признаки общей интоксикации организма и симптомы основного заболевания.
Изучение анамнеза: врач выясняет интенсивность, характер течения и время появления симптомов. Также он узнаёт о социально-бытовых условиях жизни пациента, иммунном статусе, наличии хронических и вирусных заболеваний.
Клинический осмотр: оценивается симметричность лица и шеи, наличие отёчности и покраснения. Все шейные лимфатические узлы ощупываются с обеих сторон. Если выявлен изменённый лимфоузел, то врач описывает его форму, консистенцию, размер, поверхность, расположение, болезненность, подвижность при попытках смещения и состояние симметричного лимфоузла.
Все лимфатические узлы подразделяются на два вида:
Шейные лимфоузлы в основном относятся к поверхностным, лишь некоторые из них расположены под мышцами. Поверхностное расположение облегчает диагностику — зачастую воспалённый узел визуально заметен без дополнительных методов.
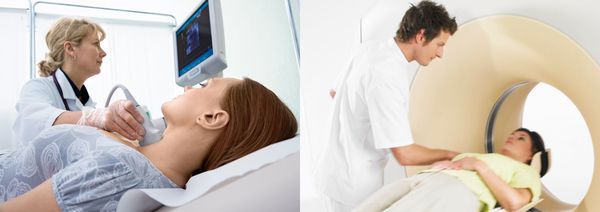
Аппаратные методы
К ним относятся ультразвуковое исследование (УЗИ), компьютерная томография (КТ) и магнитно-резонансная томография (МРТ).
Ультразвуковая диагностика основана на способности звуковых волн отражаться от разных структур организма.
На УЗИ выявляют:
Метод компьютерной томографии использует рентгеновское излучение. При помощи аппарата КТ делаются послойные снимки, а компьютерная программа собирает их в трёхмерное изображение.
Компьютерная томография позволяет:
При проведении КТ черепа можно выявить причины заболевания, например воспаление в области внутреннего уха, в тканях, окружающих зуб, и в полости верхнечелюстной пазухи.
МРТ схожа с КТ, однако точнее и безопаснее, так как проводится без рентгеновского излучения.
Лабораторные методы
Дифференциальная диагностика
Лечение шейного лимфаденита
Устранение первичного очага инфекции
К шейному лимфадениту часто приводит острый или обострившийся периодонтит и осложнения запущенного кариеса, например острый гнойный периостит.
Если зуб можно сохранить, то корневые каналы очищают и пломбируют. Если восстановить зуб невозможно, то его удаляют. При сформировавшемся гнойном очаге больной зуб лечат или удаляют, абсцесс вскрывают. Если шейный лимфаденит развился из-за заболевания ЛОР-органов, также следует устранить очаг острого воспаления.
Медикаментозная терапия
Физиотерапевтическое лечение
Физиотерапевтические методы применяют в России для уменьшения сроков медикаментозного лечения, однако научно обоснованных доказательств их эффективности недостаточно.
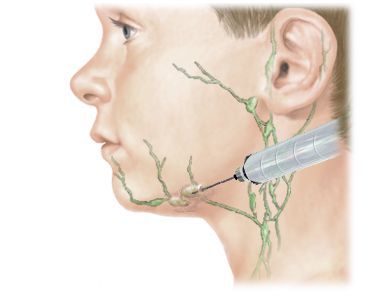
Хирургическое вмешательство
Вскрытие гнойного очага показано при гнойной форме лимфаденита и аденофлегмоне. В зависимости от размеров очага операция проводится под местной или общей анестезией. При хирургическом вмешательстве гнойное содержимое и ткани распавшегося лимфатического узла удаляются.
После хирургической обработки в рану помещают дренаж, который обеспечивает отток гноя и не даёт краям раны срастаться. Затем рану обрабатывают, обновляют её края и ушивают.
Дезинтоксикационная терапия
Диета
Рекомендовано сбалансировано питаться и потреблять достаточно витаминов, макро- и микроэлементов.
Особенности лечения лимфаденита
Лечение шейного лимфаденита напрямую зависит от стадии и формы заболевания.
При остром серозном лимфадените особое внимание уделяется первичному очагу воспаления: воспалительным заболеваниям зубов, полости рта и ЛОР-органов. Если первичный воспалительный процесс остановить на ранних стадиях, то симптомы острого серозного лимфаденита также становятся менее выраженными.
При развитии гнойной формы устраняют первичный очаг, вскрывают гнойник и удаляют ткани распавшегося лимфоузла. Пациент обычно находится в больнице под круглосуточным наблюдением. Проводятся ежедневные перевязки, назначают антибактериальную, противовоспалительную, антигистаминную и дезинтоксикационную терапию.
При хроническом гиперпластическом лимфадените поражённый лимфатический узел удаляют, лечение также проводится в больнице. Фрагменты тканей отправляют в лабораторию, обрабатывают и исследуют под микроскопом. Эта процедура позволяет исключить онкологическое заболевание и предупредить его развитие.
Прогноз. Профилактика
Прогноз благоприятный, если своевременно обратиться к врачу. Раннее лечение поможет предотвратить необратимые изменения лимфатического узла и сохранить его функции.
Для профилактики шейных лимфаденитов нужно раз в полгода посещать стоматолога.
Другие профилактические меры помогут укрепить иммунную систему и не допустить заражения.