s32 код по мкб 10
S32 код по мкб 10
На долю рака гортани приходится примерно 40% всех злокачественных опухолей головы и шеи. Он обычно развивается у лиц в возрасте 45—75 лет. Мужчины заболевают в 10 раз чаще женщин. С 1990 г. наметилась тенденция к снижению смертности от рака гортани, хотя абсолютное число смертей увеличилось, что объясняется увеличением средней продолжительности жизни.
Эти симптомы могут быть как изолированными, так и появляться в различных сочетаниях. Возможны метастазы в регионарные лимфатические узлы.
P.S. Если охриплость голоса не проходит в течение 2-3 нед., больному следует обязательно проконсультироваться у оториноларинголога.
б) Причины и механизмы развития. Инвазивный рак гортани может развиться из эпителиальной дисплазии и особенно рака in situ. Более чем в 90% случаев рак гортани представляет собой ороговевающий или неороговевающий плоскоклеточный рак. К редким формам рака гортани относятся бородавчатый рак, аденокарцинома, карциносаркома, фибросаркома и хондросаркома.
Большинство больных раком гортани были или являются заядлыми курильщиками и зачастую злоупотребляют алкоголем. К более редким этиологическим факторам относятся хроническая интоксикация соединениями хрома, никеля и урана, а также работа на производстве асбеста, радиоактивное облучение.
Выявлены различия в локализации опухоли в пределах гортани в зависимости от географии региона и этнического состава населения. Например, рак надскладочного пространства чаще встречается в Испании и некоторых районах Африки, чем в Германии.
Рак гортани инфильтрирует слизистую оболочку и подслизистые ткани и метастазирует по лимфатическим путям и через кровь. Пределы распространения рака гортани по сосудам детерминированы эмбриологически. Рак надскладочного пространства обычно ограничивается этим отделом гортани и распространяется кпереди в преднадгортанное пространство.
Рак голосовых складок прорастает в подскладочное пространство чаще, чем в надскладочное. Рак «трансщелевого» пространства представляет собой рак голосовых складок, желудочка гортани и складок преддверия. Точно установить место его возникновения бывает невозможно. Особенности строения сети лимфатических сосудов гортани влияют на частоту поражения регионарных лимфатических узлов метастазами.
При одностороннем поражении голосовой складки раком перекрестные метастазы в лимфатические узлы противоположной стороны наблюдаются редко. Если опухоль затрагивает противоположную голосовую складку, переходя через переднюю или заднюю спайки, или распространяется на трахею, или исходит из надскладочного пространства, то двусторонние метастазы выявляют чаще.
При первичном обращении больных раком гортани отдаленные метастазы наблюдаются относительно редко. Возможны также случаи синхронного или метахронного рака дыхательных путей и ЖК Г.
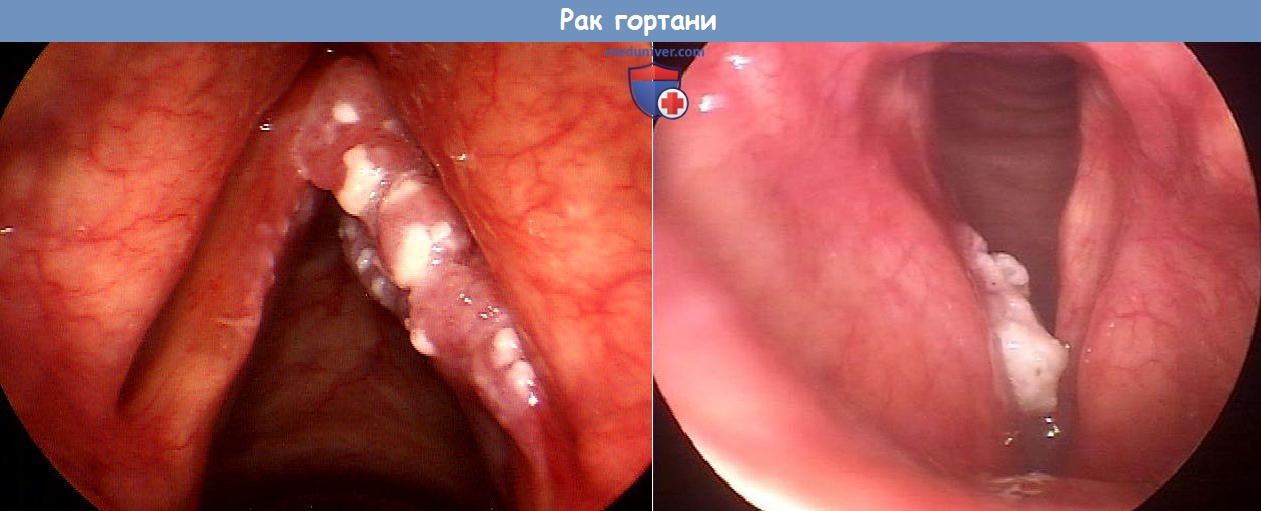
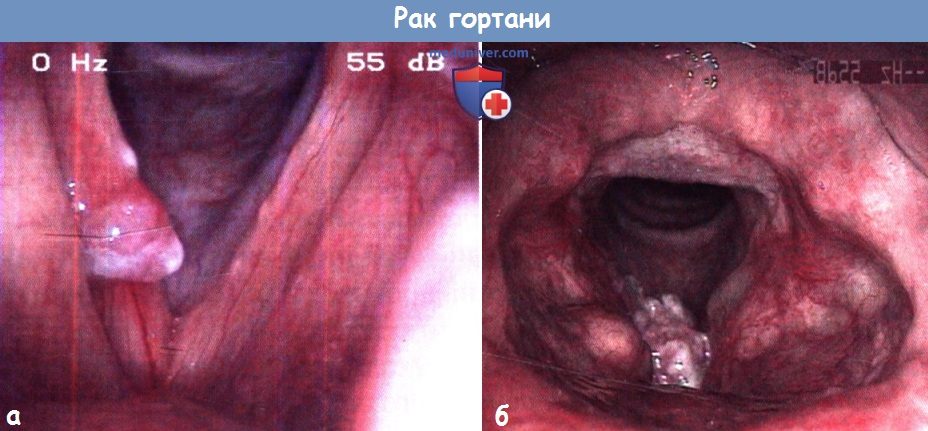
в) Диагностика. Диагноз основывается на результатах непрямой ларингоскопии, видеоларингоскопии и стробоскопии. Во время исследования необходимо установить место и протяженность опухоли и подвижность голосовых складок. Микроларингоскопия позволяет точно установить место и протяженность опухоли, а также осмотреть расположенные под углом к ларингоскопу и труднодоступные желудочки гортани и грушевидные карманы и описать внешний вид опухоли, в частности ее нодулярность, характер роста (экзофитный или эндофитный), наличие гранулем или изъязвлений. Для оценки глубины прорастания выполняют КТ и МРТ.
г) Дифференциальный диагноз. Хронический ларингит и его особые формы, доброкачественные опухоли гортани.
Эти методы лечения часто сочетают друг с другом. Химиотерапия без других методов лечения при раке гортани неэффективна, но ее часто назначают вместе с лучевой терапией. Пятилетняя выживаемость при таком подходе составляет 10%. Лучевую терапию проводят только дистанционно, используя в качестве источника мегавольтного излучения кобальт. За исключением случаев, когда опухоль соответствует стадии T1N0 и в некоторых случаях T2N0 и особенно при наличии метастазов в лимфатические узлы, хирургическое лечение более предпочтительно по сравнению с лучевой терапией.
У больных с далекозашедшими стадиями заболевания наилучшие результаты дает комбинированное лечение: хирургическое вмешательство в сочетании с химиолучевой терапией.
К осложнениям после лучевой терапии относятся стойкий отек, затрудняющий объективную оценку состояния тканей в области шеи и выявление рецидивов. Причиной развития отека обычно бывает лучевой некроз хрящей (хондрорадионекроз), который может потребовать выполнения ларингэктомии. К другим осложнениям относятся дисфагия, агевзия, ксеростомия и синдром «сухого глаза».
У больных, которым хирургическое вмешательство выполняют после полного курса лучевой терапии, условия для заживления раны значительно хуже и прогноз менее благоприятный.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Повреждения костей таза
Общая информация
Краткое описание
Вывих крестцово-подвздошного сустава — нарушение конгруэнтности суставных поверхностей подвздошной и крестцовой костей под действием травмы.
Название протокола: Повреждения костей таза
Код протокола:
Коды по МКБ-10:
S32.1 Перелом крестца
S32.2 Перелом копчика
S32.3 Перелом подвздошной кости
S32.4 Перелом вертлужной впадины
S32.5 Перелом лобковой кости
S32.7 Множественные переломы пояснично-крестцового отдела позвоночника и костей таза
S32.8 Переломы других и неуточненных частей пояснично-крестцового отдела позвоночника и костей таза
S33.2 Вывих крестцово-подвздошного сустава и крестцово-копчикового соединения
S33.4 Травматический разрыв лобкового симфиза [лонного сочленения]
S33.6 Растяжение и повреждение капсульно-связочного аппарата крестцово-подвздошного сустава
S33.7 Растяжение и повреждение капсульно-связочного аппарата другой и неуточненной части пояснично-крестцового отдела позвоночника и таза
Сокращения, используемые в протоколе:
ВИЧ – вирус иммунодефицита человека
УЗИ – ультразвуковое исследование
ЭКГ – электрокардиограмма
Дата разработки протокола: 2013 год.
Категория пациентов: больные с переломами костей таза.
Пользователи протокола: травматологи, ортопеды, хирурги стационаров и поликлиник.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ АО-Tile (Ассоциация остеосинтеза) [1]
При повреждениях таза применяется классификация по АО-Tile. Данная классификация универсальна, учитывает направление действия смещающих моментов, локализацию и характер повреждения связочного аппарата и стабильность тазового кольца, что значительно облегчает диагностику и выбор оптимального метода лечения.
В соответствии с классификацией, повреждения таза делятся на 3 типа:
1. Переломы типа А — стабильные, с минимальным смещением и, как правило, без нарушения целостности тазового кольца.
2. Переломы типа В — так называемые ротационно-нестабильные (но вертикально-стабильные), возникающие вследствие воздействия на таз боковых компрессионных или ротационных сил.
3. Переломы типа С — повреждения с ротационной и вертикальной нестабильностью, с полным разрывом тазового кольца.
А — все переломы без повреждения тазового кольца. Это отрыв передневерхнего или передненижнего гребня подвздошных костей, переломы седалищных бугров. К типу А2 относятся одно- или двусторонние переломы лонных и седалищных костей, но без смещения фрагментов, поэтому с сохраненным, в стабильном состоянии тазовым кольцом. К типу A3 отнесены поперечные или краевые переломы крестца и копчика, как без, так и с минимальным смещением.
В — повреждения характеризуются ротационной нестабильностью. При этом связочный комплекс задних отделов таза и дна остается неповрежденным или частично поврежденным с одной или двух сторон. Переломы типа В1 называются повреждениями типа «открытая книга» или наружно-ротационно нестабильным. Обе половины таза нестабильны, развернуты с одной или с двух сторон, а лобковый симфиз разорван.
При повреждениях типа В2 происходит разрыв крестцово-подвздошных связок с одной стороны с переломом лобковых и седалищных костей той же половины таза. При этом лобковый симфиз может быть как сохраненным, так и разорванным, чаще в передне-заднем направлении. Сзади может иметь место перелом крестца, но при этом не происходит смещения тазового кольца вертикально.
К типу ВЗ отнесены двусторонние переломы заднего и переднего полуколец таза, как правило, с одной стороны имеется повреждение по типу «открытая книга» с другой стороны типа «закрытая книга».
С — анатомически тяжелые повреждения с ротационной и вертикальной нестабильностью. Они характеризуются полным разрывом тазового кольца и дна, включая весь задний комплекс крестцово-подвздошных связок. Смещение тазового кольца уже происходит и по горизонтали и по вертикали. При повреждениях типа С1 с выраженным односторонним смещением могут быть односторонний перелом подвздошной кости, переломовывих в крестцово-подвздошном сочленении или полный вертикальный перелом крестца; повреждение в заднем полукольце таза происходит с одной стороны. При повреждениях типа С2 разрушения тазового кольца более существенны, особенно в задних отделах. С одной стороны имеется повреждение типа С1, с другой типа В. Повреждения типа СЗ обязательно двусторонние типа С. При переломах вертлужной впадины применяется классификация АО-Letournel.
2. Тип В — линия перелома или хотя бы ее часть проходит по суставу. При переломе типа В1 линия перелома располагается поперечно. Перелом может быть Т-образным (В2). При повреждениях типа ВЗ в зону перелома включается передняя колонна или задняя колонна полупоперечно.
3. Тип С — переломы обеих колонн и соответствующих частей суставных поверхностей вертлужной впадины. Имеются значительные анатомические разрушения, распространяющиеся на кости таза. При повреждениях типа С1 линия перелома распространяется на подвздошную кость. При повреждениях типа С2 разобщение костных фрагментов идет по передней границе всей подвздошной кости и передней колонны. Если в зону перелома вовлекаются крестцово-подвздошное сочленение и крестец, то эти повреждения относятся к самому опасному для жизни больного типу – СЗ.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные диагностические мероприятия до/после оперативных вмешательств:
1. Общий анализ крови
2. Общий анализ мочи
3. Рентгенография таза (3 проекции)
4. Исследование кала на яйца гельминтов
5. Микрореакция
6. Определение глюкозы
7. Определение времени свертываемости длительности кровотечения
8. ЭКГ
9. Биохимический анализ крови
10. Определение группы крови и резус-фактора
Дополнительные диагностические мероприятия до/после оперативных вмешательств:
1. Тропонины, BNP, Д-димер, гомоцистеин (по показаниям)
2. Обследование на ВИЧ
3. Компьютерная томография таза,
4. Рентгенография органов грудной клетки
5. УЗИ органов брюшной полости и малого таза, почек
Дополнительные обследования необходимы при сопутствующих заболеваниях и повреждениях, а также при развитии осложнений.
Диагностические критерии
Жалобы: на боли, деформацию в области таза, нарушение опороспособности конечности(ей).
Анамнез: наличие травмы.
Физикальное обследование: при осмотре отмечается вынужденное положение больного, наружная ротация стоп, полусогнутое положение в тазобедренном и коленном суставах, асимметрия таза, кровоизлияние в окружающие ткани, укорочение конечности; при пальпации болезненность, усиливающаяся при нагрузках, положительный симптом Ларрея, Вернейля.
Лабораторные показатели могут быть в пределах нормы, при нестабильных повреждениях возможно снижение уровня гемоглобина и эритроцитов, повышение уровня лейкоцита и СОЭ.
Инструментальные исследования: проводится обзорная рентгенография в переднезадней проекции, дополнительная рентгенография входа в таз (рентгеновская трубка устанавливается под углом 30-45° краниально) и выхода из таза (рентгеновская трубка устанавливается под углом 30-45° каудально). При переломах вертлужной впадины для уточнения диагноза и определения тактики лечения необходимо произвести дополнительные рентгенографические исследования: подвздошная и запирательная проекции. Для проведения рентгенографии в подвздошной и запирательной проекции больного укладывали с поворотом туловища или тубуса рентген аппарата на 30-45 градусов вправо и влево.
Компьютерная томография. При затруднении четкой интерпретации обзорной рентгенограммы из-за суперпозиции костей назначается компьютерная томография таза.
Показания для консультации специалистов
При подозрении на повреждении органов мочеполовой системы, необходима консультация уролога, гинеколога. По показаниям консультация смежных специалистов (нейрохирурга, хирурга, сосудистого хирурга и т.д.).
Лечение
Цель лечения: устранение смещения и фиксация костных отломков, восстановление функции таза.
Тактика лечения
На догоспитальном этапе:
— при открытых переломах – остановка кровотечения (давящая повязка, прижатие сосуда), наложение стерильной повязки;
— транспортная иммобилизация: используют пневматические, вакуумные шины, тазовый пояс.
Режим в зависимости от тяжести состояния – 1, 2, 3. Диета – 15; другие виды диет назначаются в зависимости от сопутствующей патологии
Дополнительные лекарственные препараты:
— при явлениях травматического шока: инфузионная терапия – кристаллоидные (например: р-р натрия хлорида 0,9% – 500,0-1000,0, декстроза 5% – 500,0) и коллоидные р-ры (например: декстран – 200-400 мл., преднизолон 30-90 мг);
— иммуннокорректоры.
Консервативное лечение: уложить больного в положении по Волковичу, наложение скелетного вытяжения, наложение гамака, тазового бандажа.
Профилактические мероприятия (профилактика сопутствующих заболеваний):
— препараты для профилактики и лечения жировой эмболии и тромбоэмболических осложнений (надропарин кальций 0,3мл *1-2 раза в день п/к, эноксапарин 0,4 мл *1-2 раза в день п/к, фондапаринукс натрия 2,5мг*1 раз в день, ривароксабан 1 таб* 1 раз в день);
— вазокомпрессия нижних конечностей с применением эластичных бинтов или чулков.
Для профилактики пневмонии необходимо ранняя активизация больного, ЛФК, дыхательная гимнастика и массаж.
Дальнейшее ведение
В послеоперационном периоде для профилактики нагноения послеоперационной раны назначается антибиотикотерапия (цефуроксим 750мг*2 раза в день в/м, цефазолин 1,0мг*4 раза в день в/м, цефтриаксон 1,0мг*2 раза в день в/м), метронидазол 100,0*3 раза в день в/в и инфузионная терапия.
Больной в ранние сроки активизируется, обучается передвижению на костылях без нагрузки на оперированную конечность, выписывается на амбулаторное лечение после освоения техники передвижения на костылях. Контрольные рентгенограммы проводятся на 6, 12 и 36 неделе после операции.
Реабилитация: ЛФК в послеоперационном периоде:
1. В занятия включают элементарные упражнения для дистальных отделов нижних конечностей, выполняют многократные сгибания и разгибания пальцев ног, сгибания и разгибания в голеностопных суставах, выполняемые до появления легкого утомления в икроножных мышцах, которые активизируют так называемый мышечный насос и способствуют профилактике тромбофлебита.
2. Дыхательные упражнения статического и динамического характера выполняют в соотношении 1:2. Кроме того, расслаблению мышц области поясницы и тазовой области содействуют статические упражнения в грудном дыхании. При их выполнении улучшается кровообращение в мышцах спины и пояснично-крестцовой области за счет ритмичных сокращений грудной части подвздошно-реберной мышцы.
3. В облегченных условиях больной выполняет активные движения ногами (скользя стопами по плоскости кровати, с подведением скользящей плоскости, роликовой тележки и др.), так как поднятие прямой ноги может вызвать болевой синдром в связи с натяжением длинных мышц спины.
4. Для восстановления опороспособности, в частности рессорной функции конечностей, в занятия включаются активные движения пальцами стоп, тыльное и подошвенное сгибание стоп, круговые движения стопами, осевое давление на подстопник, захватывание пальцами стоп мелких предметов и их удержание.
5. Изометрическое напряжение мышц поясницы и тазового пояса для предупреждения атрофии мышц и улучшения регионарной гемодинамики, интенсивность напряжений увеличивают постепенно, длительность 5-7 секунд. Количество повторений 8-10 за одно занятие.
6. Для усиления кровоснабжения пояснично-крестцового отдела позвоночника используют упражнения, вовлекающие в движение крупные мышцы, окружающие тазобедренный сустав. Исключают упражнения, выполняемые выпрямленными ногами как на весу, так и на опоре.
7. Формирование временных компенсаций во время занятий лечебной физкультурой касается прежде всего необычных двигательных актов, таких как приподнимание таза в положении больного лежа на спине, повороты в кровати и вставание.
Число занятий постепенно увеличивают от 3-5 до 10-12 в день.
Вопрос о длительности постельного режима после оперативного лечения переломов решается в каждом случае индивидуально. Больные переводятся в вертикальное положение из исходного положения лежа на животе, так как в первое время им не разрешается садиться. В положении лежа на животе пациент передвигается на край кровати, опускает ногу, которая лежит на краю и ставит ее на пол, опираясь на руки, выпрямляется и опускает вторую ногу.
Больные обучаются передвижению с помощью костылей — вначале в пределах палаты, затем отделения. Необходимо помнить, что масса тела при опоре на костыли должна приходиться на кисти рук, а не на подмышечную впадину. В противном случае может произойти сдавление сосудисто-нервных образований, что приводит к развитию так называемого костыльного пареза.
Массаж
Эффективным средством воздействия на состояние местного кровотока и ликвородинамику, а также на функциональное состояние мышц является массаж. При отсутствии противопоказаний, для улучшения периферического кровообращения, профилактики тромбозов, с 3—4-го дня после операции назначают массаж обеих нижних конечностей. Курс лечения составляет 7-10 процедур.
Физические методы лечения
При показаниях назначаются физические факторы, снижающие болезненные ощущения и уменьшающие отек в области оперативного вмешательства:
— ультрафиолетовое облучение;
— ингаляции с лекарственными препаратами;
— криотерапия;
— низкочастотное магнитное поле;
— лазеротерапия.
Курс лечения составляет 5-10 процедур.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
— удовлетворительное стояние костных отломков на контрольных рентгенограммах;
— восстановление функции таза.
Госпитализация
Показания для госпитализации (экстренная госпитализация): показаниями для экстренной госпитализации являются переломы таза и вертлужной впадины типа А, В, С.
Перелом грудного и пояснично-крестцового отдела позвоночника без нарушения функций спинного мозга
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «14» февраля 2019 года
Протокол №54
Перелом грудного и поясничного отделов позвоночника – патологическое состояние, возникающее в ходе нарушения анатомической целостности костей грудных или поясничных позвонков. Происходит под воздействием силы, вызывающей резкие и чрезмерные сгибания позвоночника или при непосредственном воздействии силы (травма).
Название протокола: Перелом грудного и пояснично-крестцового отдела позвоночника без нарушения функций спинного мозга
Код(ы) по МКБ-10:
| Код | Название |
| S22.0 | Перелом грудного позвонка |
| S22.1 | Множественные переломы грудного отдела позвоночника |
| S23.0 | Травматический разрыв межпозвонкового диска в грудном отделе |
| S23.1 | Вывих грудного позвонка |
| S32.0 | Перелом поясничного позвонка |
| S32.7 | Множественные переломы пояснично-крестцового отдела позвоночника и костей таза |
| S33.0 | Травматический разрыв межпозвонкового диска в пояснично-крестцовом отделе |
| S33.1 | Вывих поясничного позвонка |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2018 г).
Сокращения, используемые в протоколе:
| PEEK | – | полиэфирэфиркетон |
| ВОП | – | врач общей практики |
| КТ | – | компьютерная томография |
| ЛФК | – | лечебная физкультура |
| МРТ | – | магнитно-резонансная томография |
| НИИТО | – | научно-исследовательский институт травматологии и ортопедии |
| НПВС | – | нестероидные противовоспалительные средства |
| РКИ | – | рандомизированное когортное исследование |
| УЗИ | – | ультразвуковое исследование |
| ФТЛ | – | физиотерапевтическое лечение |
| ЭКГ | – | электрокардиограмма |
| ЭНМГ | – | электронейромиография |
Пользователи протокола: хирурги, травматологи-ортопеды, нейрохирурги, ВОП.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика. |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация
— шейного отдела;
— грудного отдела
— поясничного отдела.
— осложненный;
— не осложненный.
Универсальная классификация повреждений грудного и поясничного отделов позвоночника Ассоциации остеосинтеза модификация Magerl [9].
Тип А. Компрессия тела позвонка.
А 1.1. Импакция кортикальной пластинки
А 1.2. Клинообразный вколоченный перелом
1. Клинообразный вколоченный перелом, верхний
2. Боковой клинообразный вколоченный перелом
3. Клинообразный вколоченный перелом, нижний
А 1.3. Коллапс тела позвонка
А2. Перелом с раскалыванием
А 2.1. Сагиттальный перелом с раскалыванием
А 2.2. Коронарный перелом с раскалыванием
А 2.3. Раздробленный перелом
Тип В. Повреждения передних и задних элементов с дистракцией.
В1. Связочный задний разрыв (флексионно-дистракционные повреждения).
В 1.1. С поперечным разрывом диска
1. Флексия-подвывих
2. Передний вывих
3. Флексия-подвывих/передний вывих с переломом артикулярного отростка
В 1.2. С переломом типа А тела позвонка
1. Флексия-подвывих и перелом типа А
2. Передний вывих и перелом типа А
3. Флексия-подвывих\передний вывих с переломом суставных отростков и переломом типа А
В2. Задний костный разрыв (флексия-дистракция)
В2.1. Поперечный перелом обеих опорных колонн
В2.2. С поперечным разрывом диска
1. Разрыв педикулы и диска
2. Разрыв фасеточного сустава (флексия-спондилолиз)
В2.3. С переломом типа А тела позвонка
1. Перелом педикулы и перелом типа А
2. Перелом суставных отростков (флексия-спондилолиз) и перелом типа А
В3. Внешний разрыв диска (скручивающее повреждение, тперэкстенэия)
В3.1. Гиперэкстензия-подвывих
1. Без повреждения задней опорной колонны
2. С повреждением задней опорной колонны
В3.2. Гиперэкстензия-спондилолиз
В3.3. Задний вывих
Тип С. Повреждения передних и задних элементов с ротацией.
С1. Повреждения типа А (компрессионные повреждения с ротацией).
С 1.1. Ротационный клинообразный перелом
С1.2. Ротационный перелом с расколом
1. Ротационный сагиттальный перелом с расколом
2. Ротационный корональный перелом с расколом
3. Ротационный раздробленный перелом
4. Отделение тела позвонка
С 1.3. Взрывной перелом с ротацией
1. Неполный взрывной перелом с ротацией
2. Ротационный взрывной перелом с расщеплением
3. Полный ротационный взрывной перелом
СЗ. Ротационные скручивающие повреждения
С3.1. Перелом в виде поперечного среза
С3.2 Косой перелом.
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Диагностические критерии
Жалобы: на боли при пальпации в области поврежденного позвонка, боли при движениях, нарушение опороспособности.
Анамнез: наличие травмы (основные механизмы травмы падение с большой высоты, дорожно-транспортные происшествия).
Физикальное обследование.
При осмотре: вынужденное положение (лежа), отек в области поврежденного отдела позвоночника, кровоизлияние в окружающие ткани;
При пальпации отмечается: боль/болезненность, усиливающая при осевой нагрузке и движениях, в области поврежденного отдела позвоночника.
Лабораторные исследования:
До госпитализации:
Инструментальные исследования
Основные:
Показания для консультации специалистов:
NB! Консультация профильных специалистов при наличии сопутствующих заболеваний органов и систем.
Диагностический алгоритм:
Дифференциальный диагноз
| Диагноз | Обоснование для дифференциальной диагностики | Обследования | Критерии исключения диагноза |
| туберкулез позвоночника | наличие первичного туберкулезного очага; положительная реакция Манту; ограничение движений. | рентгенография: |
(в зависимости от стадии заболевания отмечаются деструктивные полиморфные нарушения со стороны тел и дужек позвонков. возможны вторичные деформации позвонков на фоне заболевания)
КТ;
МРТ;
УЗИ (с подтверждением поражения органов);
положительные онкомаркеры.
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Гентамицин (Gentamicin) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Парацетамол (Paracetamol) |
| Трамадол (Tramadol) |
| Тримеперидин (Trimeperidine) |
| Цефазолин (Cefazolin) |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ
·Перечень основных лекарственных средств:
Перечень дополнительных лекарственных средств: нет.
Хирургическое вмешательство: нет.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
карта наблюдения пациента, маршрутизация пациента:
Перечень основных лекарственных средств:
Перечень дополнительных лекарственных средств: нет.
Хирургическое вмешательство:
Устраняется посттравматическая деформация позвоночника, восстанавливается сагиттальный и фронтальный баланс позвоночного столба проводится фиксация грудного, поясничного и крестцового позвонков.
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Разработчики протокола:
Указание на отсутствие конфликта интересов: нет.
Рецензенты:
Указание условий пересмотра протокола: пересмотр протокола через 5 лет и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.