удаление вмс код по мкб 10 у взрослых
Осложнение механического происхождения, связанное с внутриматочным противозачаточным устройством
Рубрика МКБ-10: T83.3
Содержание
Определение и общие сведения [ править ]
Осложнения внутриматочной контрацепции
Осложнения, связанные с введением ВМК, чаще развиваются у пациенток с нарушением менструального цикла в анамнезе, хроническими воспалительными заболеваниями органов малого маза в стадии ремиссии и при недостаточном учете противопоказаний к введению ВМК.
Осложнения, связанные с ВМК, принято делить на три группы.
• Осложнения, возникшие в момент введения ВМК: разрыв шейки матки, кровотечения, перфорация матки, вазовагальный рефлекс.
• Осложнения, возникшие в процессе контрацепции: болевой синдром, менометроррагии, экспульсии ВМК, воспалительные заболевания органов малого таза, наступление беременности.
Этиология и патогенез [ править ]
Клинические проявления [ править ]
Наиболее часты из возможных осложнений болевой синдром, кровотечения, экспульсия и воспалительные заболевания органов малого таза. Незначительные боли могут появляться сразу после введения ВМК, но они прекращаются через несколько часов или после лечения. Боли в межменструальном периоде и во время менструации отмечают в 9,6-11% случаев, чаще у нерожавших.
Осложнение механического происхождения, связанное с внутриматочным противозачаточным устройством: Диагностика [ править ]
Дифференциальный диагноз [ править ]
Осложнение механического происхождения, связанное с внутриматочным противозачаточным устройством: Лечение [ править ]
Профилактика [ править ]
В течение первой недели после введения ВМК не рекомендуют половую жизнь и интенсивную физическую нагрузку. Первый контрольный осмотр проводят через 7-10 дней, чтобы проверить наличие нитей, убедиться, что ВМК установлен правильно, и разрешить половую жизнь без использования дополнительного метода контрацепции. Также проводят УЗИ в целях уточнения расположения ВМК в полости матки. Последующие осмотры следует проводить через 1 мес, в дальнейшем достаточно не реже 1 раза в 6 мес, а затем ежегодно с проведением бактериоскопического исследования отделяемого шейки матки. УЗИ рекомендуют по показаниям. Следует обучить пациентку после каждой менструации пальпаторно проверять наличие нитей, чтобы не пропустить экспульсию ВМК. При отсутствии нитей необходимо провести УЗИ органов малого таза.
Удаление внутриматочной спирали
Удаление внутриматочной спирали неизбежно после истечения срока ее использования. Иногда эту процедуру приходится выполнять и до указанного времени, чтобы избежать появления возможных побочных эффектов.Удаление внутриматочной спирали должно осуществляться только врачом гинекологом, так как выполнение данной манипуляции специалистом дает ряд преимуществ в будущем (например, врач определит возможные последствия от ВМС, если таковые имеются, и назначит лечение).
Когда нужна Удаление внутриматочной спирали?
Удаление ВМК производят по следующим показаниям:
в ряде случаев по медицинским показаниям:
Противоказаний к проведению данного исследования не имеется.
Подготовка к Удалению внутриматочной спирали
Порядок проведения и оценка результатов Удаления внутриматочной спирали
Обычным методом ВМК рекомендуют извлекать во время менструации с соблюдением всех правил асептики и антисептики. Перед удалением предварительно проводят влагалищное исследование. Шейку матки обнажают в зеркалах, затем её и влагалище обрабатывают любым антисептиком. Контрольные нити ВМК захватывают корнцангом или пинцетом и, потягивая медленно, извлекают средство.
Советы и рекомендации
После удаления ВМК рекомендуется проведение УЗИ органов малого таза в ближайшие несколько дней.
Удаление внутриматочной спирали в ЦИР проводится по предварительной записи,в наших филиалах по адресу : м.Марьино,ул.Люблинская 112,м.Третьяковская или м.Полянка, ул.М.Ордынка д.25,м.Войковская,ул 1-й Новоподмосковный пер., 4, м. Дубровка, ул. Шарикоподшипниковская, 17Б
Лицензия № ЛО-77-01-013791 от 24.01.2017
Центр иммунологии и репродукции © ООО «Лаборатории ЦИР» 2006–2021
Версия для слабовидящих в разработке
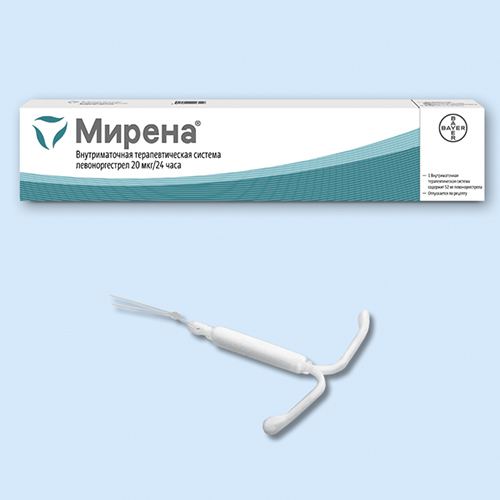
Мирена ® (Mirena ® ) инструкция по применению
Владелец регистрационного удостоверения:
Контакты для обращений:
Лекарственная форма
Форма выпуска, упаковка и состав препарата Мирена ®
Внутриматочная терапевтическая система (ВМС) представляет собой Т-образную левоноргестрел-высвобождающую конструкцию, помещенную в трубку проводника (компоненты проводника: трубка для введения, поршень, указательное кольцо, рукоятка и бегунок). ВМС состоит из белой или почти белой гормонально-эластомерной сердцевины, помещенной на Т-образном корпусе и покрытой непрозрачной мембраной, регулирующей высвобождение левоноргестрела (20 мкг/24 ч). Т-образный корпус снабжен петлей на одном конце и двумя плечами на другом; к петле прикреплены коричневые нити для удаления системы. Т-образная конструкция содержит сульфат бария, что делает ее видимой при рентгеновском обследовании. ВМС свободна от видимых примесей.
| 1 ВМС | |
| левоноргестрел (микронизированный) | 52 мг |
Вспомогательные вещества: сердцевина из полидиметилсилоксанового эластомера; мембрана из полидиметилсилоксанового эластомера, содержащая кремния диоксид коллоидный безводный 30-40% масс.
Фармакологическое действие
Предшествующее применение ВМС Мирена ® не оказывает влияния на репродуктивную функцию. Приблизительно у 80% женщин, желающих иметь ребенка, беременность наступает в течение 12 месяцев после удаления ВМС.
ВМС Мирена ® может применяться для лечения идиопатической меноррагии, т.е. меноррагии при отсутствии гиперпластических процессов в эндометрии (рак эндометрия, метастатические поражения матки, субмукозный или крупный интерстициальный миоматозный узел, приводящий к деформации полости матки, аденомиоз), эндометрита, экстрагенитальных заболеваний и состояний, сопровождающихся выраженной гипокоагуляцией (например, болезнь Виллебранда, тяжелая тромбоцитопения), симптомами которых является меноррагия. Через 3 месяца применения ВМС Мирена ® менструальная кровопотеря у женщин с меноррагией снижается на 62-94% и на 71-95% через 6 месяцев применения. При применении ВМС Мирена ® в течение 2 лет эффективность применения препарата (снижение менструальной кровопотери) сопоставима с хирургическими методами лечения (аблация или резекция эндометрия). Менее благоприятный ответ на лечение возможен при меноррагиях, обусловленных субмукозной миомой матки. Уменьшение менструальных кровопотерь снижает риск железодефицитной анемии. ВМС Мирена ® уменьшает выраженность симптомов дисменореи.
Эффективность ВМС Мирена ® в предупреждении гиперплазии эндометрия во время постоянной терапии эстрогенами была одинаково высокой как при пероральном, так и при чрескожном применении эстрогена.
Фармакокинетика
Активное вещество ВМС Мирена ® левоноргестрел высвобождается непосредственно в полость матки. Рассчитанная скорость высвобождения in vivo в различные временные точки представлена в таблице 1.
Таблица 1. Рассчитанная скорость высвобождения in vivo для ВМС Мирена ®
| Время | Рассчитанная скорость высвобождения in vivo (мкг/24 ч) |
| Исходный этап | 20 |
| Через 1 год после введения | 18 |
| Через 5 лет после введения | 10 |
| Среднее значение в течение 5 лет | 15 |
После введения ВМС Мирена ® левоноргестрел начинает немедленно высвобождаться в полость матки, о чем свидетельствуют данные измерений его концентрации в плазме крови. Системная биодоступность высвобожденного левоноргестрела составляет более 90%.
После введения ВМС Мирена ® левоноргестрел обнаруживается в плазме крови через 1 ч. C max составляет 414 пг/мл и достигается в течение 2 недель после введения. В соответствии со снижающейся скоростью высвобождения медианная концентрация левоноргестрела в плазме крови у женщин репродуктивного возраста с массой тела выше 55 кг уменьшается с 206 пг/мл (25-75-й перцентили: 151 пг/мл-264 пг/мл), определяемых через 6 месяцев, до 194 пг/мл (146 пг/мл-266 пг/мл) через 12 месяцев и до 131 пг/мл (113 пг/мл-161 пг/мл) через 60 месяцев.
Высокая местная экспозиция препарата в полости матки, необходимая для местного воздействия ВМС Мирена ® на эндометрий, обеспечивает высокий градиент концентрации в направлении от эндометрия к миометрию (концентрация левоноргестрела в эндометрии превышает его концентрацию в миометрии более чем в 100 раз) и низкие концентрации левоноргестрела в плазме крови (концентрация левоноргестрела в эндометрии превышает его концентрацию в плазме крови более чем в 1000 раз).
У женщин в постменопаузе, применяющих ВМС Мирена ® одновременно с применением эстрогенов, медианная концентрация левоноргестрела в плазме крови уменьшается с 257 пг/мл (25-75-й перцентили: 186 пг/мл-326 пг/мл), определяемых через 12 месяцев, до 149 пг/мл (122 пг/мл-180 пг/мл) через 60 месяцев. При применении ВМС Мирена ® одновременно с пероральным приемом эстрогенов концентрация левоноргестрела в плазме крови, определяемая через 12 месяцев, увеличивается примерно до 478 пг/мл (25-75-й процентили: 341 пг/мл-655 пг/мл), что обусловлено индукцией синтеза ГСПГ.
Было показано, что масса тела и концентрация ГСПГ в плазме крови влияют на системную концентрацию левоноргестрела, т.е. при низкой массе тела и/или высокой концентрации ГСПГ концентрация левоноргестрела выше. У женщин репродуктивного возраста с низкой массой тела (37-55 кг) медианная концентрация левоноргестрела в плазме крови примерно в 1.5 раза выше.
Левоноргестрел в значительной степени метаболизируется. Наиболее важными путями метаболизма являются восстановление Δ4-3-оксо-группы и гидроксилирование в позициях 2α, 1β и 16β с последующим конъюгированием. CYP3A4 является основным ферментом, участвующим в окислительном метаболизме левоноргестрела. Доступные данные in vitro позволяют предположить небольшую значимость реакций CYP-опосредованной биотрасформации для левоноргестрела в сравнении с восстановлением и конъюгированием.
Общий клиренс левоноргестрела из плазмы крови составляет примерно 1 мл/мин/кг. В неизмененном виде левоноргестрел выводится лишь в следовых количествах. Метаболиты выводятся через кишечник и почками с коэффициентом экскреции, равным приблизительно 1.77. T 1/2 в терминальной фазе, представленной, главным образом, метаболитами, составляет около суток.
Показания препарата Мирена ®
Режим дозирования
ВМС Мирена ® вводят в полость матки. Эффективность сохраняется в течение 5 лет.
ВМС Мирена ® можно применять у женщин, получающих пероральные или трансдермальные препараты для заместительной гормональной терапии (ЗГТ), содержащие только эстроген.
Инструкции по применению ВМС Мирена ®
ВМС Мирена ® поставляется в стерильной упаковке, которую вскрывают только непосредственно перед установкой ВМС. Необходимо соблюдать правила асептики при обращении со вскрытой системой. Если стерильность упаковки кажется нарушенной, ВМС следует уничтожить как медицинские отходы. Так же следует обращаться и с удаленной из матки ВМС, поскольку она содержит остатки гормона.
Установка, удаление и замена ВМС
Рекомендуется, чтобы ВМС Мирена ® устанавливал только врач, имеющий опыт работы с данной ВМС или хорошо обученный выполнению этой процедуры.
В некоторых случаях у пациенток может быть стеноз цервикального канала. Не следует применять избыточное усилие при введении ВМС Мирена ® таким пациенткам.
Женщину нужно повторно обследовать через 4-12 недель после установки, а затем 1 раз в год или чаще при наличии клинических показаний.
У женщин репродуктивного возраста ВМС Мирена ® следует устанавливать в полость матки в течение 7 дней от начала менструации.
ВМС Мирена ® может быть заменена новой ВМС в любой день менструального цикла. ВМС также может быть установлена немедленно после аборта в I триместре беременности при условии отсутствия воспалительных заболеваний половых органов.
Применение ВМС рекомендуется для женщин, имеющих в анамнезе хотя бы одни роды. Установку ВМС Мирена ® в послеродовом периоде следует проводить только после полной инволюции матки, но не ранее чем через 6 недель после родов. При продолжительной субинволюции необходимо исключить послеродовый эндометрит и отложить решение о введении ВМС Мирена ® до завершения инволюции. В случае затруднений при установке ВМС и/или очень сильной боли или кровотечения в течение или после процедуры следует принять во внимание возможность перфорации и принять соответствующие меры, такие как физикальное обследование и УЗИ.
Для профилактики гиперплазии эндометрия при проведении ЗГТ препаратами, содержащими только эстроген, у женщин с аменореей ВМС Мирена ® может быть установлена в любое время; у женщин с сохраненными менструациями установку производят в последние дни менструального кровотечения или кровотечения «отмены».
Удаляют ВМС Мирена ® путем осторожного вытягивания за нити, захваченные щипцами. Если нити не видны, а система находится в полости матки, она может быть удалена с помощью тракционного крючка для извлечения ВМС. При этом может потребоваться расширение канала шейки матки.
Систему следует удалить через 5 лет после установки. Если женщина хочет продолжать применение того же метода, новая система может быть установлена сразу после удаления предыдущей.
В случае необходимости дальнейшей контрацепции у женщин репродуктивного возраста удаление ВМС следует выполнить в течение 7 дней после начала менструации при условии, что у женщины регулярные менструации. Если система удаляется в другое время цикла, или у женщины нерегулярные менструации, и в течение предшествующей недели был половой контакт, женщина подвергается риску забеременеть. Для обеспечения непрерывной контрацепции новая ВМС должна быть введена незамедлительно после удаления предыдущей ВМС, или должен быть инициирован альтернативный метод контрацепции.
Установка и удаление ВМС могут сопровождаться определенными болевыми ощущениями и кровотечением. Процедура может вызвать обморок вследствие вазовагальной реакции, брадикардию или судорожный приступ у пациенток с эпилепсией, особенно при наличии предрасположенности к данным состояниям или в случае стеноза цервикального канала.
После удаления ВМС Мирена ® следует проверить систему на предмет целостности. При трудностях с удалением ВМС отмечались единичные случаи соскальзывания гормонально-эластомерной сердцевины на горизонтальные плечи Т-образного корпуса, в результате чего они скрывались внутри сердцевины. Как только целостность ВМС подтверждена, дополнительного вмешательства данная ситуация не требует. Ограничители на горизонтальных плечах обычно предупреждают полное отделение сердцевины от Т-образного корпуса.
Дополнительная информация для некоторых групп пациенток
Дети и подростки до 18 лет: ВМС Мирена ® показана только после наступления менархе (установления менструального цикла).
Пациентки пожилого возраста: ВМС Мирена ® не изучалась у женщин в возрасте старше 65 лет, поэтому применение ВМС Мирена ® не рекомендуется для данной категории пациенток. ВМС Мирена ® не относится к препаратам первого выбора для женщин в постменопаузном периоде до 65 лет с выраженной атрофией матки.
Пациентки с нарушениями функции печени: ВМС Мирена ® противопоказана женщинам с острыми заболеваниями или опухолями печени.
Пациентки с нарушениями функции почек: ВМС Мирена ® не изучалась у пациенток с нарушениями функции почек.
Инструкция по введению ВМС
Устанавливается только врачом с использованием стерильных инструментов.
ВМС Мирена ® поставляется вместе с проводником в стерильной упаковке, которую нельзя вскрывать до установки.
Подготовка к введению
2. Отодвинуть бегунок вперед в самое дальнее положение для того, чтобы втянуть ВМС внутрь трубки-проводника.
3. Удерживая бегунок в самом дальнем положении, установить верхний край указательного кольца в соответствии с измеренным зондом расстоянием от наружного зева до дна матки.
Не следует продвигать проводник с усилием. При необходимости следует расширить цервикальный канал.
Удаление/замена ВМС Мирена ®
ВМС Мирена ® удаляют путем осторожного вытягивания за нити, захваченные щипцами.
Новая ВМС Мирена ® может быть установлена сразу же после удаления предыдущей.
Побочное действие
При применении ВМС Мирена ® в комбинации с продолжительной ЗГТ эстрогенами у большинства женщин в течение первого года применения циклические кровотечения постепенно прекращаются.
НР, о которых сообщалось в ходе клинических исследований ВМС Мирена ® по показанию «профилактика гиперплазии эндометрия при проведении ЗГТ эстрогенами» (с участием 514 женщин), наблюдались с той же частотой, за исключением случаев, обозначенных сносками (*, **).
Таблица 2. Нежелательные реакции
| Очень часто | Часто | Нечасто | Частота неизвестна |
| Со стороны иммунной системы | |||
| Аллергические реакции, включая сыпь, крапивницу и ангионевротический отек | |||
| Нарушения психики | |||
| Подавленное настроение Депрессия | |||
| Со стороны нервной системы | |||
| Головная боль | Мигрень | ||
| Со стороны пищеварительной системы | |||
| Боли в животе/боли в области малого таза | Тошнота | ||
| Со стороны кожи и подкожных тканей | |||
| Акне Гирсутизм | Алопеция Зуд Экзема Гиперпигментация кожи | ||
| Со стороны костно-мышечной системы | |||
| Боль в спине** | |||
| Со стороны половых органов и молочной железы | |||
| Изменение объема кровопотери, включая увеличение и уменьшение интенсивности кровотечений, «мажущие» кровянистые выделения, олигоменорея и аменорея Вульвовагинит* Выделения из половых путей* | Инфекции органов малого таза Кисты яичников Дисменорея Боль в молочных железах** Нагрубание молочных желез Экспульсия ВМС (полная или частичная) | Перфорация матки (включая пенетрацию)*** | |
| Лабораторные и инструментальные данные | |||
| Повышенное АД | |||
* «Часто» по показанию «профилактика гиперплазии эндометрия при проведении ЗГТ эстрогенами».
** «Очень часто» по показанию «профилактика гиперплазии эндометрия при проведении ЗГТ эстрогенами».
Для описания определенных реакций, их синонимов, и связанных с ними состояний в большинстве случаев использована терминология, соответствующая MedDRA.
Если у женщины с установленной ВМС Мирена ® наступает беременность, относительный риск эктопической беременности повышается.
Партнер может ощущать нити во время полового акта.
Риск возникновения рака молочной железы при применении ВМС Мирена ® по показанию «профилактика гиперплазии эндометрия при проведении ЗГТ эстрогенами» неизвестен. Сообщалось о случаях рака молочной железы (частота неизвестна, см. разделы «С осторожностью» и «Особые указания»).
Сообщалось о следующих НР в связи с процедурой установки или удаления ВМС Мирена ® : боль во время процедуры, кровотечение во время процедуры, вазовагальная реакция, связанная с установкой, сопровождающаяся головокружением или обмороком. Процедура может спровоцировать судорожный приступ у пациенток с эпилепсией.
После установки ВМС сообщалось о случаях сепсиса (включая стрептококковый сепсис группы А), см. раздел «Особые указания».
Противопоказания к применению
При перечисленных ниже заболеваниях/состояниях/факторах риска ВМС Мирена ® следует применять с осторожностью после консультации со специалистом:
Следует обсудить целесообразность удаления системы при наличии или первом возникновении любого из перечисленных ниже заболеваний/состояний/факторов риска:
Применение при беременности и кормлении грудью
Применение ВМС Мирена ® противопоказано при беременности или подозрении на нее.
Во время применения ВМС Мирена ® у некоторых женщин отсутствуют менструальные кровотечения.
Отсутствие менструаций не обязательно служит признаком беременности. Если у женщины нет менструаций, и одновременно имеются другие признаки беременности (тошнота, утомляемость, болезненность молочных желез), то необходимо обратиться к врачу для обследования и проведения теста на беременность.
Если осторожно удалить внутриматочный контрацептив невозможно, следует обсудить целесообразность медицинского аборта. Если женщина хочет сохранить беременность и ВМС удалить невозможно, следует проинформировать пациентку о рисках, в частности, о возможном риске септического аборта во II триместре беременности, послеродовых гнойно-септических заболеваниях, которые могут осложниться сепсисом, септическим шоком и летальным исходом, а также возможных последствиях преждевременных родов для ребенка. В подобных случаях за течением беременности следует тщательно наблюдать. Женщине следует объяснить, что она должна сообщать врачу обо всех симптомах, позволяющих предположить осложнения беременности, в частности о появлении боли спастического характера внизу живота, сопровождающейся повышением температуры тела.
Период грудного вскармливания
Считается, что применение ВМС Мирена ® через 6 недель после родов не оказывает вредного влияния на рост и развитие ребенка. Монотерапия гестагенами не оказывает влияния на количество и качество грудного молока.
После удаления препарата Мирена ® у женщин происходит восстановление фертильности.
Нарушения менструального цикла
14-16 октября, Алматы, «Атакент»
150 участников из 10 стран. Новинки рынка стоматологии. Цены от производителей
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «25» июня 2020 года
Протокол №101
Аномальное маточное кровотечение (АМК) – это широкий термин, который описывает нарушения менструального цикла, включая частоту, регулярность, продолжительность и объем кровопотери вне беременности. До трети женщин испытывают аномальные маточные кровотечения в своей жизни, с нарушениями, чаще всего встречающимися при менархе и перименопаузе. Нормальный менструальный цикл имеет частоту от 24 до 38 дней, длится от 7 до 9 дней, с кровопотерей от 5 до 80 миллилитров. [1] Изменения в любом из этих 4 параметров представляют собой аномальное маточное кровотечение. Старые термины, такие как олигоменорея, меноррагия и дисфункциональное маточное кровотечение, следует отбросить в пользу использования простых терминов для описания природы аномального маточного кровотечения. Изменения в терминологии были впервые опубликованы в 2007 году, после чего были опубликованы обновления от Международной федерации акушерства и гинекологии (FIGO) в 2011 и 2018 годах. Системы FIGO сначала определяют аномальное маточноекровотечение, а затем дают акроним для общей этиологии. Эти описания относятся к хроническим, не гестационным AМК. В 2018 году комитет добавил межменструальное кровотечение и определил нерегулярное кровотечение за пределами 75-го процентиля. [2] Понятие АМК включает в себя такие термины, как тяжелое менструальное кровотечение (heavymenstrualbleeding, HMB), подразумевающее более обильную по объему или длительности менструацию, а также межменструальные кровянистые выделения(Intermenstrualbleeding) [1].
Система определения параметров менструального кровотечения (FIGO)[3].
| параметры | ||
| Межменструальный интервал | короткий | 4 эпизодов за 90 дней) |
| норматив | 24-38 дней | |
| длинный | > 38 дней (1-2 эпизода за 90 дней) | |
| Продолжительность менструального кровотечения | длительная | > 8 дней |
| норматив | ||
| Регулярность менструаций | регулярные | Вариабельность ± |
| нерегулярные | Вариабельность ± >10 дней | |
| Обильность менструации (объем кровопотери) | скудная | |
| норматив | 5-80 мл | |
| обильная | > 80 мл | |
| Категория | Нормальное | Аномальное | |
| Частота | Отсутствие менструаций или кровотечений = аменорея | ||
| Частые ( | |||
| Нормальные (от 24 до 38 дней) | |||
| Редкие (>38 дней) | |||
| Длительность | Длительные (>8 дней) | ||
| Нормальные (≤ 8 дней) | |||
| Регулярность | Регулярное изменение (от самого короткого до самого длинного ≤ 9 дней) | ||
| Нерегулярные (от самого короткого до самого длинного больше 10 дней) | |||
| Объём выделений | Обильные | ||
| Нормальные | |||
| Скудные | |||
| Межменструальное кровотечение (ММК) Кровотечение между регулярными менструациями | Отсутствует | ||
| Беспорядочное | |||
| Циклическое (предсказуемое) | Начало цикла | ||
| Середина цикла | |||
| Конец цикла | |||
| Неплановое кровотечение во время гормональной терапии (например, оральные контрацептивы, контрацептивные кольцо или пластырь) | Не применимо (не применяет гормональную терапию) | ||
| Отсутствует (применяет гормональную терапию) | |||
| Наблюдается | |||
Название протокола: НАРУШЕНИЯ МЕНСТРУАЛЬНОГО ЦИКЛА
| Код МКБ-10 | |
| Код | Название |
| N92 | Обильные, частые и нерегулярные менструации |
| N92.0 | Обильные, частые менструации при регулярном цикле |
| N92.1 | Обильные, частые менструации при нерегулярном цикле |
| N92.2 | Обильные менструации в пубертатном периоде |
| N92.3 | Овуляторные кровотечения |
| N92.4 | Обильные кровотечения в предменопаузальном периоде |
| N92.5 | Другие уточненные формы нерегулярных менструаций |
| N92.6 | Нерегулярные менструации неуточненные |
| N 93 | Другие аномальные кровотечения из матки и влагалища |
| N93.8 | Другие уточненные аномальные кровотечения из матки и влагалища |
| N93.9 | Аномальное маточное и влагалищное кровотечение неуточненное |
Дата разработки/пересмотра протокола: 2014 год (пересмотр 2019 г.)
Пользователи протокола: акушеры – гинекологи, терапевты, врачи общей практики, врачи скорой и неотложной помощи, фельдшеры.
Категория пациентов: пациентки с различными видами нарушения менструальной функции.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующуюпопуляцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| Уровни доказательности | Уровни рекомендаций |
| I: Доказательность основана, по крайней мере, на данных одного рандомизированного контролируемого исследования II-1: Доказательность основана на данных контролируемого исследования с хорошим дизайном, но без рандомизации II-2: Доказательность основана на данных когортного исследования с хорошим дизайном (проспективного или ретроспективного) или исследования типа «случай-контроль», предпочтительно многоцентрового или выполненного несколькими исследовательскими группами II-3: Доказательность основана на данных сравнительного исследования с вмешательством или без вмешательства. Убедительные результаты, полученные в ходе неконтролируемых экспериментальных испытаний (например, такие как результаты лечения пенициллином в 1940-х) могли также быть включены в эту категорию III: Доказательность основана на мнениях авторитетных специалистов, базирующихся на их клиническом опыте, на данных описательных исследований или сообщениях экспертных комитетов | A. Доказательные данные позволяют рекомендовать клиническое профилактическое воздействие B. Достоверные свидетельства позволяют рекомендовать клиническое профилактическое воздействие C. Существующие свидетельства является противоречивыми и не позволяет давать рекомендации за или против использования клинического профилактического воздействия; однако, другие факторы могут влиять на принятие решения D. Существуют достоверные свидетельства, чтобы давать рекомендацию в пользу отсутствия клинического профилактического действия E. Существуют доказательные данные, чтобы рекомендовать против клинического профилактического действия L. Существует недостаточно доказательных данных (в количественном или качественном отношении), чтобы давать рекомендацию; однако, другие факторы могут влиять на принятие решения |
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:[1,2,3]
Аномальные маточные кровотечения также можно разделить на острые и хронические.
Острый AМК – чрезмерное кровотечение, которое требует немедленного вмешательства, чтобы предотвратить дальнейшую потерю крови. Острый АМК может возникать сам по себе или накладываться на хронический АМК, что относится к нарушениям менструального кровотечения в течение большей части предыдущих 6 месяцев. [2]
Хроническое АМК –кровотечение чрезмерное по продолжительности, объему и/или частоте, повторяющееся в течение последних 6 месяцев.
Международный консенсус экспертов Рабочей группы по менструальным нарушениям FIGO предложил стандартизированную систему классификации АМК, именуемую акронимом PALM-COEIN, состоящую из 9 основных категорий:
группа РАLM – структурные причины кровотечений:
группа категорий COEIN – не структурных причин кровотечений:
В системе FIGO 2018 г. AМК, вторичный по отношению к антикоагулянтам, был переведен из категории коагулопатии в категорию ятрогенных. В раздел АМК, не классифицированный иначе, содержит этиологии, которые являются редкими, и включают артериовенозные мальформации (АВМ), гиперплазию миометрия и эндометрит. [2]
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ: [1,2,3]
Диагностические критерии
Жалобы:
· нарушение менструального цикла – отсутствие менструаций, редкие менструации, нерегулярные менструации, обильные менструации, скудные менструации, длительные менструации, короткие менструации, менструации периодически усиливаются, периодически уменьшаются, редкие светлые промежутки; кровянистые выделения между менструациями, кровотечение из половых путей, вызывающее слабость.
Первоначальный скрининг для выявления нарушений гемостаза у пациенток с обильным менструальным кровотечением(ОМК):
ОМК с менархе;
Одно из нижеперечисленных:
· послеродовые кровотечения;
· кровотечения во время операции;
· кровотечения, связанные со стоматологическим вмешательством.
Два или более из следующих симптомов:
· синяки 1-2 раза в месяц;
· носовое кровотечение 1-2 раза в месяц;
· частая кровоточивость дёсен;
· случаи кровотечений в семейном анамнезе.
Пациенток с положительными результатами скрининга следует направлять для дальнейшего обследования на консультацию гематолога и/или тестирования на фактор Виллебранда и ристоцетин кофактор[2]
Физикальное обследование:
Осмотр кожных покровов:
· бледность кожных покровов и слизистых оболочек (признак анемии);
· синяки, петехии (признаки коагулопатии);
· стрии, гирсутизм (признаки гормональных нарушений).
ИМТ (наличие дефицита веса или ожирения):
· пальпация живота (гепатоспленомегалия при коагулопатии);
· вагинальное исследование (при миоме матке – матка увеличена, бугристая, либо пальпируются узлы; при эндометриозе – ретропозиция матки, ограничение ее подвижности, чувствительность при движении за шейку матки, увеличение матки перед менструациями, асимметрия матки).
Осмотр в зеркалах.
Лабораторное обследование при АМК:[4]
| лабораторные тесты (основные) | А В А | клинический анализ крови тест на беременность гемостазиограмма: активированное частичное тромобопластиновое время протромбиновое время фибриноген |
| исследования для выявления болезни Виллебранда | А А А | Антиген к фактору Виллебранда Ристоцентин-кофакторный анализ Фактор VIII |
| другие лабораторные тесты | В А А А В | ТТГ (при симптомах заболеваний щитовидной железы) сывороточное железо, общая связывающая способность железа ферритин печеночные ферменты тест на хламидии |
Дополнительные лабораторные исследования:
· определение уровня ТТГ, Т4 свободный, АПО;
· ФСГ, ЛГ, пролактин.
Инструментальные исследования
Методы визуализации в диагностике АМК:
Диагностическое выскабливание полости матки (эндометрия)под контролем гистероскопа (УД II-2A) с последующим гистологическим исследованием биоптата, показана женщинам:
· старше 40 лет с АМК;
· при отсутствии эффекта медикаментозной терапии АМК;
· до 40 лет с факторами высокого риска РТМ (ожирение, хроническая ановуляция, СПКЯ, бесплодие, СД 2 типа, отягощенный семейный анамнез по онкологическим заболеваниям репродуктивных органов, прием тамоксифена, гиперплазия эндометрия в анамнезе) (УД II-2A);
· с рецидивирующими аномальными маточными кровотечениями.
Показания для консультации специалистов:
· консультация онколога (при выявлении атипической гиперплазии или рака);
· консультация гематолога (при выявлении коагулопатии).
Диагностический алгоритм (схема)
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 1 Дифференциальная диагностика АМК
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ: [1,2,3,4,5,6,7]
Медикаментозное лечение
Регулярные, тяжелые менструальные кровотечения можно успешно лечить гормональными и негормональными средствами.
Негормональная терапия нестероидными противовоспалительными препаратами (НПВП) иантифибринолитиками проводится во время менструации, в целях уменьшения потери крови.
| Препарат | Доза | Эффек-тивность |
| КОК | Циклическая монофазные ОК, пролонгированные монофазные ОК, трансдермальные препараты или вагинальное кольцо | 43-59% |
| ЭВ/ДНГ | Циклические 4х фазные ОК | 70-80% |
| Оральные прогестагены | Циклический режим (14 дн) – при овуляторной дисфункции | |
| Циклический режим (21 дн) – при овуляторной дисфункции | 50% | |
| ЛНГ-ВМС | Внутриматочное введение каждые 5 лет, высвобождение ЛНГ 20 мг в день | >90% |
| Депо МПА | 150 мг внутримышечные инъекции каждые 12 недель | 80-90% |
| аГнРГ | 1 инъекция в месяц внутримышечно или подкожно (до 6 месяцев) | 100% |
| Группа препаратов | Наименованиепрепаратов | Рекомендации по приему препаратов |
| Гормональные препараты | ||
| Комбинированные оральные контрацептивы | Этинилэстрадиол 30 мкг диеногест 2 мг, Этинилэстрадиол 20 мкг гестоден 75 мг; | |
Эстрадиола валерат 3 мг и
Эстрадиола валерат 2 мг+диеногест 2 мг и
Эстрадиола валерат 2 мг+диеногест 3 мг и Эстрадиола валерат 1 мг
ежедневные таблетки в течение 28 днейв непрерывном режиме
с левоноргестрелом
го по 26-й день цикла
Цетрореликс
Трипторелин
в/м ежемесячно, от 3 до 6 месяцев (при приеме более 6 месяцев рекомендована возвратная гормональная терапия)
Прогестагены и эстрогены (фиксированные сочетания). Норелгестромин и эстрогены.
Ибупрофен
Ибупрофен 600-1200 мг 1 раз/сутки
внутрь в первый день менструации или
за день до ее начала в течение 3-5 дней
или до прекращения менструации.
400-800 мг перорально каждые 6-8 часов при необходимости, максимум 2400 мг / день
рекомендуемая доза составляет 1000 мг 3 раза в сутки до прекращения меноррагии, но не более 4 суток. При профузном кровотечении доза препарата может быть увеличена, при этом общая суточная доза не должна превышать 4000 мг.
*не зарегистрирован в РК
Перечень основных лекарственных средств:
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Комбинированные оральные контрацептивы | Эстрадиола валерат 3 мг и Эстрадиола валерат 2 мг+диеногест 2 мг и Эстрадиола валерат 2 мг+диеногест 3 мг и Эстрадиола валерат 1 мг | ежедневные таблетки в течение 28 днейв непрерывном режиме | А |
| Гормональная внутриматочная система с левоноргестрелом | ЛНГ – ВМС – 52 мг левоногестрела; | вводится на 5 лет | А |
| Гормоны и их производные. Гонадотропин-рилизинг гормона аналоги. | Лейпрорелин порошок для приготовления суспензии для инъекций 3,75мг флаконы; | 11,25 мг в/м |
в/м ежемесячно, от 3 до 6 месяцев (при приеме более 6 месяцев рекомендована возвратная гормональная терапия)
го по 26-й день цикла
400-800 мг перорально каждые 6-8 часов при необходимости, максимум 2400 мг / день
*не зарегистрирован в РК
Хирургическое вмешательство: офисная гистероскопия (см.выше).
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ: [1,2,5,6,7,8,9,10,11]
карта наблюдения пациента, маршрутизация пациента: нет.
Немедикаментозное лечение: нет.
Медикаментозное лечение
Перечень основных лекарственных средств:
| Фармакотерапевтическая группа | Международное непатентованное наименование ЛС | Способ применения | Уровень доказательности |
| Комбинированные оральные контрацептивы | Эстрадиола валерат 3 мг и Эстрадиола валерат 2 мг+диеногест 2 мг и Эстрадиола валерат 2 мг+диеногест 3 мг и Эстрадиола валерат 1 мг | ежедневные таблетки в течение 28 дней в непрерывном режиме | А |
| Гормональная внутриматочная система с левоноргестрелом | ЛНГ – ВМС – 52 мг левоногестрела; | вводится на 5 лет | А |
| Прогестагены. Производные эстрена. | Норэтистерон таблетки 5 мг; | ДМК по 5-10 мг (1-2 таблетки) в день в течение 6-12 дней. Для профилактики рецидива: по 5-10 мг (1-2 таблетки) в день, начиная с 16-го дня цикла до 25-го дня цикла, обычно вместе с эстрогеном. ДМК в период менопаузы: во второй половине менструального цикла по 5 мг\день (1 таблетка), в течение 10-20 дней. Может потребоваться дополнительная терапия эстрадиолом. | А |
| Гормональные контрацептивы для системного применения. Прогестагены | Медроксипрогестерон | 150мг/мл флаконы. 1 раз в 90 дней | А |
| Комбинированные оральные контрацептивы | этинилэстрадиол 30 мкг – диеногест 2 мг, драже; | ежедневные таблетки в течение 21 дня каждый месяц с 7 дневным перерывом или непрерывный прием | А |
| Комбинированные оральные контрацептивы | этинилэстрадиол 20 мкг – гестоден 75 мг; драже; | ежедневные таблетки в течение 21 дня каждый месяц с 7 дневным перерывом или непрерывный прием | А |
| Комбинированные оральные контрацептивы | этинилэстрадиол 20 мкг – дезогестрел 150 мкг, таблетки; | ежедневные таблетки в течение 21 дня каждый месяц с 7 дневным перерывом или непрерывный прием | А |
| Антифибринолитическиепрапараты | транексамовая кислота таблетки 250 мг, 500 мг | Перорально: рекомендуемая доза составляет 1000 мг 3 раза в сутки до прекращения меноррагии, но не более 4 суток. При профузном кровотечении доза препарата может быть увеличена, при этом общая суточная доза не должна превышать 4000 мг. Внутривенно: При генерализованномфибринолизе вводят в разовой дозе 15 мг/кг массы тела каждые 6-8 часов, скорость введения – 1 мл/мин. При местном фибринолизе рекомендуется применять препарат по 200-500 мг 2-3 раза в сутки | А |
Хирургическое вмешательство
Индикаторы эффективности лечения и безопасности методов диагностики и лечения: смотрите Амбулаторный уровень
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ
Показания для плановой госпитализации:
Показания для экстренной госпитализации:
Информация
Источники и литература
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
1) Укыбасова Талшин Мухадесовна – доктор медицинских наук, профессор, врач акушер-гинеколог высшей категории, старший ординатор-консультант Клинического академического департамента Женское ЗдоровьеКорпоративного фонда «University Medical Center».
2) Иманкулова Балкенже Жаркемовна – кандидат медицинских наук, МВА, врач акушер-гинеколог высшей категории, заведующий отделения гинекологии (амбулатория) клинического академического департамента Женское ЗдоровьеКорпоративного фонда «University Medical Center».
3) Аймагамбетова Гульжанат Нуратдиновна – ассистент профессора Школы медицины Назарбаев Университета, врач акушер-гинеколог.
4) Уразова Улдай Мукадесовна – кандидат медицинских наук, ГКП на ПХВ «Городская поликлиника №4 Управление общественного здоровья города Нур-Султан»врач акушер-гинеколог высшей категории, заместитель директора по материнству и детству.
5) Жетимкаринова Гаухар Ерлановна –Корпоративный фонд «University Medical Center»врач клинический фармаколог.
Указание на отсутствие конфликта интересов: нет.
Рецензенты: Кудайбергенов Талгат Капаевич – доктор медицинских наук, профессор, заместитель директора по научно-клинической работе Института Репродуктивной медицины
Условия пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.